イギリスの医学雑誌に論文を発表。世界的にも高い評価を受けた術式
進行した大腸がんでも、排便排尿機能を温存する骨盤内臓全摘術
 帝京大学ちば総合医療センター
帝京大学ちば総合医療センター外科学講座教授の
幸田圭史さん
下部直腸がんでも、今はほとんど技術的には肛門を温存することが可能です。
しかし、後遺症も必ず出現します。
これをいかに減らしていくか。帝京大学ちば総合医療センター外科教授の幸田圭史さんはその原因を解明するとともに、進行大腸がんなどで行われる骨盤内臓の全摘術でも、排便排尿機能の温存をはかっています。
一般的には、ほとんどが排便排尿機能を失い「ダブルストーマ」になっていますから、これは大きな朗報です。
究極の肛門温存術とは
下部直腸、つまり肛門近くにがんができた人にとって、人工肛門になるかどうかはその後の人生にかかわる大きな問題です。 しかし、幸田さんによると、「技術的には、今では肛門を残せない下部直腸がんは少ないといっていいでしょう」といいます。
直腸周辺の解剖学的な位置の解明や切断した腸をつなぐ自動吻合機の登場で肛門温存術は飛躍的に向上したのです。
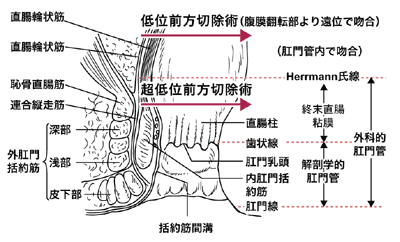
肛門は、お尻につながる皮膚側の組織と直腸の組織がつながってできています。そのつなぎ目が「歯状線」。解剖学的にはこの線から下を肛門管と呼びます。
しかし、実際に肛門をギュッと閉じて便の漏れを防いでいるのは「内括約筋」と「外括約筋」という2種類の筋肉です。内括約筋は無意識に、外括約筋は意識的に肛門を締めることによって便の排泄をコントロールしています。
そこで、機能的にはこの2つの筋肉があるところまでを、肛門管と呼んでいます。具体的には、歯状線から2センチぐらい上、肛門の端から4センチぐらい上までが肛門管になります。自動吻合機ができて、まずこの機能的な肛門管までを残す「超低位前方切除」という方法が可能になったのです。下のグラフのように、幸田さんの自験例でも自動吻合機の登場した1990年を境に肛門温存術が圧倒的に増えています。
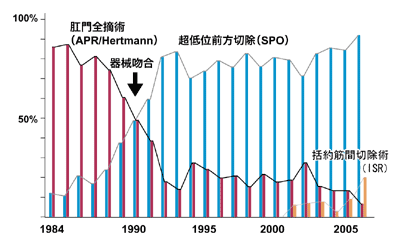
さらに、2000年あたりから増えてきたのが内括約筋までとるISR(括約筋間切除術)です。究極の肛門温存術といわれ、内外の括約筋の間にメスを入れ、内括約筋まで切除してしまうのです。最近では、外括約筋の一部まで切除する方法も登場しています。これによって、幸田さんがいうように「残せない肛門はほとんどない」状態になったのです。
[下部直腸がんの切除方式]
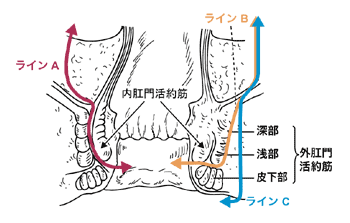
ラインA:内括約筋まで切除する ラインB:外括約筋の一部まで切除する ラインC:肛門すべてを切除する
肛門を残すことが良い結果につながるとは限らない
しかし、問題は後遺症です。条件によっては、必ずしも肛門を残すことが、良い結果につながるとは限らないのです。
「肛門を残せば、一時的にせよ排便回数は増加します。ISRを行えば、最初は1日に20回ぐらい排便に行くし、便漏れもほとんどの人が経験します。しかし、薬と時間の経過、さらに自分自身で食事と便の関係がわかってくると、徐々に良くなっていきます。それでも、括約筋を切除しているので元通りにはならないのです。自分の体の状態に慣れていくことも大事です。こうしたことがわかった上でなお意欲がある人が、肛門温存術の適応になるのです」と幸田さん。もちろん、がんが取りきれる人が対象ですが、意欲がある人ならば年齢は問わないそうです。
では、なぜ後遺症が出るのでしょうか。原因がわからなければそれを防ぐこともできません。より安全に、患者さんにとって望ましい形で肛門温存術を行うために、幸田さんは肛門近くで腸をつないだ人を対象に排便障害の研究を始めたのです。
なぜ低位で腸をつなぐと排便障害が起きるのか
幸田さんは、医師になった当初から患者さんの後遺症を少しでも減らしたいと考えてきました。「手術の助手をしていた時代から、患者さんの後遺症をみるたびに何でこういうことになるのかと思っていました。自分の手で障害を作っているのですから、何とか減らしたいとずっと考えていたのです」。
実は、なぜ低位で腸をつなぐと排便障害が起こるのか、そのはっきりした原因はわかっていなかったのです。
ISRなど低位で腸を吻合した場合、起こる排便障害には3種類あるといいます。障害が軽い人でも必ず経験するのが「1度で便ができらず、短時間に何度もトイレに行く」という残便症状です。「すっきりするまでに3~4回はトイレに行くという人が多い」と幸田さん。
次が、「便意を我慢できない」という症状。すぐにトイレに行かないと間に合わず、2~3分我慢することもできないのです。3番目が、気づかないうちに便が漏れてしまう症状です。
いつもというわけではありませんが、これは患者さんにとって日常生活までも障害するつらい症状です。
原因として、以前から括約筋の働きが悪いことが指摘されてきました。手術で損傷したり、切断されるわけですから、これは当然考えられます。しかし、それが全ての原因というわけでもないのです。括約筋の損傷が少なくても、排便障害が大きい人もいるのです。
2番目が骨盤底筋群の協調運動の障害です。骨盤底筋群は、骨盤内の臓器をハンモックのように下から支えている筋肉です。女性の場合、この筋肉が妊娠や肥満などでゆるむと、膀胱と尿道の角度が悪くなって尿漏れの原因になることが知られています。子宮脱なども起こります。幸田さんによると、直腸がんの手術でも似たようなことが起こるらしいのです。
ふつう、排便時には骨盤底筋群の動きで直腸と肛門の角度が直線に近くなり、排便を促すらしいのです。ところが、手術で骨盤底筋群の働きが障害されると、こうした直腸と肛門の角度の変化が少なくなります。実際に、排便障害がひどい人は、安静時と排便時の角度の変化が少ないといいます。
3番目は、直腸の容量不足です。直腸がんの手術なので、当然直腸は切除するわけですが、代わりに代用直腸が設けられます。いろいろな方法がありますが、残った結腸を少し横に向けて側面と肛門をつない(サイドツーエンド)だり、結腸で袋を作るなどの方法があります。しかし、「容量が少ないだけではなく、筋肉の力が違うのです。直腸の壁は厚くて強い筋肉があり、便を押し出しています。結腸で作った新しい直腸とは、全然収縮力が違うのです」と幸田さん。
バリウムを肛門から直腸に注入した後、どのくらい排出できるか、いわゆる排出率を見ても、高位前方切除術で半分でも直腸が残っている人は60パーセント以上排出されていますが、直腸のない人、つまり低位前方切除術を行って代用直腸を使っている人はりきんでもせいぜい40パーセントぐらいしか排出されないそうです。
同じカテゴリーの最新記事
- 「積極的ポリープ摘除術」で大腸全摘の回避を目指す! 代表的な遺伝性大腸がん——リンチ症候群と家族性大腸腺腫症
- 切除可能な直腸がん試験結果に世界が注目も 日本の標準治療は「手術」で変わりなし
- ビタミンDの驚くべき効果がわかってきた 消化管がん手術後の再発・死亡リスクを大幅に減少
- 世界最大規模の画期的研究の一部解析結果が発表 大腸がんの術後補助療法の必要性をctDNAで判断する
- 初めての前向き試験で抗EGFR抗体薬の信頼性が確実に! 進化を続ける切除不能・進行再発大腸がんの薬物療法
- 遺伝子変異と左右どちら側にがんがあるかが、薬剤選択の鍵を握る! 大腸がん薬物療法最前線
- 化学放射線と全身化学療法を術前に行うTNT療法が話題 進行下部直腸がん 手術しないで完治の可能性も!
- 肛門温存の期待高まる最新手術 下部直腸がんTaTME(経肛門的直腸間膜切除術)とは
- 大腸のAI内視鏡画像診断が進化中! 大腸がん診断がより確実に
- 患者さんによりやさしいロボット手術も登場 新しくなった大腸がんの手術と薬物療法



