「がん」を確定するには細胞診と組織診の2つの診断が不可欠
細胞の顔つきや組織のかたちで病変を鑑別する病理検査

癌研究所病理部顧問の
加藤洋さん
「がんの疑いがある」と主治医から言われても、その段階では、まだ「がん」と確定したわけではない。本物のがんかどうかを診断するためには、病理医による「細胞診」や「組織診(生検)」と呼ばれる病理検査が欠かせないのだ。更に病理医は、「手術でちゃんとがんが取りきれたかどうか」「どんな悪さをしそうながんか」「どんな薬物治療が有効か」などを評価して治療に役立つ情報を提供する。癌研究所病理部顧問(獨協医科大学日光医療センター病理部教授、前癌研有明病院病理部長)の加藤洋さんに、がんの治療成績向上に貢献する病理検査を紹介してもらった。
術前・術中・術後の3段階でがんの性質を探る

「ここにあやしいカゲが見えますね。がんが疑われます」
画像検査などでがんが疑われる所見があれば、主治医はこんなふうに告げる。だが、すぐに治療が行われるわけではなく「精密検査をしましょう」ということになる。この段階ではあくまでも「がんの疑いがある」ということに過ぎないからだ。治療するためには、「確かにがんがある」という診断がされる必要がある。その仕事を受け持つのががん病理医だ。加藤さんが話す。
「病理学とは本来、細胞や組織の形態を見て病気がどのような性質を持ち、どのように進行するかを探る学問です。病院では患者さんの病気を診断して確定し、どのような治療が必要なのかなどその病気の情報を主治医に示すことが仕事です。ですから、私たちの部署は病理形態診断室といえるでしょう」
病理医の第1の仕事は、がんが疑われる部位から細胞や組織を取り出して顕微鏡で調べて「がんがある」と確定診断すること。これを「術前病理診断」という。
また、今後そのがんがどの程度暴れそうかという予測のもとになるがんの顔つきも評価する。病理医は、警察が犯人を逮捕したいとき、「確かに犯人だ」と認めてから逮捕状を発行する検察官にたとえられる。
病理医の第2の仕事は、手術中に執刀医が取り出したがん組織を検査して、本当にそれでがんが取りきれているかどうかを調べる「術中迅速病理診断」だ。まだがんが残っているということがわかれば、更に切除の範囲を広げたりすることになる。
共犯者がいるとわかったとき、緊急に次の逮捕状を発行する検察官みたいだ。
病理医の3つ目の仕事は、手術が終わったあと、摘出された組織をよく調べて、本当に術前の確定診断が正しかったかどうか、手術がうまくいったかどうかを改めて評価するための「術後病理診断」だ。これも警察の犯人逮捕が間違いなかったかを検討したり、犯人の罪状を精査する検察官の仕事によく似ている。
細胞診と組織診の両方が必要
内視鏡やCT(コンピュータ断層撮影)などの画像検査で「がんが疑われる」という所見があったら、本物のがんかどうかをちゃんと見きわめるために病理検査を行う。これには大きく分けて「細胞診」と「組織診(生検)」の2つがある。
細胞診
細胞診とは、細胞の1つひとつを顕微鏡で調べて、がんかどうかを調べる検査。がん細胞は正常な細胞と違って“顔つき”が悪い。たとえば細胞の形が歪んでいたり、細胞の中の核が大き過ぎたり、細胞の端っこに寄っていたりする。こうした顔つきの悪い細胞を「異型」と呼び、これを見つけて、「こいつはクロだ」と目星をつける。
がん細胞はその顔つきからそのがんがおとなしい性質か、増殖しやすい性質かという悪性度を5段階の「クラス」で評価している。一般にクラス1と2は「正常あるいは健常」、クラス3は「要経過観察」、クラス4と5は「悪性」とされている。
また、細胞のタイプから治療方針が決められることもある。たとえば乳がんの細胞にホルモン受容体が発現していればホルモン剤の適応になるし、HER2受容体というものが発現していればハーセプチン(一般名トラスツズマブ)という薬剤が適応になる。
病理医が検査する細胞や組織を「検体」と呼び、これは主治医が患者の体から採取する。細胞診のために検体を採る方法は、疑われるがんの種類によっていろいろだ。泌尿器がんなどの疑いがあれば尿から採る。乳がんや甲状腺がんなどの疑いがあればその患部から、また胸水や腹水がたまっていればその部分に針を刺して患部から細胞を採り出す「穿刺吸引」が行われる。肺がんを調べるためには細胞を喀痰から採ったり、気管支の表面からブラシでこすり採ったりする。子宮頸がんの場合は子宮頸部の粘膜表面をこすって細胞を採ることもある。こうして採り出した細胞は、染色して見分けやすいようにしてから顕微鏡で調べる。
一方、本物のがん細胞ではないのに、炎症などのために細胞がまるでがん細胞のような悪い顔つきをしていることがある。だから細胞診だけでは、がんではないものをがんと判定する恐れもあるわけだ。そこでがんの確定診断をするには、生体組織を検査する、組織診(生検)が必要になる。
組織診
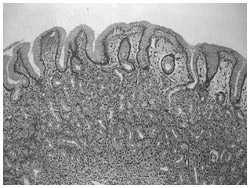
組織の形態は整っており、核も均一にならんでいる
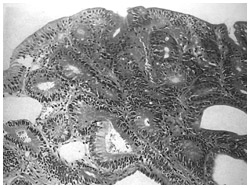
核はならんでいるが、組織の形がくずれてきている
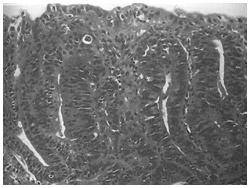
組織の形態がくずれている。核のならび方も乱れている
上の3点の出典:『癌の病理組織アトラス』(南江堂刊)
細胞に異型が見られるがんが、細胞の固まりである組織にも異型は現れる。そのため患部と思われる部分から組織を採り出して、染色して顕微鏡で異型を調べるのが組織診だ。
組織の採取法には大きく「鉗子生検」「針生検」「外科生検」などの種類がある。
「鉗子生検」とは、内視鏡で検査ができる子宮がんや消化器系のがんを調べる方法だ。内視鏡で覗きながら、鉗子という器具を使ってがんと思われる組織をつまみ採る。
「針生検」は、乳がんや肝臓がん、腎臓がん、前立腺がんなどに用いられる。体外からしこりに直接触れたり、またはCTや超音波のモニター画像を見ながら、患部に向かって針を刺し、組織を円柱状に採る。
更に、「外科生検」は手術で組織を切り取って検査する方法。腫瘍全体を切除する「全生検」と、腫瘍の一部を切除する「部分生検」がある組織診では「がんであるかどうか」という診断がより正確になるばかりでなく、がん細胞の組織型や分化度などの情報も得られる。組織型というのは、「腺がん」や「扁平上皮がん」などと呼ばれるタイプのことで、化学療法や放射線などに反応しやすいかどうかということが予測できる。
また分化度というのは一般的に、がんの浸潤・増殖能力の高さを示すもので、それほど浸潤・増殖能力が大きくない「高分化がん」やきわめて浸潤・増殖しやすい「未分化がん」などが見分けられる。
「がんと言ってもいろいろな種類があって顕微鏡である程度その性格が判断できます。たとえば同じ胃がんでも、『このがんは局所に留まっていてそこだけ取れば治る可能性が高い』とか、『このがんは見た目以上に広がっていて転移の可能性が高い』あるいは『手術で取りきれたように見えても再発の可能性が高い』といったことが結構わかるのです」
と加藤さんは話す。
組織診によって、それまでの検査結果による推測が覆されることもある。
「細胞診では細胞採取のための痛みも少なく、検査法が非常に簡単なのが特徴です。ただ問題はがんを持っている人の尿や腹水を採取しても、その中に必ずがん細胞が含まれているとは限らない。穿刺吸引をしても、針を刺した場所に必ずがん細胞があるとは限りません。ですから、病理診断は細胞診だけで終わることはあまりありません。
組織診の場合は『ここがおかしい』といったところから組織を採ってくるわけですから、そこが発生部位だということがわかるわけです。しかし組織診の場合、がんのある部分を外れているとがんが出てこないので、細胞診のほうが広く拾うということがありえます。細胞診と組織診はお互いに長所・短所があり、両方相補うところがあるのです」(加藤さん)
画像検査や内視鏡検査などの結果、「がんの可能性が低いので様子を見ましょう」と言われた場合でも、組織診まで受けたほうがいい場合が少なくない。
細胞診と組織診 どちらの検査も受けよう!
細胞診は尿、喀痰の中や、粘膜など細胞のある部分から採取し、細胞を調べて腫瘍の細胞が悪性かどうかを判定するもので、簡単で安価かつ患者さんにとっても苦痛の少ないことが長所です。「がんの疑いがあるか、ないか」のスクリーニング(ふるいわけ)として有用ですが、がんの確定診断をするには、細胞診による情報だけでは不十分です。したがって、がんの疑いのある組織を採取し、その組織の状態からがんを診断する組織診も必ず受けましょう。細胞診と組織診の2種類の検査で、より確実な診断となります。
同じカテゴリーの最新記事
- 有効な分子標的治療を逸しないために! 切除不能進行・再発胃がんに「バイオマーカー検査の手引き」登場
- 正確な診断には遺伝子パネル検査が必須! 遺伝子情報による分類・診断で大きく変わった脳腫瘍
- 高濃度乳房の多い日本人女性には マンモグラフィとエコーの「公正」な乳がん検診を!
- がんゲノム医療をじょうずに受けるために 知っておきたいがん遺伝子パネル検査のこと
- AI支援のコルポスコピ―検査が登場! 子宮頸がん2次検診の精度向上を目指す
- 「尾道方式」でアプローチ! 病診連携と超音波内視鏡を駆使して膵がん早期発見をめざす横浜
- 重要な認定遺伝カウンセラーの役割 がんゲノム医療がますます重要に
- 大腸のAI内視鏡画像診断が進化中! 大腸がん診断がより確実に
- 「遺伝子パネル検査」をいつ行うかも重要 NTRK融合遺伝子陽性の固形がんに2剤目ヴァイトラックビ
- 血液検査で「前がん状態」のチェックが可能に⁉ ――KK-LC-1ワクチン開発も視野に



