患者を支えるということ15
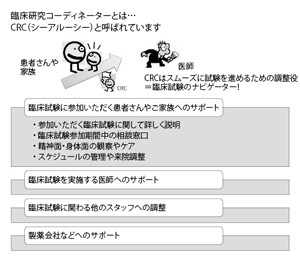
臨床研究コーディネーター:薬の開発を患者さんの立場からサポート 医師、製薬会社、患者さんの橋渡しを担う

こばやし のりこ 大学病院にて看護師として勤務後、製薬企業の立場から治験に携わる。その後、国立がん研究センター中央病院にてミレニアムゲノムプロジェクトの臨床研究コーディネーターを経験し、現在の臨床試験支援室の臨床研究コーディネーターとなる。臨床試験に関わり10年目を迎える
新薬の開発に欠かせないのが治験。以前に比べれば患者さんの認識も高まってきたとはいえ、いまだに悪い印象を持つ人もいる。こうした誤解をとき、患者さんの正しい理解をすすめ、治験をスムーズに進めるための調整役を果たすのが臨床研究コーディネーターだ。
臨床試験に参加する患者さんを支援
「治験というと、人体実験とネガティブなイメージを持たれている方も少なくないかと思います。でも、最近は自分の病気や治療に対して積極的に向き合い勉強されている患者さんも多くなり、治験に関する認識もだいぶ変わってきました」
と語るのは、国立がん研究センター中央病院臨床試験支援室の臨床研究コーディネーター・小林典子さんだ。
最近の抗がん剤治療の進歩は著しい。標準治療が数年で変わるほど、新しい薬が次々に開発されている。
これを支えるのが、治験などの臨床試験だ。
治験は、薬の安全性(毒性の種類や程度)、効果、投与量などを確認するために患者さんを対象に行われる臨床試験のこと。
厚生労働省の承認を受けるために必要不可欠なものだ。
その治験を含めた臨床試験をサポートしていくのが小林さんたち臨床研究コーディネーターだ。
「以前は治験をサポートするため、“治験コーディネーター”と呼ばれていましたが、現在は治験以外の臨床研究などにも広く携わる役割を期待され、“臨床研究コーディネーター”と呼ばれています」
治験などの臨床試験に参加する患者さんや医師、製薬会社などの間に入って、治験がスムーズに進むよう調整する。
小林さんは、同病院で乳腺科・腫瘍内科を専門とする臨床研究コーディネーター。臨床研究コーディネーターが消化器や呼吸器など専門分野を持っている点は、中央病院の大きな特徴といえるだろう。
計画の段階から関わることも
 ※1 試験に参加するための条件に合っているかどうかを調べるための検査
※1 試験に参加するための条件に合っているかどうかを調べるための検査※2 治験薬が投与された際に起こる、あらゆる好ましくない、あるいは意図しない徴候(臨床検査値の異常を含む)症状または病気のことであり、当該試験薬との因果関係の有無は問わない
薬の治験は目的別に3段階ある。第1相試験は、薬の安全性の確認や投与量などを決めることが主な目的。第1相試験で決められた用法用量をもとに、安全性や効果を確認するのが第2相試験。第3相試験は、安全性や効果を従来の治療法と比べる比較試験だ。
治験は基本的に外来通院が中心。「第1相試験は、入院して行うこともありますが、2相、3相になると安全性の情報が多くなり、殆どは外来で実施することが可能です」と小林さんは語る。標準治療の効果がなくなり、治験に期待して参加する患者さんも多いので、私生活が維持されることは、大事な要素なのである。
治験の多くは、製薬会社が、承認を得ようとする薬の治験を計画し、その実施を病院に打診してくる。小林さんたち臨床研究コーディネーターはこの段階から、治験に関わることになる。
「治験の実施計画書ができていることもありますが、医師や私たち臨床研究コーディネーターが実際の医療現場においての実現可能性や倫理的観点から意見し、計画を練り上げていくこともあります」
例えばつらい検査をたびたび行わなければならないのでは困る。現実的に病院で実施できる計画かどうか、どうすれば患者さんが参加しやすい計画になるか、患者さんの負担を最小限にするための方法を提案するのも、臨床研究コーディネーターの仕事だ。
この計画書にしたがって治験参加者の候補があげられる。といっても治験によってさまざまな条件があるので、中央病院では「臨床研究コーディネーターが初発か再発治療なのか、治療歴など治験の参加条件に関する情報をリストにして医師が見やすいところに貼っておく」そうだ。できるだけ適切な時期に患者さんに治験に入ってもらいたいからだ。
実際には、おおまかな条件から医師が候補者を選び、臨床研究コーディネーターがその時点での不適格条件がないか確認する。その後、医師から患者さんに治療の現状と治験の紹介が行われる。つまり、インフォームド・コンセント(説明と同意)が始まるのだ。
副作用もより具体的に話す
小林さんによると、臨床研究コーディネーターは医師のインフォームド・コンセントに同席し、その後別室で補足をかねた説明を行うという。
「同席するのは、医師がどのような話をどのような言葉で説明しているかを知り、説明内容を補足したり、どのように感じたかを聞いたりするためです」
医師には聞きにくくてわからないままにしていたり、内容をよく理解しないまま治験に入ってしまう人もいるからだ。
インフォームド・コンセントの場は、患者さんの性格やおかれた環境、病気に対する理解度など、情報を得る場でもある。
「まだ現状を受け止められず、それが原因で治験の説明が理解できない人もいます。逆に、治験についてあらかじめ調べてくるような前向きの人もいます。患者さんによって、状況はさまざまなのです」
では、どんな治験ならば患者さんは参加したいと思うのだろうか。小林さんによると、「対象疾患などがしっかり絞りこまれた治験や、効果がより期待できそうなもの、あるいは副作用がそんなにひどくないのなら、といった理由で参加する患者さんが多い」そうだ。
だからこそ、小林さんたちが気をつけているのが、安全性や効果の説明だ。たとえば、「副作用に皮疹があります」と説明しただけでは、一般の人はじんましんやひどい湿疹を思い浮かべるだけ。しかし、そんな程度ではない皮疹もある。
「どんな皮疹がどの程度出るかもしれないのか、きちんと説明します。自分の皮膚がなくなるほど皮疹が出る場合もありますから」
それを知らずに副作用が出ると、皮疹が出た自分の姿にショックを受けて動転する患者さんも少なくないという。
同じように、治験に過度の期待を抱かせないように、効果についても細心の注意を払って説明していると、小林さんは話す。
些細なことでも報告してもらう

患者さんの同意が得られると、いよいよ治験開始の準備に入る。治験の参加に必要な検査を行って治験に正式に登録。計画に従って投薬や検査が行われる。ここで、診察や患者さんの都合を考えて、スケジュールを組み、説明するのも臨床研究コーディネーターだ。
治験中は外来通院日ごとに患者さんのフォローに入る。
「患者さんの来院日には、できるだけ診察の前に患者さんと面談します」と小林さん。服薬状況や残薬のチェックを行い、さらに全身状態、有害事象の有無、検査値も含めてデータをそろえ、医師に提示する。これをもとに医師は、ときには薬の減量や中止、休薬などの判断を行うのだ。
診察室でも臨床研究コーディネーターが同席し、事前の面談をもとに患者さんをサポートする。どんな些細な事象でも、きちんと報告してもらい、医師にはカルテに漏れなく記入してもらう。検査結果や医師の医学的判断の記事をもとに症例報告書を作成するのも、小林さんたちの仕事だ。
患者さんの真意を汲む難しさ
 治験の内容や患者さんの権利などをわかりやすく書いた説明文書を作成するのも、臨床研究コーディネーターの役割だ
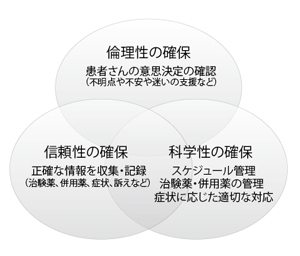
治験の内容や患者さんの権利などをわかりやすく書いた説明文書を作成するのも、臨床研究コーディネーターの役割だこのように、治験の計画から報告書まで、ほとんどの過程に臨床研究コーディネーターが関わることで、治験の質が維持されるといってもいいほどだ。しかし、「患者さんのために」と思うほど、難しい課題も出てくると小林さんはいう。
たとえば、治験の中止。患者さんは自分の意思でいつでも治験をやめることができるし、副作用などの問題でやめざるを得ないこともある。
Aさんの場合は、下痢がひどく自ら8月一杯でやめることを決断。担当医は効果が継続と判断できるため、何度かAさんの意思を確認したが中止となった。しかし、治験の中止後、「もう1度やってみることはできないですよね」と小林さんに話したという。いったん、中止の手続きをとってしまうと、再び治験に参加することはできない。
また、副作用の問題で中断せざるを得なかったBさんは、外来で面談したときに残薬は回収するといわれて「持って来なければ良かった」とつぶやいたという。「患者さんの必死な思いを痛感しました」と小林さん。
コミュニケーションの力を教えられた患者さんもいた。比較試験では、くじ引きで標準治療か新しい治療かが割り当てられる。この治験を紹介されたCさんは新しい治療に当たらなければ参加しないというのだ。この試験では、既に効果が確認されている標準治療と比べて、新しい治療がより効果が高いかを調べるもので、この時点では新しい治療が優れているわけではない。しかし、Cさんは新しい治療のほうが効果も高いと信じ、新しい治療にあたらなければ治験には参加しないと言い続けた。そこで、治験の参加について2時間ぐらい話し合ったという。温厚な小林さんだが、さすがにこのときは大変だったと苦笑いする。ところが、あとでCさんを訪れると「思いのたけをみんな話したら、すっきりしてどっちにあたってもよいと思いました」と笑顔での返事。
「あのときは、本当に納得していただいたという実感があって嬉しかった」と小林さんは語る。
いろんな人が関わって行われる
 治験は医師などと一緒に行うチーム医療だと話す小林さん(前列左端)。国立がん研究センター中央病院のスタッフと一緒に
治験は医師などと一緒に行うチーム医療だと話す小林さん(前列左端)。国立がん研究センター中央病院のスタッフと一緒に臨床研究コーディネーターになって9年。課題も多いが、小林さんは自分と同じ思いで患者さんのために仕事ができる臨床研究コーディネーターを育てたいと、教育にも力を入れている。
「あまり効果も現れず、お別れしなければならない患者さんもいて、精神的にはつらいことも多い仕事。でも、本当につらいのは患者さん。そのため、患者さんには少しでも安心して治験に参加していただくために、看護師や薬剤師、臨床研究コーディネーター、医師、ソーシャルワーカーなどいろいろな立場から、治験が患者さんにとってよりよく進められようとしていることをお伝えしたい」と小林さんは話す。
