渡辺亨チームが医療サポートする:慢性骨髄性白血病編
渡辺亨チームが医療サポートする:慢性骨髄性白血病編―1
楠本茂さんのお話
*1 慢性骨髄性白血病
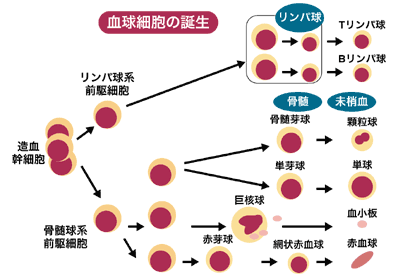
血液細胞は造血幹細胞と呼ばれる血液の「種」が、骨髄という「畑」で育てられて、赤血球、白血球、血小板がバランスよく混じった「作物」として血液中に出荷されていくものと考えることができます。白血病はこの「種」や「畑」ががんになって、白血病細胞という「雑草」ができて無秩序に増え続けるために正常な赤血球、白血球、血小板という「作物」が育てられない「骨髄機能不全」という状態になる病気です。
白血病は大きく急性白血病と慢性白血病に分かれます。一般に慢性病といえば急性病が長引いて移行した状態を指しますが、慢性白血病は急性白血病から移行したものではなく、まったく異なる病気です。
急性白血病は、急速に白血病細胞が増えて骨髄機能不全になるため、正常な血液細胞の代わりに、「できそこない」の白血球ばかりを作り出して血液中に出荷するようになる病気です。放っておくと日単位で病状は悪化し、すぐに命に関わるようになります。
慢性白血病は、造血幹細胞をコントロールする遺伝子が何らかの原因で傷ついて、バランスよく必要な血液細胞をつくれず白血球や血小板ばかりを、必要以上に多くつくりすぎてしまう病気です。ここで増加する白血球は、「できそこない」ではなく正常な白血球と同じ働きを持っているので、急性白血病のようにすぐに命に関わる異常な状態にはなりません。
慢性骨髄性白血病は慢性白血病の大半を占める病気です。この病気であると診断されても、最初の3~5年はほとんど症状もなく、白血球の数だけ多い落ち着いた時期が続きます。ところが、あるとき突然”急性転化”と呼ばれる時期が訪れます。こうなると急性白血病と同じく、たちまち命に関わる状態となるのです。そして、急性転化した慢性骨髄性白血病は急性白血病よりも治療抵抗性のことが少なくありません。
慢性骨髄性白血病は、白血病中の15パーセント程度であるという報告から100万人あたり5人程度の発生率と推測されています。発症年齢は壮年期が多いといわれています。
*2 同種骨髄移植
白血病細胞を根絶するために、最も強力とされるのが造血幹細胞を移植するという治療方法で、従来は「骨髄移植」と呼ばれてきました。通常の量の抗がん剤治療では治癒が難しいと判断される場合に選択されます。造血幹細胞移植には、正常な血液がつくれなくなった骨髄に対して、健康な人から骨髄をもらって移植する同種骨髄移植と、末梢血幹細胞をもらう同種末梢血幹細胞移植があります。
また、同種造血幹細胞移植の造血幹細胞提供者(ドナー)は、白血球の型(HLA)が全部、またはほぼ一致した正常な造血幹細胞を持つ人でなければなりません。ドナーになる人は兄弟、親子、非血縁者などいろいろなケースがあります。また、最近普及し始めている、臍帯血からの移植ではHLAの一致する度合いが比較的少ない場合でも移植可能であることがわかってきています。
造血幹細胞移植のためには、まず移植前処置と呼ばれる治療を行います。これは超大量の抗がん剤の点滴や全身への放射線照射を行って、もともと自分が持っていた骨髄を破壊してしまう処置です。このあと正常な造血幹細胞を、静脈から輸血のように体内に入れることによって、破壊された骨髄と入れ換えて、正常な造血を回復させようとします。このように超大量の抗がん剤や全身放射線照射による骨髄破壊的前処置が造血幹細胞移植には必要とされるため、従前は50~55歳までの比較的若く、全身の臓器機能が良い患者さんにしか移植治療はできませんでした。
最近になって、骨髄を破壊しなくてもリンパ球を十分に抑制すること(骨髄非破壊的前処置)ができ、移植(ミニ移植)が成功するとわかりました。比較的高齢の方や臓器機能障害がある場合にも可能性が増えてきています。
同種骨髄移植の場合、移植された骨髄が宿主の中で増え、ドナーのリンパ球が新しい宿主を攻撃するGVHD(移植片対宿主病)という反応が起こることが必至です。このため、GVHDを予防するために免疫抑制剤を投与します。
一方、ドナーリンパ球には白血病細胞を攻撃する効果(GVL)があって、同種移植においては再発が比較的少ない理由の1つとされています。同種造血細胞移植にはGVHD以外にも抗がん剤の副作用や感染症など多くの合併症があり、かえって命を短くしてしまう危険性もあります。
*3 骨髄穿刺
皮膚を消毒し、局所麻酔の後に胸骨(胸の中央にある骨)、または腸骨(腰の骨)に骨髄穿刺針という細い針を刺し、骨の中にある骨髄液を注射器で吸引して採取します。骨髄の中では造血幹細胞が血液細胞を産生しており、白血病になるとこの中に白血病細胞が増えているのが観察できます。医療者たちはよく「マルク」という呼び方をします。

骨髄穿刺のための局所麻酔をしているところ
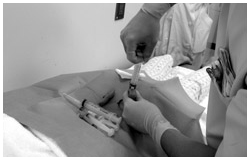
骨髄穿刺。骨髄液を吸引しているところ
*4 慢性骨髄性白血病の症状
慢性骨髄性白血病と診断されても3~5年と続く慢性期のうちにはとくに症状はありません。そのなかで全身倦怠感、体重減少、脾腫による腹部膨満感などがあり、検診などで白血球増加を指摘されて診断される例があります。しかし、いったん急性転化になれば急性白血病と同じで、骨髄機能不全の症状が現れます。そして、急性転化に向かう途中の進行期には発熱、骨痛が見られることがあります。
*5 慢性骨髄性白血病の検査と診断
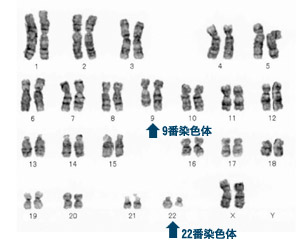
慢性骨髄性白血病の診断は、主に末梢血を採取する血液検査と、骨髄液を採取する骨髄穿刺の2つの検査をもとに行われます。末梢血からは白血球の増加(幼弱な白血球の出現、好塩基球・好酸球の増加など)、血小板増加、好中球アルカリフォスファターゼスコアの低下などが観察されます。骨髄液からは有核細胞数、骨髄球系細胞、巨核球などの増加が観察されます。そして慢性骨髄性白血病を診断する決め手になるのが、骨髄液の細胞の中にフィラデルフィア染色体が観察されることです(→*7)
*6 慢性骨髄性白血病の病期
慢性骨髄性白血病は一般に慢性期→(移行期)→急性転化期と進行します。無治療だと3~5年でほぼ全例が急性転化期へと移行します。明らかな移行期が認められないまま、急性転化期の状態になることもあります。
慢性期は、造血幹細胞がせっせと血液細胞を製造していて、成熟した好中球を中心に白血球の増加と血小板の増加、また脾臓の腫れなどが見られます。白血球の働き自体は正常なものですが、それが多すぎると全身倦怠感などの症状が現れます。白血球数をコントロールすれば、あまり症状はありません。
移行期には、骨髄のなかに機能が未成熟な芽球と呼ばれる白血球が10から30パーセント程度までに増えてきます。そして急性転化期に移行すると芽球が30パーセント以上に増え、急性白血病と同様に骨髄機能不全の状態になります。髄外病変(骨髄以外の場所で白血病細胞が増えること)が出現することもあります。この状態になると、慢性期でコントロールできていた白血病細胞がどんどん増える状態となり、きわめて治療抵抗性となることがわかっています。
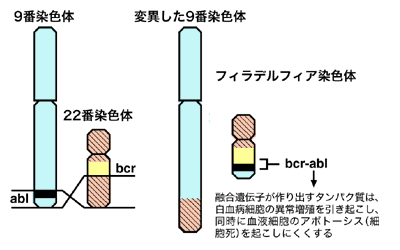
*7 フィラデルフィア染色体
慢性骨髄性白血病でどんな遺伝子の異常が起こっているかについては、詳しく調べられています。
生物の遺伝子は、染色体と呼ばれる遺伝子の「束」の中に収まっていることが知られています。人間の染色体は合計46本で、これは23個のペアでできていて、第1番から第23番まで番号がつけられています。
慢性骨髄性白血病の人の第22番染色体は正常よりも短くなっていて、「フィラデルフィア染色体」という名前がつけられています。そして、第9番染色体に属したABL遺伝子という部分と、第22番染色体に属したBCR遺伝子という部分のそれぞれで、一部が入れ替わった「相互転座」(専門用語で「(9:22)転座」と言います)と呼ばれる現象が起こっているのです。
ABL遺伝子とBCR遺伝子がくっつきあうことで、もともとなかった「BCR-ABLキメラ遺伝子」というものが生まれ、この異常な遺伝子がBCR-ABLチロシンキナーゼという異常なタンパクをつくり出します。BCR-ABLチロシンキナーゼが血液の「種」である造血幹細胞のコントロールに異常を生じさせ、白血病や血小板を無秩序に増加させることになるのです。また、急性転化後にはこのフィラデルフィア染色体以外に+8、+19などの染色体変化が加わることが多いと知られていますが、その機序の詳細は不明です。
同じカテゴリーの最新記事
- 第3世代の新薬も登場! さらに進化する慢性骨髄性白血病の最新治療
- 深い寛解後に 70%が投薬中止可能~慢性骨髄性白血病の治療~
- 治療薬に新たにボスチニブが加わる 慢性骨髄性白血病の最新治療
- 慢性骨髄性白血病 治療薬を飲み続けなくてもよい未来
- 休薬してよいかどうかの臨床試験も始まり、将来的には完治できる可能性も! 効果の高い第2世代薬が登場!慢性骨髄性白血病の治療薬をどう選ぶか
- 慢性骨髄性白血病~新薬の登場で完全治癒への期待がふくらむ 新しい分子標的治療薬がもたらすインパクト
- 一生薬を飲み続けなくてもいい時代が来るかもしれない!? 完全治癒を目指して慢性骨髄性白血病の最新治療
- グリベックの10倍以上の効力を持つ新しい分子標的薬も近々承認 分子標的薬の登場で大きく変わる白血病治療


