日本での新薬承認が待たれる 骨髄異形成症候群の最新薬物療法
低リスクの治療は支持療法が中心
低リスクであれば白血病に移行しにくいので、臨床症状がある場合にはその症状を抑えるために支持療法が行われます。基本的には不足する血球を補う輸血治療などです。
「貧血がひどかったら、赤血球輸血をするというのが支持療法です。赤血球を増やすために、エリスロポエチン製剤が使われることもあります。日本ではまだ承認されていませんが、貧血を改善するラスパテルセプト(一般名/luspatercept-aam)という新薬が注目を集めています。米国ではFDA(食品医薬品局)で2020年4月に承認され、すでに治療に使われている薬です」(田村さん)
ラスパテルセプトは、「MEDALIST試験」というランダム化二重盲検試験によって、有用性が確認されています(図4)。
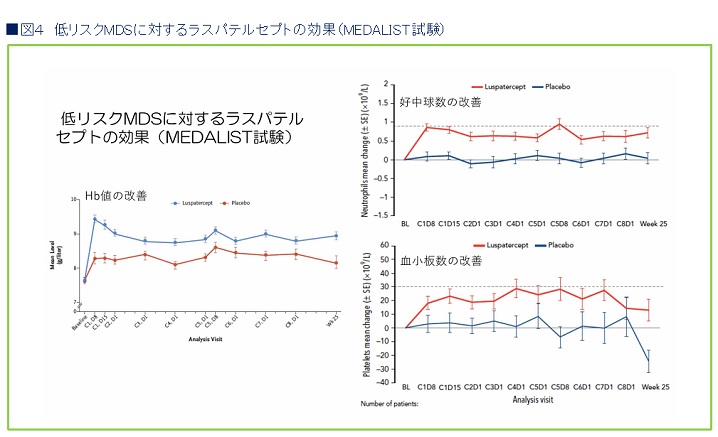
対象となったのは、低リスク~中等リスクの骨髄異形成症候群で、貧血のために定期的に輸血を必要としている患者さん。こうした輸血依存の患者さんが、どのくらい輸血非依存になるかどうかを、ラスパテルセプト群とプラセボ群で比較。
その結果、半年の時点で輸血非依存となったのは、ラスパテルセプト群では38%、プラセボ群では13%だった。ラスパテルセプトを投与することで、4割近い患者さんが、輸血を必要としない状態にまで改善したことになる。また、貧血だけでなく、好中球数や血小板数も改善することがわかっています。
「エリスロポエチン製剤は赤血球への分化を促す作用がありますが、ラスパテルセプトは分化した細胞の成熟を促す作用を持っています。作用点が少し異なっているのです。エリスロポエチンは腎臓から分泌されるサイトカインで、貧血がある骨髄異形成症候群の患者さんは、すでに血中のエリスロポエチン濃度が高い場合が多いのです。こういう人はエリスロポエチン製剤を注射しても効きが悪く、多くは輸血が必要になります。こうしたエリスロポエチン製剤の効きにくい人に、ラスパテルセプトが効くこともあるようです。
輸血は患者さんにも大変負担ですし、また輸血により赤血球の中の鉄分が体内に溜まってしまうリスクもあるので、そういう意味でも輸血はできることなら避けたい治療なのです。ですからラスパテルセプトが日本で早く承認されることが期待されています」��田村さん)
低リスクで「5q-」(ゴーキューマイナス)という染色体異常(5番染色体長腕欠失)がある場合には、レブラミド(一般名レナリドミド)による薬物療法が行われます。レブラミドは多発性骨髄腫(MM)や濾胞性リンパ腫(FL)の治療でも使われる薬ですが、この染色体異常をもつ骨髄異形成症候群に有効なことが明らかになっています。
「5q-のある患者さんは全体の数%程度。自施設で調べたときには、64症例中1例でした。染色体異常が見つかれば使える薬剤ですが、出番はあまりないというのが現実です」(田村さん)
高リスクには造血幹細胞移植で治癒を目指す
高リスクでは4~5割が急性骨髄性白血病に移行するので、基本的には抗がん薬治療になります。可能な人には同種造血幹細胞移植が推奨されています。治癒が期待できる唯一の治療法だからです。前処置として強力な化学療法や放射線療法を行い、徹底的に腫瘍細胞を死滅させてから、ドナーの正常な造血幹細胞を移植。それによって傷害された造血機能を回復させる治療法です。予後が悪い高リスクの患者さんでも、移植をした場合、5年生存率は40~50%程度になります。
「同種移植ですから、行うことにリスクもあります。一般的には55歳までなら移植が勧められます。前処置の抗がん薬を少なくして低侵襲で移植する方法もあり、これですと65~70歳まで可能と考えられています。白血病の場合は白血病細胞をほぼ全部死滅させてから移植しないと再発しやすいですが、骨髄異形成症候群の場合は、そこまですると死亡リスクが高くなるので、移植する血液が定着する造血幹細胞による造血作用と、ドナーの免疫細胞が腫瘍細胞を攻撃する免疫作用で治療するというコンセプトになっています」(田村さん)
前処置を低侵襲にした移植でも、移植後の生存期間はあまり変わらないことがわかっています。
移植ができない場合は抗がん薬で治療
高リスクで造血幹細胞移植ができない場合には、ビダーザ(一般名アサシチジン)という抗がん薬による治療が行われます。12年ほど前に登場した薬で、骨髄異形成症候群の生存期間を延長した初めての薬剤でした。
「ビダーザが登場することで、高リスクの患者さんで移植ができない場合でも、長期生存できる可能性が出てきました。そういう点で、高リスクの治療を大きく変えた薬剤だといえます」(田村さん)
ビダーザは注射薬で、4週間ごとに7日間連続、おなかに皮下注射することになっています(休日はスキップ可能)。皮下注射なので痛みは軽いし時間もかからないのですが、注射を受けるために7日間通院するのが、患者さんにとっては大きな負担になっています。
「現在、ビダーザの経口薬の開発が進められています。まだ承認されていませんが、これが使えるようになると、注射のための通院が不要になるので、患者さんはずいぶん楽になると思います」(田村さん)
新しい薬の開発も進められています。それらの多くはビダーザとの併用での臨床試験が行われています。抗CD47抗体薬のマグロリマブなどが有望株だということです。
「免疫を賦活する作用のある薬で、急性骨髄性白血病に対してビダーザとの併用で有効性が明らかになっています。近い将来、骨髄異形成症候群の治療にも使われるようになる可能性がありそうです。TP53遺伝子変異のある骨髄異形成症候群に対するeprenetapoptという薬剤もそうですが、キードラッグのビダーザをベースにして、併用する薬の開発が進められています。こうした薬が登場してくると、高リスクでも長期生存が可能になる症例が増えてくると考えられます」(田村さん)
現在、血液がんの分野では続々と新薬が登場しています。骨髄異形成症候群に対しても、同じように開発が進むことを期待したい。
同じカテゴリーの最新記事
- 骨髄異形成症候群(MDS)の正体を知ろう 高リスクの骨髄異形成症候群にはビダーザが決定打。今後の新薬承認に期待
- 造血幹細胞移植患者のリハビリは「継続する」ことが大切
- リスクに応じた治療戦略がカギ 骨髄異形成症候群の最新治療
- レブラミドやビダーザなどの新薬で治療成績は向上 新薬で白血病への移行をストップ!骨髄異形成症候群の最新治療
- 治療法がなかなかなかった難治性の病気に、延命への希望が生まれた 2種類の薬の登場により骨髄異形成症候群の治療は新時代へ!
- 大型新薬の登場で、薬物療法の選択肢が広がっている 完治も期待できるレブラミド。高リスクに有効な新薬も承認間近
- 早期に見つけるには年1回以上の血液検査を 「貧血」「出血傾向」「抗がん剤経験者」に要注意!
- あなたの骨髄、血液細胞は大丈夫ですか? 要注意は高齢、抗がん剤、放射線被曝


