新たな作用機序をもつ貧血治療薬も登場 骨髄異形成症候群の最新治療
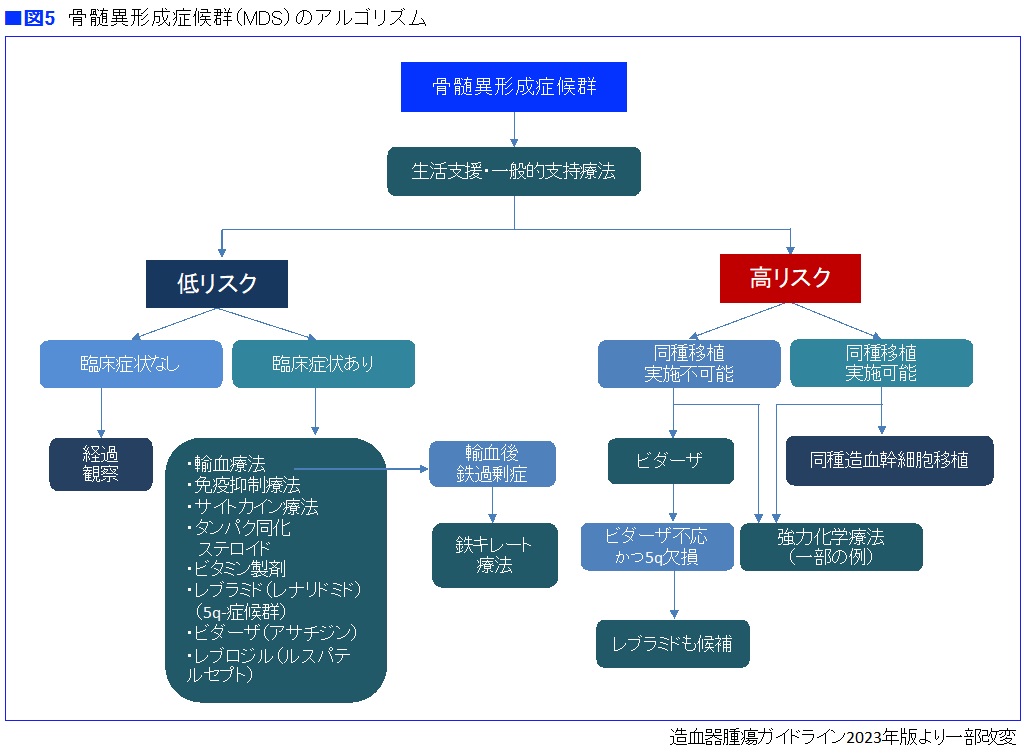
■高リスクの治療—可能ならば造血幹細胞移植を目指す—
白血病に移行するのを抑え込むには、造血幹細胞移植が必要になります。大量の化学療法や放射線治療による前処置で腫瘍細胞を大幅に減少させ、骨髄にドナーの造血幹細胞を移植する方法です。
「造血幹細胞移植は骨髄異形成症候群を治癒させる唯一の治療法です。しかし、強力な治療法で副作用が強いため、治療によってもたらされる有害事象で患者さんが苦しむことになったり、治療の途中で命を失ってしまったりすることもあります。そこで、移植の適応については、慎重に検討する必要があります」
造血幹細胞移植を行えるのは、一般的には65歳以下とされています。施設によっては70歳以下としている場合もありますが、高齢になるほどリスクは高くなります。
「骨髄異形成症候群は高齢者に多い病気なので、移植の対象となる患者さんは、かなり限られることになります」
その他に、臓器障害のある人にも造血幹細胞移植はできません。心臓、肺、肝臓などが悪い場合、移植をすることでその臓器がもっと悪くなり、命を失う可能性が高くなってしまうからです。
移植の適応がない場合には薬物療法が行われます。世界中で標準治療とされているのは、低メチル化薬による治療です。日本ではビダーザ(一般名アザシチジン)という薬が使われています。高リスク骨髄異形成症候群の第1選択薬です。白血病への移行をある程度遅らせて生存期間を延長させる効果が認められており、国際的な臨床試験で証明されています。ただ、白血病化を遅らせることはできても、完全に抑え込むことはできません。
■低リスクの治療—輸血やサイトカイン療法で血球を増やす—
低リスクMDSの治療は、血球減少に対する治療が基本です。減少している赤血球、白血球、血小板を補ったり増やしたりすると同時に、血球減少にともなっておこる合併症に対しても治療が行われます。
血球を増やす治療としては、まず輸血があります。赤血球が減少して貧血がひどい場合には赤血球輸血が、血小板が減少している場合には血小板輸血が行われます。白血球の減少に対しては、輸血では対応できません。
「輸血は古くから行われていて、今も昔も重要な治療法となっています。ただ問題もあって、赤血球輸血を繰り返し行っていると、余った鉄分が体内に蓄積されて鉄過剰症が起きてきます。過剰な鉄が肝臓、心臓、腎臓などの臓器に沈着し、機能が低下してしまうのです。この問題を解消するために、たまった鉄分を吸着して排出させる鉄キレート剤が使われます。かつては点滴で投与していましたが、現在は経口剤が広く使われています」
血液を作る部分に働きかけ、血球減少を改善する薬も使われています。1つは免疫抑制剤です。低リスク骨髄異形成症候群の血球減少の原因の1つに免疫の異常があり、免疫抑制剤を使うことで造血が回復してくることがあります。
よく使われるのはシクロスポリン(一般名)という薬剤。自己免疫疾患の治療や、移植後の副作用防止の目的でよく使われる薬です。
男性ホルモンの一種であるタンパク同化ステロイドが使われることもあります。すべての人に効くわけではありませんが、2~3割の患者さんには有効とされています。
特定の血球を増やすためのサイトカイン療法もあります。サイトカインとは、体内の細胞から放出されるタンパク質で、特定の細胞に働きかけます。たとえば、赤血球を増やしたり、白血球を増やしたりするサイトカインがあり、それが製剤化されています。
赤血球を増やすために使われるのが、エリスロポエチンというサイトカインで、注射で投与できます。
白血球のとくに好中球が少ない場合には、好中球を増やすサイトカインのG-CSFが使われることがあります。やはり注射で投与できます。好中球が減少して感染症を繰り返すような場合や、抗菌薬で対応が難しい場合に使われます(図5)。
新しい作用機序の貧血治療薬も登場
まったく新しいタイプの薬剤も登場しています。レブロジル(一般名ルスパテルセプト)は2024年5月に発売された薬で、新しい作用機序の貧血治療薬です。レブロジルは赤血球の成熟を促進する薬で、赤血球数の増加を促します。米国では2020年4月に承認され、すでに欧米など60の国や地域で使用されています。
「造血幹細胞から赤血球に分化していく過程に作用する点ではエリスロポエチンに似ていますが、エリスロポエチンとレブロジルは異なる部分に作用します。そのため、まずエリスロポエチンを使い、それが効かなかった場合でも、レブロジルを使うと効果が現れることがあります。海外では少し前から使われていましたが、日本でもようやく使えるようになりました」
高リスク骨髄異形成症候群の治療で使用されるビダーザは、低リスクの治療でも使うことがあります。定期的に輸血を必要としている輸血依存の患者さんなどが対象です。また、ビダーザを使ってもよくならず、輸血の量も増えているような場合には、造血幹細胞移植を考えることもあります。ただし、移植はリスクをともなう治療なので、リスクとベネフィットを天秤にかけて適応を考える必要があります。対象となるのは、薬が効かず、輸血も増えて、このままでは命を落とす可能性が高いという患者さんです。
骨髄異形成症候群の分野では、近年、分子メカニズムの研究が飛躍的に進み、多くのことが解明されてきました。こうした研究成果の積み重ねにより、予後の改善につながる新たな治療法の開発が期待されています。
同じカテゴリーの最新記事
- 日本での新薬承認が待たれる 骨髄異形成症候群の最新薬物療法
- 骨髄異形成症候群(MDS)の正体を知ろう 高リスクの骨髄異形成症候群にはビダーザが決定打。今後の新薬承認に期待
- 造血幹細胞移植患者のリハビリは「継続する」ことが大切
- リスクに応じた治療戦略がカギ 骨髄異形成症候群の最新治療
- レブラミドやビダーザなどの新薬で治療成績は向上 新薬で白血病への移行をストップ!骨髄異形成症候群の最新治療
- 治療法がなかなかなかった難治性の病気に、延命への希望が生まれた 2種類の薬の登場により骨髄異形成症候群の治療は新時代へ!
- 大型新薬の登場で、薬物療法の選択肢が広がっている 完治も期待できるレブラミド。高リスクに有効な新薬も承認間近
- 早期に見つけるには年1回以上の血液検査を 「貧血」「出血傾向」「抗がん剤経験者」に要注意!
- あなたの骨髄、血液細胞は大丈夫ですか? 要注意は高齢、抗がん剤、放射線被曝


