開腹手術との比較では、術後早期合併症や生存率には差がなくなりつつある 増え続ける腹腔鏡下手術。いまどこまで可能なのか
むずかしかった直腸と横行結腸にも腹腔鏡下手術が
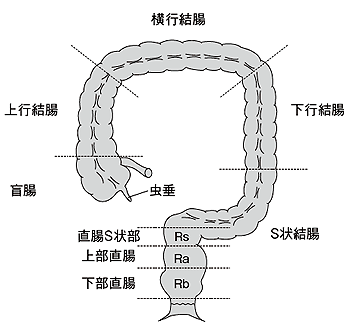
では、腹腔鏡下大腸切除術はあらゆる大腸がんに行えるのだろうか。基本的な答えはノーだ。たとえば、前述の比較試験のすべてで対象外とされ、ガイドラインでも腹腔鏡下を推奨しない部位として挙げられているのは、①直腸、②横行結腸の2つだ。
①の直腸は大腸末端にあり、肛こうもん門へ続く部位。骨盤内に深く位置しているため、「すり鉢の中のような狭い中で腸管を切除し、つなぎあわせるのがむずかしいのです」。
進行した直腸がんでは、腸管のリンパ節のほか、横方向につながるリンパ節を郭清する(とり除く)必要があるが、横方向のリンパ節郭清(「側方郭清」という)は腹腔鏡下では困難とされてきた。
②の横行結腸は大腸の右から左に向かう部分だが、すい臓などの重要な臓器が隣接している。それらの臓器からの血管と交通をもち、しかも、その血管に変異が多いのだそうだ。つまり、1人ひとり血管の走り方が違うので、非常に厄介な部位というわけだ。
ただし、これらに対しても今日、腹腔鏡下手術が行われつつある。少数だが、進行性直腸がんの側方郭清を腹腔鏡下で行う病院が現れ、今や肛門と直腸を切除するマイルズ手術、肛門温存術のISRと呼ばれる手術なども腹腔鏡下手術で行われてきている。さらに、西澤さんは横行結腸の腹腔鏡下手術に、果敢に取り組んでいる。
「横行結腸は最後の聖域。腹腔鏡下手術が部位を問わず従来の開腹手術と同等以上の治療効果を示し、標準治療となるためには、いつかは踏み込まなければならない領域であり、ここが克服できれば、大腸がんの腹腔鏡下手術はさらに進歩する。そんな思いで2009年ごろからアプローチし、開腹手術と同等の手術がほぼ可能になりました。今日、学会でも『横行結腸がんに対する腹腔鏡下手術』というセッションが開かれるほど、注目されています」
開腹手術でも難易度が高い手術が、腹腔鏡下手術に着実��移行してきているのだ。
腹腔鏡で中を見て、開腹に切り替えることもできる
このほか、大きな(約8センチが1つの目安)腫瘍、ほかの臓器に浸潤している(広がっている)症例、以前の手術の影響で癒着の存在が予想される症例なども、腹腔鏡下手術が適さないとされるが、これらについても慎重に検討し、腹腔鏡下手術を行うことがある。
「たとえば、臓器の癒着は術前の検査でも正確にはわかりません。しかし、不可能と判断して開腹手術をしたら、予想と異なったということも。以前手術を受けていること=腹腔鏡下手術の適応外とは限りません。より侵襲の少ない腹腔鏡で観察し、必要に応じて開腹術に移行するとういう考え方もあります」
他臓器に転移があり、転移臓器を含め、手術でがんを全て切除できないと判断されるものの、症状緩和を目的に手術が必要とされる場合においても、まもなく腹腔鏡下手術と開腹手術との比較試験が始まるという。
「転移のある人に対して、腸管の切除を腹腔鏡下手術で行ってはなぜいけないのか、じつは説明できないんです。そういう患者さんこそ早く手術を終え、抗がん剤治療に進む必要があるので、入院期間が短く、体の負担が少ないほうがいい。そう考えると、腹腔鏡下手術のほうがより適しているのではないかとも考えられます」
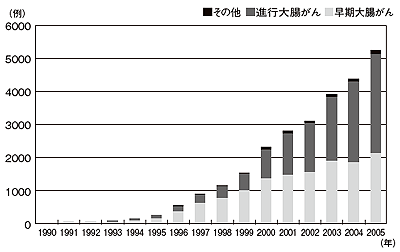
2005年に日本内視鏡外科学会が行ったアンケート調査を見ても、腹腔鏡下手術の症例数は毎年増え続け、2005年の時点で進行がんのほうが多くなっている。中心は患者数の多い結腸がんだが、大腸がんのほぼすべての領域において、腹腔鏡下手術が行われているという。
つまり、大腸がんに対する開腹手術と腹腔鏡下手術の現状をまとめると、「体に優しく、治療成績でも劣らない腹腔鏡下手術が急速に普及し、これまで困難だった症例にも適用されるようになっている。腹腔鏡下手術でトライし、開腹手術が適切と判断された時点で切り替える場合もあるので、腹腔鏡下手術が可能か、検討してみることが大切」ということになりそうだ。
拡大視効果で手術はどんどん繊細に
腹腔鏡下手術が急激に発展している理由の1つは、まさにそのカメラを介した拡大視効果にある。通常の手術で約6倍、必要に応じてさらなるズームも可能な視点を獲得したことで、「人体の解剖がより細部まで明らかになり、手術自体も繊細になりました。横行結腸がんに腹腔鏡下手術などが行えるようになったのも、まさに、細かな血管やリンパ節が正確に把握でき、丁寧に対応できる技術が確立されたからです」。
これに期待されるのが、神経温存だ。大腸がん手術の合併症には、排尿障害、排便障害、性機能障害がある。いずれも、関連の神経を損なうことで起こり、患者さんにとっては病気が治っても耐えがたい苦痛となる。この点、腹腔鏡下手術では、より神経温存が正確にできる可能性があり、性機能障害も排尿障害も少ないという論文が、すでに発表されている。まもなく大規模臨床試験が行われる可能性も出てきている。
腹腔鏡下手術は症例数の多い病院を目安に
以上、大腸がん腹腔鏡下手術の可能性が大きいことはわかったが、そこで最大の問題は「どうすれば腹腔鏡下手術の腕が確かな外科医を探せるか」ということになる。西澤さんはいう。
「腹腔鏡手術は手術の記録を動画で残せるので、学習効果も高い。また、経験が一定数を超えると、手術時間が短くなったり、出血量が減るというデータがある。一定の経験に応じて技術が向上する。その意味では、『症例数の多い病院』は、医師を選ぶ目安といえるかもしれません」
日本内視鏡外科学会では腹腔鏡下手術の技術認定制度を設け、認定医のリストも公表しているので、これも参考にしたい。ただし、リストには、どの臓器で認定を受けているかが明記されていないのが欠点だ。
「腹腔鏡下手術を導入していない病院では、そもそも選択肢として示されない可能性があります。現在腹腔鏡手術は無視できない治療選択肢として、認知されています。腹腔鏡下手術の行われている病院でセカンドオピニオンを受けるというのも1つの考え方です。一方、何が何でも腹腔鏡下手術という思い込みも禁物です。大腸がん治療の選択肢は多彩です。担当医との信頼関係を築き、自分に1番あった治療を選んでいただきたいですね」
同じカテゴリーの最新記事
- 切除可能な直腸がん試験結果に世界が注目も 日本の標準治療は「手術」で変わりなし
- ビタミンDの驚くべき効果がわかってきた 消化管がん手術後の再発・死亡リスクを大幅に減少
- 世界最大規模の画期的研究の一部解析結果が発表 大腸がんの術後補助療法の必要性をctDNAで判断する
- 初めての前向き試験で抗EGFR抗体薬の信頼性が確実に! 進化を続ける切除不能・進行再発大腸がんの薬物療法
- 遺伝子変異と左右どちら側にがんがあるかが、薬剤選択の鍵を握る! 大腸がん薬物療法最前線
- 化学放射線と全身化学療法を術前に行うTNT療法が話題 進行下部直腸がん 手術しないで完治の可能性も!
- 肛門温存の期待高まる最新手術 下部直腸がんTaTME(経肛門的直腸間膜切除術)とは
- 大腸のAI内視鏡画像診断が進化中! 大腸がん診断がより確実に
- 患者さんによりやさしいロボット手術も登場 新しくなった大腸がんの手術と薬物療法


