腹腔鏡下手術が普及し、新しい化学療法も登場。進行度に応じた治療法の選択を 『大腸癌治療ガイドライン』を、今後の展望を踏まえ読み解こう!
粘膜下層への浸潤1ミリ以内なら、内視鏡治療可
| ステージ分類 | デュークス分類 | |
|---|---|---|
| 0~1 | デュークスA | 腸壁にとどまりリンパ節転移のないもの |
| 2 | デュークスB | 腸壁を貫くがリンパ節転移のないもの |
| 3 | デュークスC | リンパ節転移のあるもの |
| 4 | デュークスD | 肝、肺などへの遠隔転移をともなうもの |
さて、そこで具体的な治療方法です。ガイドラインでは、治療方針は「初発」と「再発」に分けられ、さらに、「初発」は「ステージ0~3」と「ステージ4」に分けられています。「ステージ0~3」は手術を中心とした治療で根治をめざす段階。そして、「ステージ4」は肝臓や肺など離れた臓器に転移(遠隔転移)があり、手術だけでは根治がむずかしい段階です。
ちなみに、大腸がんのステージ(病期)分類には、国際的に広く使われているデュークス分類とTNM分類、日本で使われている大腸癌研究会の規約分類がありますが、TNM分類と規約分類のステージはほぼ同じもので、デュークスAはステージ0~1、Bはステージ2、Cはステージ3、Dはステージ4に相当します。
「ステージ0~3」の主な治療法は手術ですが、このうち、ごく早期のものに対しては手術せず、内視鏡でがんをとる内視鏡治療が行なわれます。内視鏡で治療できるか、手術が必要かを決めるのは、がんの深達度とリンパ節転移の有無の主に2つの要素です。
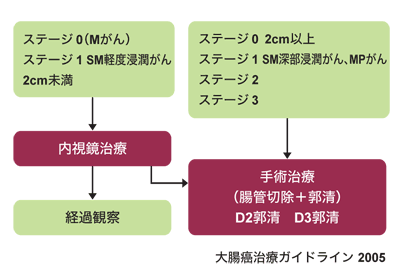
深達度とは文字通り、腸の壁のどの深さまでがんが達しているか。大腸は内側から粘膜、粘膜下層、固有筋層、漿膜下層、漿膜という5つの層からなっていますが、「大���がんの場合、粘膜にがんがとどまっている“粘膜がん(=ステージ0)”なら、リンパ節転移は絶対にありません。ですから、内視鏡でがんを完全に取りきれれば、治療は完了となります。 問題は、がんが粘膜下層に達しているときで、リンパ節に転移している頻度が10パーセント程度ありますので、原則的に手術が必要です。しかし、およそ90パーセントには転移がないわけですので、本当に手術が必要なものを絞り込む条件がわかれば、不要な手術を避けることができるわけです。
そこで、大腸癌研究会では症例を集計し、『こういう場合には内視鏡治療後に手術を追加しなくてもよい』という条件を示しました。(1)悪性度の高い組織型ではない、(2)粘膜下層への入り込み(浸潤)が1ミリ以下のもの、(3)血管やリンパ管にがん細胞が入っていないもの、の3つをすべて満たすことです。
大腸がんの内視鏡手術には、ポリペクトミーと内視鏡的粘膜切除術(EMR)があります。ポリペクトミーとは、表面から突出した腫瘍にスネアという金属製の輪を引っかけ、高周波電流を流して焼ききる方法。これは腫瘍が突出していなければ行えないため、平たい形の腫瘍では、粘膜下層に生理食塩水などを注射し、腫瘍を粘膜とともに盛り上げて焼ききる方法が行われています。これが内視鏡的粘膜切除術です。
内視鏡的粘膜切除術では切除できない大きさの腫瘍に対しては内視鏡的粘膜下剥離術(ESD)という方法も開発されていますが、技術的な難度が高く、まだ一般的な方法ではないとのこと。
内視鏡で切除したがんの組織は組織検査に出し、問題なしとの評価なら、その後は経過観察(つまり一応完治)ということになります。が、悪性度が高かったり、がんが粘膜下層に深く入り込んでいるような場合には、リンパ節郭清をともなう腸管の切除術、つまり、手術を行うことになります。なお、2009年版では、追加の手術をしなくてもよい条件が一部変更される予定とのことです。
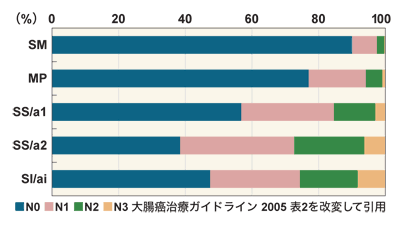
[深達度、リンパ節転移の段階]
| 深達度 | |
|---|---|
| M | がんが粘膜内にとどまり、粘膜下層に及んでいない |
| SM | がんが粘膜下層にとどまり、固有筋層に及んでいない |
| MP | がんが固有筋層にとどまり、これを越えていない |
| SS | がんが固有筋層を越えているが、漿膜表面に出ていない |
| SE | がんが漿膜表面に露出している |
| SI | がんが直接他臓器に浸潤している |
| リンパ節転移 | |
| N0 | リンパ節転移を認めない |
| N1 | 腸管傍リンパ節と中間リンパ節の転移総数が3個以下 |
| N2 | 腸管傍リンパ節と中間リンパ節の転移総数が4個以上N3(+) |
| N3 | 主リンパ節または側方リンパ節に転移を認める |
腹腔鏡下手術をするなら病院の手術症例数を参考に
内視鏡治療とは別に、お腹に空けた小さなキズから内視鏡と手術器具を腹腔に入れて行う手術を腹腔鏡下手術といい、その技術は向上する一方です。実際、2005年版では「ステージ0~1の結腸がんに最も適しています」という書き方でしたが、その後、年々症例数は増え、進行がんに対しても、また、技術的にむずかしいとされる直腸がんに対しても行われるようになっています。
また、欧米では「手術のストレスが軽いうえ、長期的結果についても差がない」とするエビデンスが出ていることから、2009年版では、ステージ0~1の結腸がんに限らず、病院の手術チームの習熟度と実績を考慮して選択するよう、適応を拡大している模様です。
「たしかに、同じ腸切除でも、通常の開腹手術とはまったく異なる技術が必要ですので、相応のトレーニングと経験が必要です。腹腔鏡下手術を薦められたら、患者さんはその病院の手術症例数を尋ねてみるのもよいでしょう。内視鏡外科学会は専門医制度を設けているので、専門医資格の有無もある程度は参考になります」(固武さん)
同じカテゴリーの最新記事
- 切除可能な直腸がん試験結果に世界が注目も 日本の標準治療は「手術」で変わりなし
- ビタミンDの驚くべき効果がわかってきた 消化管がん手術後の再発・死亡リスクを大幅に減少
- 世界最大規模の画期的研究の一部解析結果が発表 大腸がんの術後補助療法の必要性をctDNAで判断する
- 初めての前向き試験で抗EGFR抗体薬の信頼性が確実に! 進化を続ける切除不能・進行再発大腸がんの薬物療法
- 遺伝子変異と左右どちら側にがんがあるかが、薬剤選択の鍵を握る! 大腸がん薬物療法最前線
- 化学放射線と全身化学療法を術前に行うTNT療法が話題 進行下部直腸がん 手術しないで完治の可能性も!
- 肛門温存の期待高まる最新手術 下部直腸がんTaTME(経肛門的直腸間膜切除術)とは
- 大腸のAI内視鏡画像診断が進化中! 大腸がん診断がより確実に
- 患者さんによりやさしいロボット手術も登場 新しくなった大腸がんの手術と薬物療法


