イギリスの医学雑誌に論文を発表。世界的にも高い評価を受けた術式 進行した大腸がんでも、排便排尿機能を温存する骨盤内臓全摘術
一口に排便障害といってもさまざまな要素が関係している
そして、もう1つ最近注目されているのが、新しく作った直腸の蠕動運動です。新しい直腸にきちんと蠕動運動が届いていないと、排便障害が出やすくなるのです。
日本では、がん手術ではリンパ節郭清が行われますが、大腸にいくリンパ節と神経は大動脈の血管に沿って分布しています。幸田さんによると、「一般的には、リンパ節郭清のときにこの神経の基部で切断することが多い」そうです。つまり、大腸に行く神経の大元を切断してしまうので、残った大腸には神経が無くなってしまいます。すると、残った大腸にきちんと蠕動運動が起こりにくくなり、ただケイレンするよう動きがみられる場合があります。こういう人に、便を我慢できない、もらすといった症状が出やすいのです。
ラットで大腸の蠕動波を測定した結果でも、神経を切るとケイレンが起こりやすくなることが確かめられています。
「がんが進行するほどリンパ節郭清の範囲は広くなりますが、それにつれて排便障害も出やすくなるのです」と幸田さん。ただし、ラットでも12週間ほどで大腸の蠕動運動は正常と変わらなくなるそうです。
「人間も半年から1年ほどで腸の働きが改善されてくるのですが、ラットの寿命を考えると同じことが起きているのでしょうね」と幸田さんは指摘しています。
このように、一口に排便障害といっても、単に肛門を締める括約筋の損傷だけではなく、新しい直腸や骨盤底筋群の働き、リンパ節郭清の方法など、いろいろな要素が関係していることがわかったのです。
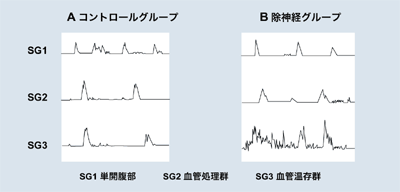
神経を切るとケイレンが起こりやすくなる
肛門を残すかどうかよく考えて選択することが大切
こうした結果をみて、幸田さんは「リンパ節郭清は無闇に行うのではなく過不足なく行う、直腸の再建は肛門との角度が異常を起こさないように注意する、手術はできるだけ肛門を大切に括約筋を損傷するような無理な操作をしない、肛門を機械で開くときにも括約筋を損傷しないように気づかうなどの注意が非常に大切」と語っています。
今では、性機能障害などを招く直腸周囲の神経を温存することはごく一般的に行われていますが、大腸の神経まで考えている人は少ないといいます。問題点を認識するだけでも、手術の進め方は変わってくるはずなのです。これまでたくさんの人を手術してきた経験から「ていねいに手術を行えば、排便機能は回復してくるというのが、私の印象です」と幸田さん。実際に9割以上の患者さんで肛門を残しているそうです。
といっても、あくまでも肛門を残すかどうかを決断するのは、患者さんです。「誰でも肛門を残したほうがいいというわけではないのです。たとえば、今は自分でできても数年先に寝たきりになる可能性があれば、人工肛門にするのと温存して便が漏れるかもしれないのと、どちらがいいか。介護の視点からみれば、明らかに人工肛門のほうがケアは楽なのです。そういう状況もよく考えて決めて欲しいのです」と幸田さん。
がんの根治という意味では、肛門を温存しても人工肛門にしても同じです。しかし、その人にとってどちらがいいか、手術後の状況を考えて選択することが大切なのです。
骨盤内臓全摘でも排便排尿機能の温存は可能
こうした工夫を元に幸田さんは骨盤内臓全摘術でも、排尿排便機能を温存する手術を行っています。
直腸がんが進行して、膀胱や精のう、前立腺、子宮など骨盤内臓器に広く浸潤した場合、根治が見込めれば積極的に骨盤内臓全摘術が行われるようになっています。それだけ、安全に全摘術ができるようになったからです。
ただし、全摘術の場合、骨盤内の臓器をすべて、直腸はもちろん膀胱も摘出するので、幸田さんによると「ダブルストーマになるのが一般的」だそうです。つまり、腹部に便と尿用のストーマを付けることになります。これだけ大がかりな手術ですから、自然な排便や排尿は犠牲にせざるを得なかったのです。
しかし、幸田さんによると直腸下部と尿の通り道である尿道の温存が可能であれば、排便機能も排尿機能も残して骨盤内臓の摘出ができるといいます。肛門のほうは、前述のように直腸下部を残すことができれば低位前方切除術や超低位前方切除術を行うことで、肛門を温存することができます。この際、肛門温存術で培った工夫が生かされることはもちろんです。
一方、膀胱のほうには代用膀胱があります。これは、小腸を60センチほど切って4つ折りにし、球状につないでひとつのボールの形を作る回腸パウチという方法です。直腸の再建はなかなか元通りとはいきませんが、回腸パウチの方はすでに確立された方法。「手術直後は2~3時間に1回トイレに行きますが、だんだん時間が伸びていき、残尿感もなくなります。完成度が高く、代用膀胱に文句を言う人はいないですね」と幸田さん。この部分は泌尿器科の医師が行うそうです。
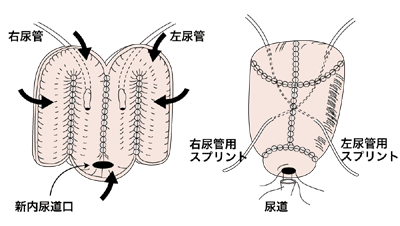
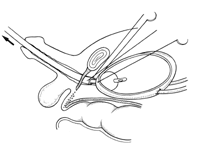
バルーンによるパウチの固定
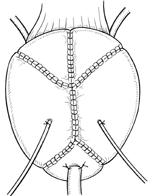
パウチの完成図
排便排尿機能を温存して全摘術を行う病院が少ない理由
幸田さんが論文を発表した
ブリティッシュ・サアジェリー誌
これまで幸田さんは15人ほどの患者さんにこの手術を実施。2人は肝臓や肺の転移があって亡くなりましたが、13人は今も元気です。骨盤内の臓器をほとんど摘出しながら、「電車通勤をしている人もいる」そうです。こうした結果を、イギリスの医学雑誌(ブリティッシュ・サアジェリー)に発表したところ、絶賛され、世界的にも高い評価を受けているそうです。
技術的にみても、直腸がんの超低位前方切除術や膀胱の再建は、消化器外科や泌尿器科の医師の多くが手掛ける一般的な手術法です。こうした方法で排尿、排便機能を温存しても、がんの根治という点では変わらないことがわかっています。にもかかわらず、実際に排便排尿機能を温存して、全摘術を行っている病院は極めて少ないのが現状です。
その理由について、幸田さんは保険点数の問題と管理の問題を上げています。排尿、排便機能を温存して骨盤内臓全摘術を行っても、ダブルストーマでも保健点数はほとんど変わらないのです。「実際には、機械や質の高い糸を使い、人手もかかる手術です。とても、ペイできないのです」。
温存した場合、手術時間は13時間でダブルストーマにするより数時間長くかかります。進行したがんを摘出するだけでも大変なのに、さらに続けて腹腔内で小腸を使って膀胱を再建したり、吻合するのも大変な作業です。さらに、再建した膀胱と尿管尿道の吻合、切った小腸の吻合、直腸と肛門の吻合など、つなぐ部位が多いので、合併症の危険が大きくなり、その分術後の管理も大変になります。
そうしたリスクや手間をかけてまで、経済的にメリットのない手術を行う病院が少ないのは当然ともいえます。幸田さんのように、少しでも後遺症をへらし、患者さんのQOL(生活の質)を落とさない手術をしたいという強い思いがあり、また周囲の協力がなければなりたたない手術なのです。
しかし、こうした個人の思いだけに頼っていたのでは、医療の進歩はないはず。患者さんにとって望ましい手術であるからこそ、私たちの支援が必要ではないでしょうか。
同じカテゴリーの最新記事
- 切除可能な直腸がん試験結果に世界が注目も 日本の標準治療は「手術」で変わりなし
- ビタミンDの驚くべき効果がわかってきた 消化管がん手術後の再発・死亡リスクを大幅に減少
- 世界最大規模の画期的研究の一部解析結果が発表 大腸がんの術後補助療法の必要性をctDNAで判断する
- 初めての前向き試験で抗EGFR抗体薬の信頼性が確実に! 進化を続ける切除不能・進行再発大腸がんの薬物療法
- 遺伝子変異と左右どちら側にがんがあるかが、薬剤選択の鍵を握る! 大腸がん薬物療法最前線
- 化学放射線と全身化学療法を術前に行うTNT療法が話題 進行下部直腸がん 手術しないで完治の可能性も!
- 肛門温存の期待高まる最新手術 下部直腸がんTaTME(経肛門的直腸間膜切除術)とは
- 大腸のAI内視鏡画像診断が進化中! 大腸がん診断がより確実に
- 患者さんによりやさしいロボット手術も登場 新しくなった大腸がんの手術と薬物療法


