大腸がんの基礎知識 手術が第1選択。が、取りきれなくても、あきらめることはない
3期大腸がんに対して5-FUとロイコボリンの併用
具体的に、リンパ節転移のある3期の患者さんに対して、5-FU+ロイコボリンを6~12カ月間投与する補助療法が、世界標準となっています。
そして、不幸にして再発した場合には、エルプラット(一般名オキサリプラチン)をプラスするFOLFOX療法か、カンプト(一般名イリノテカン)をプラスするFOLFIRI療法に移行します。さらに、この療法に対しても耐性が出てきたら、エルプラットをプラスした人はカンプトに、カンプトをプラスした人はエルプラットに代えて、投与していきます。
そして、ここまでの治療に効果がなくなったら、アバスチン(一般名ベバシズマブ)やアービタックス(一般名セツキシマブ)など、現在、国内での認可が急がれている薬を加えていくというのが、現時点での抗がん剤治療の世界的標準ではないかと思います。
なお、5-FUとロイコボリンとカンプトの3剤併用療法には、5-FUを短時間(15分)で投与するIFL療法と、5-FUを短時間投与したうえで、さらに48時間持続的に投与するFOLFIRI療法の2種類があります。以前はIFL療法もよく使われていましたが、副作用と効果の面でFOLFIRI療法のほうが優れていることがわかってきたため、今ではFOLFIRI療法のほうが使われるようになってきています。
また、最近は術前に5-FU投与と放射線治療を併用して、腫瘍を小さくしてから手術を行う、といった抗がん剤の使い方も増えてきています。5-FUは放射線への感受性を増す効果もあると考えられているので、いわば一石二鳥というわけです。
人工肛門になる人は今ではせいぜい1~2割
| 再発部位 | 結腸(2,746例) | 直腸(1,323例) |
|---|---|---|
| 肝 | 6.8%(186例) | 7.3%(96例) |
| 肺 | 3.2%(87例) | 6.7%(89例) |
| 局所 | 1.9%(51例) | 7.6%(100例) |
| 吻合部 | 0.3%(7例) | 0.6%(8例) |
| その他 | 3.7%(101例) | 4.4%(58例) |
| 全体 | 16.7%(680例/4,069例) | |
ところで、「大腸がんは手術が第1選択」といいましたが、大腸がんの中には、手術に関してとくに注意が必要ながんがあります。肛門に近い位置にある下部直腸のがんです。
盲腸を出発点、直腸を最終点にする長い結腸のがんでは、ほとんど後遺症の心配はありません。が、直腸は骨盤の深くて狭いところにあり、周囲に前立腺や膀胱、子宮、卵巣などの泌尿・生殖器が集まっているため、性機能や排せつ��能をつかさどる神経もまた集中しています。
これらの神経を傷つけると、さまざまな機能障害が起こりますが、一方で、直腸のがんはまわりの臓器に拡がりやすく、拡がった場合には、まわりの臓器をふくめて広範囲の組織を切除しなければならなくなります。しかも、直腸がんは最初にがんができたあたりに、再びがんができる(局所再発)可能性が高いことでも知られています。
つまり、再発の危険を避けるためには広範囲に切除したい、けれども、広範囲に切除すれば機能障害が出るという、患者さんにとって非常に悩ましいがんということができると思います。
加えて、がんが肛門括約筋にかかっている場合には、人工肛門が必要となることもあります。人工肛門になるのか、ならないのかということも、直腸がんの患者さんにとっては、たいへん気になる問題でしょう。
もちろん、神経や肛門を温存したいという患者さんの願いをかなえるべく、医療現場でもさまざまな努力が行われています。今日では、がんを徹底的に切除しながら、必要な自律神経をできるだけ温存する自律神経温存手術が可能な限り行われていますし、8~9割の患者さんは人工肛門になることを避けられるようになっています。
ですから、あまり思い悩まず、自律神経や肛門の温存について、医師に希望を伝えることです。もちろん、中にはどうしても自律神経を残せないこともありますし、後述するようにむしろ人工肛門にしたほうがいいということもあります。
たとえば、ぎりぎりで肛門を残した場合、便がもれたり、頻便だったりする排便障害が起こることがあります。それくらいなら3日に1回、人工肛門の台を張り替えるだけで、何の心配もいらないほうが、術後の生活としてはラクといえるでしょう。
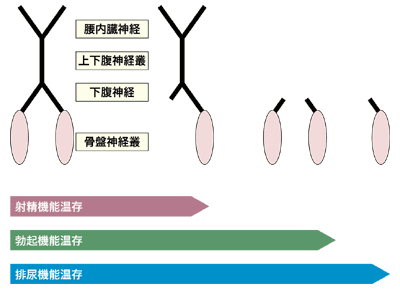
このように自律神経を温存する手術をすれば、各種の機能は温存される
放射線治療が行われるのは、主に直腸がん
一般にがん治療の3本柱は手術、抗がん剤、放射線ですが、大腸がんで放射線治療が行われるのは、主に直腸がんの場合です。抗がん剤と同じく、手術前後の補助療法として、また、手術できない場合の症状緩和や延命を目的に行われています。
手術の補助として放射線治療が行われるのは、基本的に切除できる直腸がんです。通常、高エネルギーのX線を5~6週間、体の外側から病巣のある部分に向けて照射します。
抗がん剤と併用して行われるのが標準的です。前述しましたが、術前の診断で3期以上の場合は、5-FU投与による腫瘍への放射線感受性を増強しつつ、放射線治療を同時に行い、腫瘍を小さくしてから手術を行うことがあります。
局所再発の場合、放射線治療によって25パーセントくらいは消えてしまうという結果も出ています。最近では、短く何回も行う放射線照射が、長く強くかける照射と効果が変わらず、副作用が少ないというので、そうした形で使われることも増えてきているようです。
直腸がんが進行すると、骨盤内の腫瘍のための痛みや骨転移からくる痛み、出血などの症状が出ますが、放射線治療にはこうした症状をやわらげる効果もあります。
打つ手の多いがんなので、あきらめず治療を続ける
いかがでしょう。大腸がんはがんの中でも、いわば「打つ手の多いがん」だということが、おわかりいただけたと思います。たとえば、非常に進行した直腸がんのために、骨盤内全摘という大きな手術を受け、人工肛門+人工膀胱をつけた、というような非常に深刻なケースでも、実は「再根治」となる可能性もあるのです。
私自身、再発しても意外に手の届く余地のある病気だという印象をもっています。どうか大腸がんになってもあきらめず、医師と相談し、できるだけ生活の質を維持しながら、根治への道を探ってほしいと思います。
ただ、私見ですが、大腸がんに再発予防の生活の方法はなかなか難しいと考えています。消化器のがんなので、患者さんの中には食生活を著しく変える方も少なくありません。体に悪いものを食べているより、体にいいものを食べているほうが、全体的な健康にいいことは間違いありませんが、大腸がんのがん細胞が生まれ、活動を始めるまでには、その人の体内で6個以上の遺伝子や遺伝子関連物質のスイッチが入り、さらに長い時間がかかってここに至っているのです。
こうしたことを考えれば、がんになったということは、よくも悪くも「時、すでに遅し」。何をしたからいけなかったとか、こうすればよかったとか、悩むことは必要ないと思います。また、そうした本質的な変化を、短期間の食生活や生活習慣の改善で元に戻せるほど簡単ではなく、その可能性は、やはり少ないと思います。ですから、苦労してがまんして無理な食事療法を行うくらいなら、食べたいものを中心にバランスよく食べ、余生を楽しく生きたほうがいいのではないでしょうか。
あきらめずに闘い、悩まずに人生を楽しむ。これが大腸がんと向き合う最良の道ではないか、と、私自身は考えています。
(構成/半沢裕子)
同じカテゴリーの最新記事
- 切除可能な直腸がん試験結果に世界が注目も 日本の標準治療は「手術」で変わりなし
- ビタミンDの驚くべき効果がわかってきた 消化管がん手術後の再発・死亡リスクを大幅に減少
- 世界最大規模の画期的研究の一部解析結果が発表 大腸がんの術後補助療法の必要性をctDNAで判断する
- 初めての前向き試験で抗EGFR抗体薬の信頼性が確実に! 進化を続ける切除不能・進行再発大腸がんの薬物療法
- 遺伝子変異と左右どちら側にがんがあるかが、薬剤選択の鍵を握る! 大腸がん薬物療法最前線
- 化学放射線と全身化学療法を術前に行うTNT療法が話題 進行下部直腸がん 手術しないで完治の可能性も!
- 肛門温存の期待高まる最新手術 下部直腸がんTaTME(経肛門的直腸間膜切除術)とは
- 大腸のAI内視鏡画像診断が進化中! 大腸がん診断がより確実に
- 患者さんによりやさしいロボット手術も登場 新しくなった大腸がんの手術と薬物療法


