それぞれの治療法のメリット、デメリットを理解し、自分に合った治療を 食道がんの治療をどう選ぶ? キーワードは「治療の組み合わせ」
ときには亡くなることも。3領域郭清のデメリット
一方、別の角度から次のように話すのは、虎の門病院消化器外科部長の宇田川晴司さんだ。
「歴史的にみると、食道がんには手術しかないという状況が長く続いていました。そこに化学放射線療法が手術と同等の成績だという発表がされて、世の中の流れが、『手術しなくていい』『化学放射線療法で治らなかった人だけが手術をすればいい』と一気に変わりかけたのです。
そんななか、前述のJCOGの2つの試験の結果を受けて、手術が見直されるようになったのでしょう。高齢だとか心臓に障害があるなど手術ができない人には化学放射線療法が1番よいけれど、条件のそろった患者さんにはやはり手術のほうがいいと認められてきたのではないか、手術が確実な治療法だと正しく理解されるようになったのだと思います。
しかし、せっかく治療法がたくさんあるのですから、手術一辺倒ではなく、必要なときには手術に放射線や化学療法を加えて、もっといい結果を目指したい。つまりはどの方法が1番いいかではなく、自分のがんに対してはどういう治療を組み合わせるのが適切かと個別化して見ることが大切です」
日本の手術レベルの高さについては大津さんも同意する。
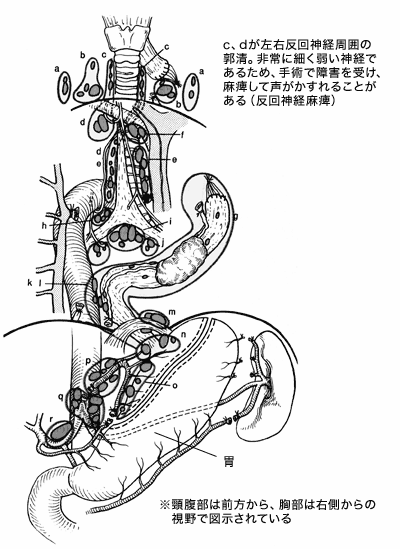
「日本では手術する場合、頸から胸、腹部まで3領域のリンパ節を全て切除する『リンパ節郭清』を行います。これを行わない欧米での5年生存率が20パーセントであるのに比べて、日本は全国集計でも30~40パーセントと高い成績を上げています。手術の技術は日本のほうが優れており、それにより再発率を抑えることもできているのです」
しかし、手術にもデメリットはある。3領域郭清は患者さんの体に大きな負担がかかり、呼吸不全による術死や、声がかれる反回神経麻痺、肺炎、縫合不全、食道狭窄、心不全、肝・胃障害などの合併症が起きて亡くなることもあるのだ。
「虎の門病院の場合、3領域郭清���後30日以内死亡率は1.1パーセント、元気に退院できなかった人をすべて含める在院死亡率は1.9パーセントです。また、02年の全国集計では30日以内死亡率が2.7パーセント、在院死亡率は7.2パーセントとさらに厳しい結果です。
正直なところ、施設間のレベル格差はかなりあると思います。高いレベルを保つためには、手術の年間症例数が20例くらいは必要でしょう」(宇田川さん)
しかし最近では、一定の条件の中で、すべての患者さんが3領域郭清をする必要はないとわかり、残せるものは残そうという方針に変わっているそうだ。がんのある場所と、壁の中のがんの深さの組み合わせを細かく見ていくことが大事だという。
胸腔鏡などの鏡視下手術の状況はどうか。胸腔鏡手術とは、胸壁にいくつか小さな穴を開け、そこから細い機械を入れて、ビデオカメラで観察しながら行う手術である。開胸手術の場合、回復するのに術後半年から1年かかるが、胸腔鏡手術では胸の傷が小さいため、もう少し早く回復できる。しかし、開胸手術よりも安全で、より適切な手術法だと結論づけるのはまだ早い、と宇田川さんは警告する。
「適切に対象となる患者さんを選べば、胸腔鏡手術でも開胸手術と同等の完成度の手術は可能ですし、部位によっては胸腔鏡手術のほうが詳細で徹底した手術を行いやすいといったメリットがあることもわかってきたので、積極的に胸腔鏡手術を行っています。しかし、食道がんの手術の負担の根本は、頸、胸、腹部まで3領域の食道とリンパ節を取ることの負担です。その意味では開胸でも胸腔鏡でもきちんとした手術をすれば、それなりに患者さんの負担になることには変わりありません」
Williams & Wilkins, Baltimore, 1990より引用
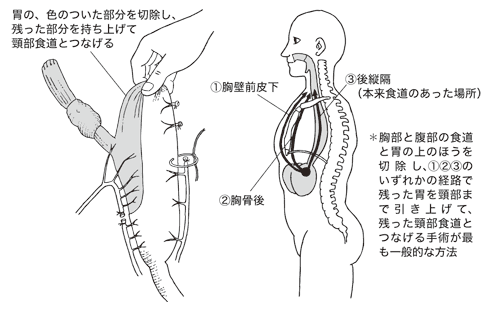
[食道切除後の再建経路]
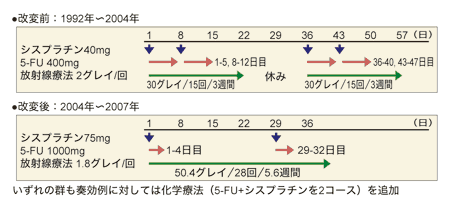
やり方を変えたことにより改善した化学放射線療法
化学放射線療法の動向はどうだろう。国立がん研究センター東病院では、以前の化学放射線療法のやり方の問題点を洗い出し、03年から改変したところ、5年生存率が40パーセントから56パーセントへと飛躍的に延びたという。改善点は次の2点だ。
1点目は「晩期毒性」について。以前の放射線療法は、体の2面から放射線を当てる2次元照射で広範囲に60グレイ照射していた。広い範囲に強い放射線を当てると、心臓、肺など周辺臓器への影響が3~5年たってから心不全、肺臓炎、心嚢水、胸水など、ときには命にかかわる症状として出てくることがあった。これを晩期毒性という。
そのような状況のなか、アメリカの臨床試験で「化学放射線療法における放射線量を50.4グレイと64.8グレイで比べたところ、成績にほとんど差はなく、むしろ少ないほうがよさそうだ」という結果が出た。そこで、同院でも03年から50.4グレイに照射量を減らした。さらにCT画像を用いる3次元照射ができる機械に切り替えたため、ほかの臓器に当たる放射線量が減り、晩期毒性が起こる頻度が劇的に少なくなったという。
「晩期毒性の問題は長期にみないとわかりません。当院でも92年に化学放射線療法を始めて以来、10年たって初めて晩期毒性が問題化しました。それを受けて03年に化学放射線療法のやり方を全面的に切り替えたのです。以来、当院で2、3期の患者さんを対象に210例程度行ってきましたが、効果はてき面でした。晩期毒性が出てしまったときの対策は正直言ってありません。だからこそ、あらかじめ照射量を減らすという先手を打つことが大事です。現在、日本でも国立がん研究センター中央病院など5施設で照射量の差を50.4グレイに抑えた臨床試験が進行中です」(大津さん)
同じカテゴリーの最新記事
- グラス1杯のビールで赤くなる人はとくに注意を! アルコールはがんの強力なリスクファクター
- ビタミンDの驚くべき効果がわかってきた 消化管がん手術後の再発・死亡リスクを大幅に減少
- 食道がんの薬物療法が大きく動いた! 『食道癌診療ガイドライン2022』の注目ポイント
- 放置せずに検査し、適切な治療を! 食道腺がんの要因になる逆流性食道炎
- 免疫チェックポイント阻害薬が薬物療法に変革をもたらした! 食道がん、キイトルーダが1次治療に加わる見込み
- 5年生存率を約2倍に改善! 食道がんの術後ペプチドワクチン療法
- 若手術者の養成が重要課題に 保険適用になった食道がんに対するダヴィンチ手術の現状
- ステージⅡとⅢの食道がんに放射線減量の化学放射線治療 食道がん治療に切らずに食道温存への期待
- 進行・再発食道がんに対する化学治療の最新知見 免疫チェックポイント阻害薬登場により前途が拓けてきた食道がんの化学療法


