それぞれの治療法のメリット、デメリットを理解し、自分に合った治療を 食道がんの治療をどう選ぶ? キーワードは「治療の組み合わせ」
手術にも化学放射線療法にもメリット・デメリットがある
サルベージPDTを施行した25例の治療成績(生存期間)]
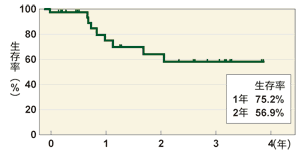
矢野友規他 日本癌治療学会2009
化学放射線療法の改善2点目は「サルベージ手術」である。化学放射線療法をした後、がんを取り残したり再発したりした場合、追ってがんを切除するサルベージ手術を行うが、放射線を照射したあとの組織は硬くなって手術が難しくなり、合併症も増える。宇田川さんも「多くの報告において手術死が10パーセントもあり危険性が大変高いため、できればサルベージ手術は避けたい」と話す。
しかし、東病院では3次元照射法への切り替えや照射量を減らしたため放射線の影響が減り、サルベージ手術がより安全にできるようになったと大津さんは言う。
「手術同様、化学放射線療法もそれ単独の成績が上がったわけではありません。照射量の調整や機械の進歩など、周辺の技術が良くなったのに伴って、化学放射線療法の精密度がより上がってきたといえます。しかし、改善したとはいえ、晩期毒性の問題はいまだに残っており、決して化学放射線療法が手放しによいわけではありません。手術、化学放射線療法それぞれ進歩しているものの、それぞれにデメリットもあるわけです」
条件をそろえた患者さんを無作為にグループ分けして比較試験をしないと、手術と化学放射線療法のどちらがよいか、本当のところはわからない。しかし、あまりにも違う治療法であり、患者さんとしてはどちらにするか自分で選びたいため、「手術と化学放射線療法のどちらでもよい」と同意してもらうのは現実には難しく、両者の比��試験は長らく実現しなかった。しかし現在、1期の食道がんの患者さんを集めて比較試験が進行中だ。
模索が続けられているがなかなか進歩しない化学療法
もう1つの治療法、化学療法については、日本ではシスプラチン(一般名)と5-FU(一般名フルオロウラシル)の2剤併用療法(FP療法)が基本となる。シスプラチンには腎毒性があるので、腎臓障害があるなど使えない場合にはアクプラ(一般名ネダプラチン)などで代用するが、1番効きがよいのはシスプラチンだという。FP療法が効かなかったり、転移性の食道がんにはタキソテール(一般名ドセタキセル)を用いる。また、化学放射線療法における化学療法もFP療法が標準である。
「現在、日本で承認されているのは、シスプラチン、5-FU、タキソテールの3剤です。タキソテールが効かなかった場合の薬について臨床試験はいろいろ行われていますが、現時点で承認されたものはありません。海外では、臨床試験が進行中のアービタックス(一般名セツキシマブ)が最も有望視されています」(大津さん)
食道がんに有効な分子標的薬がなかなか開発されないなど、化学療法の新剤導入が遅れている理由はいくつかある。
まず、食道がんの患者数が少ないため、製薬会社の意識が向きにくいことが挙げられる。
次に、世界各国の標準治療がバラバラであるため、共通の臨床試験を組みにくいのだ。
さらに、がんの組織の違いによる。たとえばアメリカの食道がんは50パーセント以上が腺がんであるのに対し、日本の場合は90パーセント以上が扁平上皮がんである。「治療法には微妙な違いがあり、一般的には腺がんには手術、扁平上皮がんには化学放射線療法の比重が高くなります」と大津さん。
食道がんの治療は施設間格差が大きく影響する
最後に、お2人に治療を選択する上でのポイントを伺った。
まず、大津さんは、さまざまな治療法を組み合わせることになるため、ぜひ専門病院にかかり、それぞれの治療法のメリット、デメリットをよく理解することが大切だと強調する。
「胃がんや大腸がんなどはある程度治療が標準化され、地域格差、施設間格差は少なくなっています。しかし、食道がんの場合は治療法が複雑なため、内視鏡、外科手術、化学療法、放射線療法などの専門家がチームとしてオールラウンドにそろっていないと十分な治療が受けられません。1人のスーパードクターだけがいても無理なのです。全国に350余りあるがん診療連携拠点病院でもそれは難しく、十分な治療を受けられるのは全国で20施設あるかないかではないでしょうか」
たとえば、放射線療法の施設間格差は手術以上にはるかに大きいという。3次元照射ができる機械の有無、技師の技術レベルの問題もある。3次元照射の放射線療法をするとなると、1人の患者さんの治療計画を立てて設定するのに3~4時間かかる。また、高い照射技術を要するため、モニタリングの管理がきちんとされていないと「2グレイかけた」といっても実際には必要な部位にきちんとかかっておらず、照射量が多過ぎたり少な過ぎたりするケースはよくあるという。非常に人手がかかるため、機械を持っていても実際には使っていない病院もあるとか。そこで、病院を選ぶとき、「放射線はどういう照射法でやっていますか」と聞くとよい、と大津さんはアドバイスする。
「また、食道を残す治療を選択した場合、5~10年たつと5~10パーセントの人は食道内の別の部位にがんが発生してしまいますが、きちんと内視鏡で経過観察をしていれば、大部分は内視鏡切除で問題なく処理できます。晩期毒性も数年たって起こりますから、治療後も長年にわたってきちんと管理してくれる施設かどうかが大切です」(大津さん)
また、宇田川さんは、治療法の選択肢が多いからこそ、1人の医師だけでなく複数の医師の意見を聞くことを勧める。
「そうすれば、自ずといろいろな考え方があることがわかるし、自分が何を1番大事に思い、何を選び取っていけばよいかが決まると思います。
治療が難しく、また患者数が少ないことから、食道がんに関しては治療の集約化は当然だと思います。日本食道学会自体も集約すべきと考えており、その流れで同学会が認定する『食道外科専門医制度』が今年から始まりました。まずは、だれもが認める医師68人を暫定専門医として認定しました」(宇田川さん)
高い技術を持っていると認定された医師がいるかどうかは、患者さんが治療施設を選ぶポイントの1つになるだろう。
同じカテゴリーの最新記事
- グラス1杯のビールで赤くなる人はとくに注意を! アルコールはがんの強力なリスクファクター
- ビタミンDの驚くべき効果がわかってきた 消化管がん手術後の再発・死亡リスクを大幅に減少
- 食道がんの薬物療法が大きく動いた! 『食道癌診療ガイドライン2022』の注目ポイント
- 放置せずに検査し、適切な治療を! 食道腺がんの要因になる逆流性食道炎
- 免疫チェックポイント阻害薬が薬物療法に変革をもたらした! 食道がん、キイトルーダが1次治療に加わる見込み
- 5年生存率を約2倍に改善! 食道がんの術後ペプチドワクチン療法
- 若手術者の養成が重要課題に 保険適用になった食道がんに対するダヴィンチ手術の現状
- ステージⅡとⅢの食道がんに放射線減量の化学放射線治療 食道がん治療に切らずに食道温存への期待
- 進行・再発食道がんに対する化学治療の最新知見 免疫チェックポイント阻害薬登場により前途が拓けてきた食道がんの化学療法


