渡辺亨チームが医療サポートする:卵巣がん編
有効性が示されている「手術+抗がん剤治療」選択
山中康弘さんのお話
*1 がん告知
かつてはがんであることを患者さん本人に告知すべきか否かについて学会などでも真剣に討論されたことがありますが、いまやがんの診断を患者さん本人に説明するのは当たり前の時代です。がん治療は患者さんのための治療であり、基本的に医師は知っているけれど患者さんは知らないという状態は好ましいことではありません。
がん治療には、いろいろな方法のほか、副作用や後遺症など、体の負担が大きいことがあったりします。また、治療の効果が必ずしもあるわけでないこともあります。ですから、単にがんという病名だけでなく、どんな経過をたどる病気であるかや治療を行うことによって期待できる効果や副作用を正確に知る必要があると考えています。そうでなければ患者さんご本人が、自分の生死に関わることがある選択を自分自身で行うことはできないと考えられます。
ですから、告知というのは「がん」という病名を単に伝えるだけでなく、病気の状態やその後の経過などをどのように告知するかという伝え方が重要です。
「がん」という言葉には、死などの恐ろしいイメージがあることもあり、イメージが過大でも過小でも、患者さんにとって必要以上の負担がかかるので、正確な情報を知ることは重要であり、それはもしかしたらつらいことかもしれませんが、知らないことが原因となって生じる不安は減らすことが可能ですし、納得の上で治療を受けるために必要なことと考えられます。
ただし、医師には患者さん自身が知りたくないことを無理矢理聞かせるという権利はありませんので、医師と患者さんの面談の際には、事前に話の内容について「どこまで聞きたいか」という確認のやりとりが行われるのが理想です。
がん診療を専門とする医師が患者さんに病気について説明するとき、かなり早い時点で「がん」という言葉をあえて使うことが行われています。これはがん診療を専門とする医師とそうでない医師との大きな違いです。
よく医療者は患者さんに「悪性腫瘍の疑いがあります」「悪いものがあるかもしれません」という言い方をしますが、一般の人たちにとってはそれがイコール「がん」と受け取られるとは限りません。そのために、いざ診断が確定してから初めて「がん」という言葉を出すと、「がん」という言葉を聞いたショックのため、冷静にその後の説明を聞いてもらえない場合がよくあります。
そこで早めに「がん」という言葉を使うことによって、患者さんに悪いことを知らせる予兆として伝えることで、それを受け入れる心構えをしてもらえるようにすることが重要になったりします。
*2 家族との情報共有
患者さん本人にがんであることをお話しするときは、基本的に家族に同席してもらうことが大切です。患者さん本人とまわりの知っていることが違うと、知らず知らずのうちにいちばん近くにいて助けになってくれるはずの家族と本人の間に壁ができてしまうことで患者さんが孤立したり、不信感を抱くことに繋がったりするということにもなりかねません。
がんという診断名を伝えることも含めて、告知するときは、本人にどのような内容まで聞きたいかを確認した上で、家族の前で「全部聞きたい」ということを話してもらうようにするとよいと考えています。患者さん本人の気持ちを周囲の人々全員が共有することで、がんという病気に患者さんが1人で立ち向かうというような状況を少しでも改善することができるかもしれません。
がん告知について、「『がん』と告げること」という考え方もありますが、それだけでは告知とはいえません。治るがんかどうか、社会復帰ができそうか、どんな治療法があるのか、といったことも全部ひっくるめてお話しすることが告知だといえると思います。現代は情報過多なので、そのなかで正確な情報を選択して患者さんに届けることが大切です。
それでもがん告知について、家族からしばしば「本人に知らせてくれるな」という要請があると思います。そうした場合、医療者は本人に対して「本当のことを聞きたくないのですか?」と聞くべきです。「聞きたくない」という患者さんはほとんどいないと思います。
ただし、そういう患者さんであっても、「どこまで聞きたいのか?」と確認しておくことはとても大切です。ご本人が「全部聞きたい」というので、全部話したら立ち直れないほどショックを受けられるというケースもあります。
たとえ患者さんが「全部知りたい」と言ったとしてもそれが医師の考える「全部」とは違って、「そんなことまで聞きたくなかった」という場合があるのです。患者さん本人の意志を確認しながら、伝えるタイミングや伝え方を考えることが大切です。
医療にはできることとできないことがあります。正確な情報を共有して一緒に考えるような体勢があれば本当のことを理解してもらうことができるし、情報を知らないことが原因となって患者さんにいたずらに期待させたり、失望させたりすることはないはずと考えています。
国立がん研究センターのホームページには「がん告知マニュアル」というコーナーがあります。医療者ばかりでなく、患者さんやご家族もぜひ参考にしてください。
*3 卵巣がん手術の動向
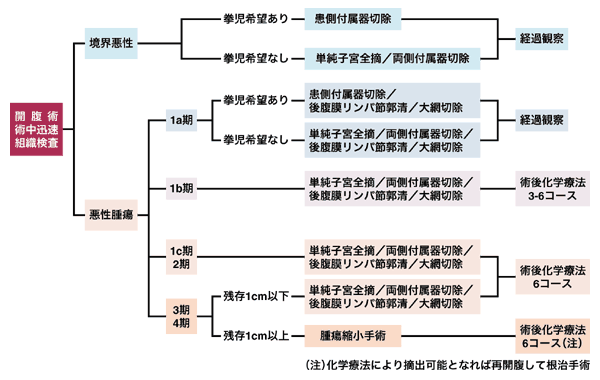
かつては、がんとわかれば、とにかく取り残しのないように切除し、命を守ろうということが治療の目標でした。しかし、多くのがんが治せるようになるに伴い、ただ治すだけでなくQOL(生活の質)を重視した治療を行うことが最近の医療の流れになっています。そこでがん手術では、大きく切り取って取り残しや再発の危険を少なくしようという「拡大手術」から、切除する範囲を最低限にとどめて重要な機能をできるだけ残すようにする「縮小手術」への方向を歩んでいます。
こうしたなかで、卵巣がんは病巣をできるだけ切除することが予後の改善(再発する危険を小さくする、生存期間を延長する、など)に寄与することが知られており、完全にがんを取りきれない状態で、可能な限りがんを摘出する手術を「腫瘍減量手術」と呼びます。
卵巣がんの手術は両側の卵巣、卵管、子宮を摘出することに加えて、大網(胃から垂れ下がり、大小腸を覆う網のような脂肪組織)を切除し、骨盤内リンパ節、傍大動脈リンパ節を郭清(周囲の脂肪を含めて摘出)あるいは一部摘出を行うのが一般的な手術とされていて、このような手術を標準的手術といいます。
卵巣がんは手術後に抗がん剤治療を行いますが、このような手術によりがんを最大限取ることによって、この抗がん剤治療の効果が高くなると考えられ、現在まで治療に関する研究が進んできています。
しかし、手術の内容、治療全体を通して見た場合の手術を行うタイミング、手術の回数や進行期別の手術によって得られる効果の違い等については、必ずしも確立されていると言えない部分もあります。
そこで、現在でも、より確実性の高い薬物治療の開発・検討と併せて、卵巣がんの治療全体における手術の役割について、研究が行われ続けているのが現状です。
*4 進行卵巣がんの治療法の選択
治療法の選択肢が増え、何が最善の選択かは、患者さん自身の生活や価値観にかかわることが多くなりました。そのため、どんな治療をするのか、最終的には患者さん自身による選択が求められるようになってきています。
卵巣がんの治療を行う場合は、まずがんであるという診断がつかなければなりません。卵巣がんの診断は手術で行うのが原則ですが、手術を行うことが難しい場合や適切な治療を検討するために、お腹に注射針を刺して腹水をとる検査を行って、がん細胞の有無を調べる腹水穿刺と呼ばれる細胞診を行うことがあります。
また卵巣がんは子宮筋腫や妊娠、他のがんの卵巣転移などに似た症状を示す病気もあるため、そうした他の病気とは異なるという「鑑別診断」を行う必要があります。
基本的に鑑別診断と治療方針の組み立ては画像検査や消化管内視鏡検査などの結果を検討して、最終的には手術所見に依存します。卵巣がんの進行期は手術によって決定されることとされています。
進行した卵巣がんの治療には両側の卵巣・卵管・子宮といった女性特有の臓器と大網の完全切除と抗がん剤治療を組み合わせる必要があり、最も一般的に行われているのは手術により完全切除をした後に、抗がん剤治療を行う方法です。
また、腫瘍を小さくする効果を狙って、予め抗がん剤治療を行った上で切除手術を行い、さらに抗がん剤治療をする方法もあります。
最初に完全切除を行うケースは、開腹して卵巣の切除可能と判断された場合のみ切除が実施されます。
手術の場合はお腹を開いたとき細胞を調べればがんがあるかないかはすぐわかるので、腹水穿刺による細胞診検査を行う必要がない場合もあります。
一方、卵巣の切除を目的に手術しても、卵巣がんが膀胱、子宮、直腸など周囲の臓器に浸潤しているような場合は、膀胱や直腸などの周辺臓器を一緒に切除しなければ腫瘍を切除できないことがあり、場合によって人工肛門などに置換する必要が出てきます。しかし、最初の手術で事前の説明がないまま、そういう手術を行うことは通常ありません。
手術で完全に切除できない、あるいは切除しなかった場合には、がんを取り残したままにしておき、抗がん剤治療を行うことになります。
そこで、切除できるがんかどうか、どんな処置が必要かを見極めるために、あらかじめ腹腔鏡を用いて試験的な小さな手術するという方法もあります。
また、最初に抗がん剤治療を行う場合には、あらかじめ腹水検査(細胞診)を行うことは欠かせません。
進行卵巣がんの治療法は、こうした選択肢の中から、患者さん自身が最終的に治療を選択することになります。
同じカテゴリーの最新記事
- 第75回日本産科婦人科学会 報告 ~慈しみの心とすぐれた手技をもって診療に努める(慈心妙手)が今年のテーマ~
- 2つのPARP阻害薬の力で大きく進化! 卵巣がん治療最前線
- 卵巣がん化学療法に増える選択肢 適応拡大のリムパーザと遺伝子検査なしで使える新薬ゼジューラ
- 進行・再発卵巣がんに選択肢が増える 初回治療から分子標的薬リムパーザが使える!
- 無作為化比較試験(JCOG0602)結果がASCO2018で報告 進行卵巣がんにおける化学療法先行治療の非劣性認められず
- 子宮頸がんはアバスチンを加えた3薬剤、子宮体がんではダヴィンチ、卵巣がんには新薬リムパーザが
- 待望の新薬リムパーザ、日本でも承認・販売! 新薬登場で再発卵巣がんに長期生存の希望が見えてきた
- 根治性、安全性、低侵襲性実現のために様々な術式を開発、施行 婦人科がん手術の現状
- 婦人科がんの難治性腹水に対する積極的症状緩和医療 腹水を抜き、必要な成分だけ戻す「CART」に期待


