最新標準治療 新しいリスク分類の考え方に沿って、最適の治療法を見出すコツ
画像検査では病巣がつかめない
| T1 | 直腸診正常、画像検査でも不明。 前立腺肥大症の切除などで偶然に見つかったがん | |
|---|---|---|
| a | 切除組織の5%以内にがんがある | |
| b | 切除組織の5%をこえてがんがある | |
| c | PSA値が高く、生検で確認されたがん | |
| T2 | 前立腺内にとどまっているがん | |
| a | 左葉か右葉のいずれかの1/2以下のがん | |
| b | 左葉か右葉のいずれかの1/2をこえるがん | |
| c | 左葉、右葉の両方にあるがん | |
| T3 | 皮膜の外に浸潤したがん | |
| a | 片側および両側での被膜の外に浸潤 | |
| b | 精嚢に浸潤 | |
| T4 | 精嚢以外の隣接臓器(膀胱頸部、尿道括約筋、直腸、 拳筋、および/または骨盤壁)への浸潤 | |
| N1 | 所属リンパ節への転移 | |
| M1 | 遠隔臓器への転移 | |
こうしてがんが確定したら、治療法を選択・決定するにあたって、もう1つ重要な検査があります。がんの進行度(病期)を調べる検査です。これにはCTやMRI、骨シンチグラフィなどの画像検査を行います。がんがどこまで進行しているか、どこまで広がっているかを調べて、病期ごとに分類し、その病期に応じて最適の治療法を選択・決定していくわけです。病期分類は、従来はABCD分類、最近はTNM分類(図4)に移行しつつあります。TNM分類は、腫瘍の進行度(T)、リンパ節転移の有無(N)、遠隔臓器への転移の有無(M)の3つの要素で進行具合を分類していきますが、実は、ここで問題が起こりました。
検査の結果判明した病期に応じて手術をしたところ、実際にはそれよりもがんが大きく、進んでいたという事実が明らかになったのです。そんな過小評価されたケースが半分以上もあったというのです。
「なぜそんなことが起こったかというと、前立腺がんは、もともと大腸がんなどのように塊になってなく、どこまで腫瘍が存在するのか、その範囲を見極めることが難しい広がり方をしているのが実態です。だから画像検査では病巣の輪郭が不明で、正確な大きさ、広がりをつかめないのです」(鳶巣さん)
そこで、このTNM分類に代わって、がんの進行度をもっと正確に反映したものがないかと考え出されたのが、リスク分類という新しい分類方法です。これは、「前立腺がんのリスク別の標準治療」の表にあるように、TNM分類による臨床病期分類に加えて、さらにグリソンスコアやPSA値という3つの要素からがんのリスク度を3段階に分けたものです。前立腺がんは、1つのがん病巣が均一の細胞ではなく、悪性度の異なる細胞が混在したものです。そこで、この病巣の悪性度をわかりやすく2~10点に分類したのがグリソンスコアです。
「90年代後半に手術用に考案されたパーティンのノモグラムという分類がありますが、これを下敷きに、さらに拡大・発展させたのがリスク分類です。世界では2002年ごろから普及していますが、静岡がんセンターでも、いち早く取り入れました」(鳶巣さん)
日本ではまだ広く普及していませんが、前立腺がん治療の先進的なグループではすでに採用しだしています。この新しいリスク分類の出現は、これからの前立腺がん治療の大きな流れになると思われます。そこで、このリスク分類に沿って、最適の治療法を挙げてみることにしましょう。
低・中リスク群
減った出血量、尿失禁などの合併症
臨床病期のT1c~T2a、グリソンスコア 2~6、PSA値が10ナノグラム未満が低リスク群で、臨床病期T2b~T2c、グリソンスコア 7、PSA値10~20ナノグラムが中リスク群です。
この2つの群は、ほぼ治療法が重複します。「治療の第1選択は手術です」と鳶巣さん(図5)。
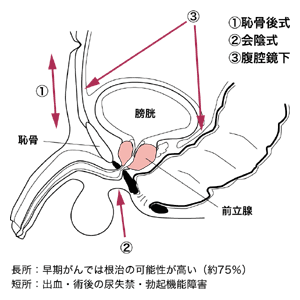
手術は、根治的前立腺全摘除術と呼ばれるもので、前立腺を精のうとともに切除し、膀胱と切断した尿道をつなぐ方法です。同時に、周囲のリンパ節も郭清します。下腹部を切る「恥骨後式」と呼ばれる術式と股の間を切る「会陰式」と呼ばれる術式がありますが、会陰式はリンパ節郭清ができないので、対象は前立腺内に限局したがんに限られ、9割方は恥骨後式で行われています。また最近では、腹腔鏡を用いた手術も普及し始めていますが、この術式では通常リンパ節郭清をしません。
「昔は前立腺の周囲に密集している静脈の処理が難しく、出血量も多く(2000ccを超えていた)、そのため尿失禁や直腸損傷などの合併症も多くて大変でした。しかし近年、この静脈を特殊な鉗子で一束に縛る方法が開発され、出血量が大幅に減り(600~800ccほど)、尿失禁などの合併症もかなり減っています。ただし、神経温存術は難しく、勃起能力を温存する手術はなかなか普及していないのが現状です」(鳶巣さん)
腹腔鏡手術は数箇所小さな切開を入れるだけですむので、開腹手術に比べて体への負担が少ないのが長所となっています。
「腹腔鏡手術はまだ歴史が浅く、術者の技量の差が大きいのが難点です。まだ従来からの手術のほうが早くて安全にできると思います。前立腺の場合、腹腔鏡では操作しにくいところがあり、尿失禁が起こりやすいともいわれます。手術を受けるなら、この術式に熟達した医師を選ばれるのがいいでしょう」(鳶巣さん)
手術に匹敵するピンポイント照射

IMRTでの治療中
この手術に肉薄しているのが放射線治療です。とりわけ正常組織にはできるだけかけず病巣部にのみ放射線を絞り込んだ原体照射(3次元照射)やIMRT(強度変調放射線治療)、陽子線、炭素線治療は手術に匹敵する根治療法になりつつあります。ただし、放射線の小線源療法は低リスク群だけが対象です。ホルモン療法は比較的長期間病状の進行を止めているだけの治療で、根治することは期待できないと考えられています。しかし、鳶巣さんはこう言います。
「どの治療法でもそんなに大きな差はないのが現状です。だから、患者さんの考え方、目的は何かによって、さまざまな治療法を選択する道があります。どうしてもがんを根治させたいというのなら手術でしょうが、根治しなくても、がんと共存し、苦しまず命を落とすことなく過ごしたいというのであれば、何もしないのでもいいし、薬でごまかしながら過ごすこともできます」(図6&7)
- 治療の目的は?
⇒「がん」で苦しまない
⇒「がん」で命を落とさないようにする
- 病気の進行具合・タチの悪さを考慮
- 可能な治療法の選択肢を検討する
- 年齢、健康状態、期待余命、希望を考慮する
- 合併症・副作用などを考慮する
- 費用、入院期間などの社会的要因を考える
実際、手術で世界で最もよい治療成績を出しているジョンズホプキンス大学でも10年後にPSAの上昇がなく根治したと思われる人が約75パーセントです。この施設では手術対象を絞り、根治の可能性が高い人を選んでいると言われますが、それでも約25パーセントは10年経つとPSAが上昇してくるのです。
日本では10年間の治療成績は出ていません。たとえ出せたとしても、T3のような進行がんまで手術をしている病院がたくさんあるので、治療成績はさほどよくないと考えられています。前立腺がんの場合、どこまでが腫瘍の存在範囲であるか明確ではないため、手術で取り切れたと思っても、取り切れなかったがんが周囲のどこかに潜んでいることが多く、それがやがては成長してPSAが上昇してくると考えられるからです。それならば、何もしない選択もあり得るというわけです。
「何もしない」も手術と変わらない
実際に、手術と何もしない(経過観察)場合を比較した臨床試験が欧米で行われています。90年後半から開始された試験で、695人の患者を無作為に分けて調べたものです。6年間のフォローアップで調べたときは差がでなかったのですが、8年でようやく差が出ました。この結果が昨年、医学雑誌「ニューイングランド・ジャーナル」に発表されました。手術した場合の生存率は90.4パーセント、何もしない場合は85.1パーセント。わずか5ポイントの差です。放射線治療については調べられていませんが、この両者の間に入ると考えられます。しかも、この対象者には低リスク群だけではなく、中リスク群が60パーセントも含まれているので、低リスク群だけでは両者にほとんど差がないと考えられます。
手術と外照射と組織内照射(小線源療法もその1つ)の3つを比較した臨床試験も行われています。こちらは低リスク群が対象で、まだ6年間のフォローアップの結果しか発表されていませんが、今のところ差が出ていません。何もしない場合も、おそらく大差ないものと考えられます。
| 治療効果 | 尿漏れの起こる確率 | 勃起傷害の起こる確率 | |
|---|---|---|---|
| 手術療法 | 高い | 5~10% | 60%(神経温存術) |
| 放射線治療 (外照射) | 70グレイ 以上なら高い | 5%以下 | 40% |
| 内分泌療法 (ホルモン療法) | やや高い | — | 90~100% |
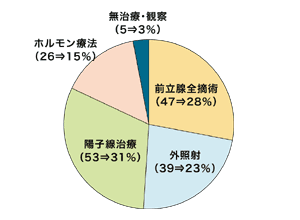
このような実情を反映してか、最近は、放射線治療を第1選択に考える患者さんが増えてきています。静岡がんセンターでも、手術、放射線(外照射)、陽子線を平等の選択肢として患者さんに説明しているが、患者さんが受ける手術件数は大幅に減り、手術、外照射、陽子線、薬物療法もしくは何もしない治療がそれぞれほぼ4分の1ずつの割合になっています(図9)。
同じカテゴリーの最新記事
- 放射性医薬品を使って診断と治療を行う最新医学 前立腺がん・神経内分泌腫瘍のセラノスティクス
- リムパーザとザイティガの併用療法が承認 BRCA遺伝子変異陽性の転移性去勢抵抗性前立腺がん
- 日本発〝触覚〟のある手術支援ロボットが登場 前立腺がんで初の手術、広がる可能性
- 大規模追跡調査で10年生存率90%の好成績 前立腺がんの小線源療法の現在
- ADT+タキソテール+ザイティガ併用療法が有効! ホルモン感受性前立腺がんの生存期間を延ばした新しい薬物療法
- ホルモン療法が効かなくなった前立腺がん 転移のない去勢抵抗性前立腺がんに副作用の軽い新薬ニュベクオ
- 1回の照射線量を増やし、回数を減らす治療は今後標準治療に 前立腺がんへの超寡分割照射治療の可能性
- 低栄養が独立した予後因子に-ホルモン未治療転移性前立腺がん 積極的治療を考慮する上で有用となる
- 未治療転移性前立腺がんの治療の現状を検証 去勢抵抗性後の治療方針で全生存期間に有意差認めず


