渡辺亨チームが医療サポートする:前立腺がん編
PSAに振り回されてはいけない。がんの確定は生検で
赤倉功一郎さんのお話
*1 PSAについて
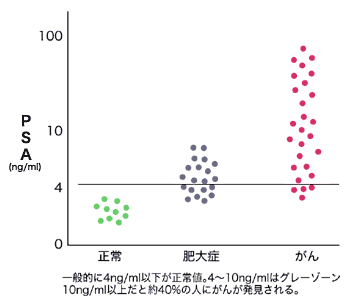
PSAは前立腺でつくられる物質で、前立腺にがんや感染、炎症、あるいは前立腺肥大などの異常があると増えるので、血液中の量が上昇します。前立腺がんの診断には採血してPSAを調べるのが、一番手軽で確実な方法です。一般に正常値は4ナノグラム/ミリリットルまで、それを超えて10ナノグラム/ミリリットルの間をグレイゾーン(灰色の値)とされています。
最近のアメリカの研究で、従来正常値とされた4ナノグラム/ミリリットル以下でもがんの人がいることから、アメリカの専門家の間では判定基準を引き上げて、「PSAが2.6ナノグラム/ミリリットル以上の人は精密検査を受けたほうが安心」と指摘されています。
PSA4ナノグラム/ミリリットル以下なら前立腺がんは100人に数人程度ですが、PSA4~10ナノグラム/ミリリットルの人は3~4人に1人が前立腺がんの可能性があり、PSA10ナノグラム/ミリリットル以上になると2人に1人以上は前立腺がんとなります。
天皇陛下の前立腺がん手術後、PSA値が上昇してホルモン療法を受けられることになったと報道されて以来、PSA値に非常に敏感になっている患者さんが増えてきました。
PSAは、がんそのものを示す抗原ではなく、単なる前立腺に対する特異抗原であり、かなり揺れ動くものです。個人の病状によって数値が示すものの意味は大きく異なっており、一般にはあまり数値に一喜一憂する必要はありません。
*2 前立腺がんと予後
日本人の前立腺がんは、最も増加の著しいがんです。毎年1万3000人が発症し、7000人が死亡。発生率は男性10万人当たり10人程度で、がん死亡では第9位の座にあります。
50歳以上になると、男性の300人に1人がこのがんにかかる計算で、さらに60歳から急増し、ピークを迎える70代では、進行が遅くて比較的おとなしい性質のがんが30~50パーセントの確率で見つかります。
前立腺肥大なら尿が出にくいという症状が出ますが、前立腺がんの早期には自覚症状がありません。
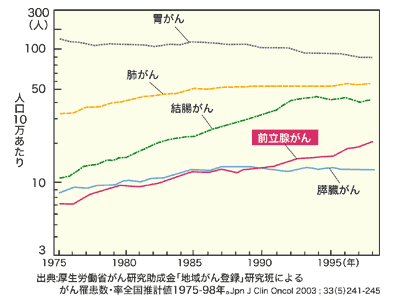
[前立腺がんの発症頻度と死亡率の推移]
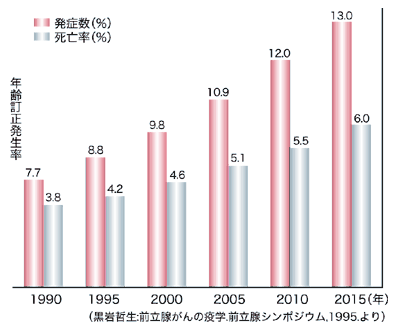
*3 前立腺がん検査のプロセス
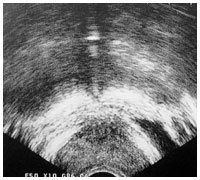
超音波検査で見た正常な前立腺
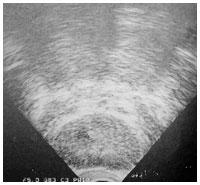
超音波検査で見���前立腺がん
前立腺がんを発見し診断する検査は、1前立腺がんの疑いを見つけて、生検の適応を検討するための検査、2生体から細胞を採取して顕微鏡でがんであることを確定診断する生検、3転移の有無、がんの拡がり具合を調べて病期を決定するための検査の3段階があります。最初の段階の検査は、PSA、触診、超音波検査の3つがセットになっています。
触診:医師が薄い手袋を着用して指を肛門から直腸に挿入し、しこりや異常な箇所がないかを調べます。
超音波検査:肛門から超音波を発するプローベという機械を入れて、直腸を通して前立腺の状態を調べます。組織によって超音波が反射してできるエコーが異なるので、これを画像でとらえて、前立腺と周囲組織の状態を判別します。正常のときは前立腺は左右対称ですが、がんになると左右が不対称になったりします。さらに進行した場合には、前立腺と周囲組織との境界が不明瞭になって周囲への浸潤が疑われます。
*4 前立腺がんの生検
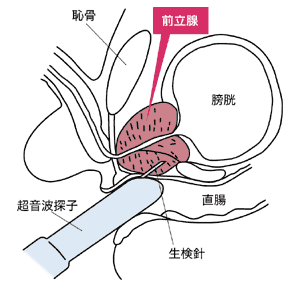
前立腺がんであることを確定診断するためには、生体から細胞や組織を採取し、顕微鏡下でがんの徴候を調べます。前立腺の生検には主に陰嚢と直腸の間の皮膚から針を注入し、前立腺の組織検体を採取する「経会陰的生検」、直腸を経由して前立腺に針を注入し、前立腺の組織検体を採取する「経直腸的生検」の2種類があります。どちらも、肛門から入れた検知器による経直腸エコーで前立腺を観察しながら実施します。
*5 がん細胞の悪性度
前立腺がんのがん細胞を細胞診専用の針で取り出し、顕微鏡でがん細胞を観察して、その「顔つき」から悪性度の分類を行います。がん細胞の形によって、高分化型がん、中分化型がん、低分化型がんの3つに分けられます。しかし、実際には、悪性度の違う細胞が混在していることが多く、どの「顔」が最も広い面積を占めているかで分類を決定します。
最近では、グリソン分類と呼ばれる分類法で腫瘍のタイプが分けられています。腫瘍の悪性度がいちばん低いものをグレード1、高いものをグレード5と5段階で評価をし、いちばん広がっている組織の数字と、2番目に多い組織の数字を合計したものが、グリソンスコアです。したがって、2~10の数字で表されます。
*6 前立腺がんのステージ分類
前立腺がんの病期は、国際的にTNM分類という方法が広く利用されています。Tとは、腫瘍(tumor)の頭文字で、原発の前立腺がんの拡がりを、大きくはT1~T4の4段階で表します。Nとは、節(node)の頭文字で、骨盤内のリンパ節に転移のある・なしで分けます。Mとは、転移(metastases)の頭文字で、骨盤を越えた転移のある・なしで分けます(現在臨床現場で採用されている1997年の基準)。
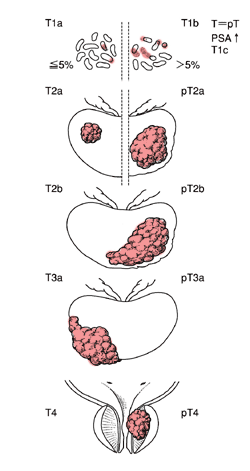
| T1 | 触診または画像ではがんがわからず、生検で初めて発見される極めて早期のがん | |
|---|---|---|
| T1a | 前立腺肥大症などの手術の際に偶然発見されるもので、切除組織の5%以下 | |
| T1b | 前立腺肥大症などの手術の際に偶然発見されるもので、切除組織の5%を上回る | |
| T1c | 検診などの血液検査でPSA値が異常となって前立腺がんが疑われ、精密検査をして生検等で発見された | |
| T2 | 直腸診でがんが触知され、がんが前立腺内に限局して存在するもの | |
| T2a | 片側に浸潤するもの | |
| T2b | 両側に浸潤するもの | |
| T3 | がんが前立腺被膜をこえて進展しているもの | |
| T3a | 被膜外へ進展しているもの | |
| T3b | 精嚢にまで浸潤しているもの | |
| T4 | がんが周辺臓器にまで進展したもの | |
| N-所属リンパ節 | |
|---|---|
| N0 | なし |
| N1 | あり |
| M-遠隔転移 | |
|---|---|
| M0 | なし |
| M1 | あり |
| M1a | 所属リンパ節以外の転移 |
| M1b | 骨転移 |
| M1c | 他の部位への転移 |
*7 前立腺がんの予後
前立腺がんの予後は、全身状態、年齢、病期およびがん細胞の性質(分化度)などにより決まります。5年生存率はがんが前立腺内に限局している場合は70~90パーセント、前立腺周囲に拡がっている場合は50~70パーセント、リンパ節転移がある場合は30~50パーセント、骨や肺などに遠隔転移がある場合でも20~30パーセントとなっています。前立腺がんはホルモン療法が有効なため、他のがんと比べると比較的予後のよいがんといえます。
同じカテゴリーの最新記事
- 放射性医薬品を使って診断と治療を行う最新医学 前立腺がん・神経内分泌腫瘍のセラノスティクス
- リムパーザとザイティガの併用療法が承認 BRCA遺伝子変異陽性の転移性去勢抵抗性前立腺がん
- 日本発〝触覚〟のある手術支援ロボットが登場 前立腺がんで初の手術、広がる可能性
- 大規模追跡調査で10年生存率90%の好成績 前立腺がんの小線源療法の現在
- ADT+タキソテール+ザイティガ併用療法が有効! ホルモン感受性前立腺がんの生存期間を延ばした新しい薬物療法
- ホルモン療法が効かなくなった前立腺がん 転移のない去勢抵抗性前立腺がんに副作用の軽い新薬ニュベクオ
- 1回の照射線量を増やし、回数を減らす治療は今後標準治療に 前立腺がんへの超寡分割照射治療の可能性
- 低栄養が独立した予後因子に-ホルモン未治療転移性前立腺がん 積極的治療を考慮する上で有用となる
- 未治療転移性前立腺がんの治療の現状を検証 去勢抵抗性後の治療方針で全生存期間に有意差認めず


