診断基準を作成し、適切な手術法を検討 胃がん、食道がんとも異なる食道胃接合部がんとは
胃がんや食道がんとの違い
では、食道胃接合部がんは、胃がんや食道がんとは違うものなのだろうか。
一般的には、食道がんは扁平上皮がんが、胃がんは腺がんが多いが、瀬戸さんによると、食道胃接合部には極めて多様ながんが発生するという。もちろん、扁平上皮がんや、円柱上皮から発生する腺がんもあるが、その他腺がんといっても胃底腺がんや噴門腺がん、他にもバレット腺がんと呼ばれるものもある。がんとしての悪性度も様々だ。その見極め方もまた難しく、一筋縄ではいかないという。
つまり、扁平上皮がんだから食道がん、腺がんだから胃がんと同じ治療と、単純には割り切れないのである。「病理検査でも見極めは難しく、食道がんか胃がんか判断することが難しいのです」と瀬戸さん。
そのため、世界的に食道胃接合部がんの治療方針には統一した見解がなかった。結果として、「少し前までは、食道がんの専門家を受診すれば食道がん、胃がんの専門家を受診すれば胃がんとして治療が行われていたのが実情です」と瀬戸さんは話す。
しかし、食道がんと胃がんでは手術の方法も異なるし、患者の負担も違う。そこで、まず食道胃接合部がんの診断基準を作り、どういう手術が適切なのか、検討されることになった。
あやふやだった これまでの治療法
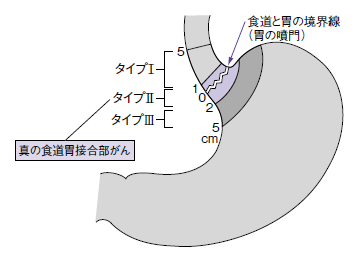
ここで指標とされたのが、1996年にドイツのジーベルトらが提唱した分類法だ(図3)。欧米では、この定義が一般的に使われている。ここでは、食道胃接合部がんはタイプⅠからⅢに分類されている。
食道と胃の境界線から上下5㎝以内に中心をもつ腺がんを食道胃接合部がんと定義。この中で、タイプⅡとしているのが、境界線の上1cm、下2㎝の領域にあるがんで、前述の「真の食道胃接合部がん」がこれに当てはまる。ここより上の部位、つまり食道側にできたがんがタイプⅠ、下にできた胃側のがんがタイプⅢだ。
瀬戸さんによると、「この中で、タイプⅠは食道がんとして、タイプⅢは胃がんとして治療することが推奨されています。ただ、タイプⅡだけは胃がんでも食道がんでもどちらの治療法を行っても良い���いうことになっていたのです」という。
「真の食道胃接合部がん」といわれる部位の治療法が、1番あやふやになっていたのである。しかし、これではどの病院(医師)を受診するかで、患者が受ける治療法は全く違うことになってしまう。
過去に遡って 患者調査を実施
そこで、どういう手術が適切なのかを知るために、日本胃癌学会、日本食道学会合同で、全国280あまりの施設で過去に遡ぼって3,177例の患者調査が行われた。この人たちは、食道胃接合部がんですでに胃がんや食道がんに当てはめて、様々な治療法を受けた人たちだ。
その結果、瀬戸さんによると「直径4㎝までのがんならば、胃がんとして手術をしても食道がんとして手術をしても、従来の方法では切除範囲が大きすぎることが判明した」という。
直径4㎝までのがんの場合、これまで胃がんとして扱えば胃の全摘手術、食道がんとして扱えば右脇腹から開胸手術をして食道を摘出していた(図4)。しかし、それほど大きな手術をする必要がないことが明らかになったのだ。
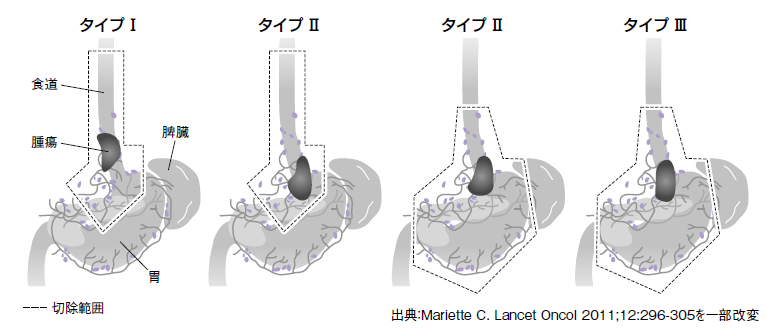
「これだけの手術をして大きく組織を切除しても、医学的には意味がない可能性が示されたということです。今後、前向き臨床試験が行われるので、最終的にはその結果を待ちたい」と瀬戸さんは説明する。
瀬戸さんによると、現時点での結果からは、直径4cmまでの食道胃接合部がんであれば、胃の上部半分(噴門側切除)と下部食道切除を行えば十分だという。患者からみれば、胃を半分残して治療ができ、その負担は少なくてすむのだ。
欧米で増えている 食道胃接合部の腺がん
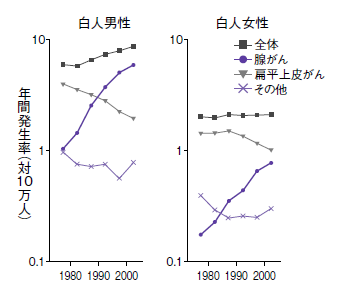
では、食道胃接合部がんは、日本でも増えているのだろうか。瀬戸さんによると「日本では胃がんは減少していますが、食道の扁平上皮がんは横ばい、増えもしなければ減ってもいないのが現状」だという。
ところが、欧米では食道がんや食道胃接合部の腺がんが増えているそうだ(図5)。腺がんといっても、噴門腺がん、胃底腺がん、バレット腺がんなど色々な種類があって、増加している腺がんの種類まで詳細は分かっていない。しかし、欧米ではバレット腺がんが増加傾向にあることがわかっている。
その原因は、胃酸が食道に逆流する胃食道逆流症(GERD)によるものらしい。瀬戸さんによると、胃酸はもともと逆流しやすいのだという。食道粘膜は胃粘膜と違って胃酸に弱いので、慢性的に胃酸にさらされていると次第に変性してバレット食道といわれる状態になる。そこからバレット腺がんが発生すると考えられている。欧米では、食道下部のがんや食道胃接合部がんには、このバレット腺がんが非常に多い。
瀬戸さんによると、「日本ではきちんとしたデータがないので詳細は不明ですが、『真の食道胃接合部がん』が増加していくのでは」と指摘する。
将来的に日本でも増加が予測される
では、欧米と日本の違いを生んでいる原因は何か。そこには、ヘリコバクター・ピロリ、いわゆるピロリ菌が深く関わっているとみられている。胃潰瘍や胃がんの原因として注目されてきたピロリ菌は、胃粘膜に様々な障害を与え、炎症を惹起し、その結果として胃がんが発生しやすくなると考えられている。その過程で胃粘膜は萎縮するので、胃酸分泌は減少する。そのためピロリ菌感染者は、逆流性食道炎の原因になる胃酸が少ないので、むしろ胃酸の逆流などが原因となる食道胃接合部がんにはなりにくいと考えられている。
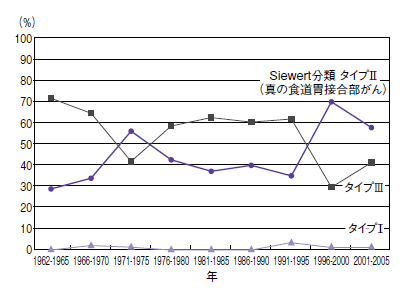
日本では胃がんや胃潰瘍が多く、ピロリ菌感染がその一因ともされているが、衛生状態が良くなった今、若い人にはピロリ菌感染が極めて少なくなり、それと並行するように胃がんも減少してきた。
日本よりピロリ菌感染者が少ない欧米では、すでに胃がんは稀ながんに数えられる一方、食道や食道胃接合部の腺がんが増加している。こうした状況をみると、ピロリ菌感染者が激減している日本でもやがて食道胃接合部がんが増えていく可能性は十分考えられるのである(図6)。
瀬戸さんも、「データはありませんが、実際に食道胃接合部がんが増えている感じはあります」との印象を語っている。
がんの個性に応じた治療法の開発に向けて
このように、日本でも最近ようやく「食道胃接合部がんを、胃がんや食道がんとは別に独立したがんとして扱おう」という機運が高まってきたそうだ。
その理由は、なんといってもがんの多様性にある。扁平上皮がんや腺がん、さらにはこの部位にしかない組織の腺がんもある。がんの顔つきも、穏やかなものから凶悪なものまで様々だ。
手術に関して、今回1つの方向性が出てきたので、次の課題として瀬戸さんはその多様性を明らかにする必要があると話す。「がんの組織型によって性質が違うことも考えられます。それを抗がん薬の選択など、治療に生かしていければと思っています」
食道胃接合部に発生した扁平上皮がんは、下部食道の扁平上皮がんと異なる性質をもつのか、あるいはこの部位の腺がんは胃がんとは異なるものなのか。そのあたりの結論はいまだに出ていない。
瀬戸さんによると、「今は、化学療法が必要な場合、腺がんならば胃がんに準じて、*TS-1や*シスプラチンといった抗がん薬が、扁平上皮がんならば食道がんに準じて、*5-FUやシスプラチンといった抗がん薬が使われる」そうだ。しかし、がんの組織型や性質がわかれば、がんの個性に応じた化学療法ができるかもしれないのである。
また海外では放射線治療も研究されており、化学放射線療法の臨床試験も行われている。手術だけではコントロールが難しい場合、化学療法と放射線治療をどのように組み合わせていくかも、今後の研究課題だ。
ピロリ菌感染の減少や環境の変化に応じて、日本人の胃がんや食道がんも新たな時代を迎えようとしている。食道胃接合部がんは、新時代の代表的ながんの1つと言えるかもしれない。そのデータが蓄積され、よりきめ細かく個別化された治療が進むことを願いたい。
*TS-1=一般名テガフール・ギメラシル・オテラシルカリウム *シスプラチン=商品名ブリプラチン/ランダ
*5-FU=一般名フルオロウラシル
同じカテゴリーの最新記事
- 有効な分子標的治療を逸しないために! 切除不能進行・再発胃がんに「バイオマーカー検査の手引き」登場
- 新薬や免疫チェックポイント阻害薬も1次治療から 胃がんと診断されたらまずMSI検査を!
- ビタミンDの驚くべき効果がわかってきた 消化管がん手術後の再発・死亡リスクを大幅に減少
- 薬物療法が奏効して根治切除できれば長期生存が望める ステージⅣ胃がんに対するコンバージョン手術
- 胃がん新ガイドライン「条件付き承認」で増える治療選択 1次治療でオプジーボ承認
- 術後合併症を半減させたロボット支援下手術の実力 胃がん保険適用から3年 国産ロボット「hinotori」も登場
- 適切なタイミングで薬剤を切り替えていくことが大切 切除不能進行・再発胃がんの最新薬物療法
- 術前のスコア評価により術後合併症や全生存率の予測も可能に 進行胃がんに対するグラスゴー予後スコアが予後予測に有用
- ガイドライン作成で内科的治療がようやく整理される コンセンサスがなかった食道胃接合部の食道腺がん
- 新規の併用療法による治療効果改善に期待 ステージⅢ胃がんにおける術後補助化学療法の現状


