誤解だらけのがんの痛み治療 「痛み治療」に対する正しい理解が治療効果、延命効果にも影響を及ぼす
鎮痛効果がなくなり苦しむということはない
(3)の、医療用麻薬は次第に効かなくなる、その結果、最終的に痛みのコントロールができなくなる、ということも明らかに誤解であると、鈴木さんは言う。
「薬が効かなくなることを薬物耐性と言いますが、医療用麻薬でそれが起こるのは、大きく2つの理由があります。1つは痛みがないのに使うとき、もう1つは大量に使用するときです」
動物で医療用麻薬の薬物耐性を発現させようと思えば、1回に大量投与すると、次回からは効きにくくなるという。痛みを持たない動物であれば、なおさらである。
なぜ薬物耐性は起こるのだろうか。
薬による鎮痛効果は、脳の痛みの情報処理機構によって得られていると考えることができる。その情報処理機構にとって、痛みがないのに医療用麻薬を使う場合や、麻薬を乱用あるいは大量投与する場合には、過剰な情報となってしまう。
「そういう場合は痛覚を鈍麻させないと、生体自体が持たなくなってしまうからです。医療用麻薬による情報伝達効果を、わざと弱体化して生体への薬理作用やダメージを最小限にすると言い換えることもできます。これが医療用麻薬の薬物耐性の起こる仕組みですが、痛みがある場合や大量投与をしない場合は、それは起こりにくいのです」
とくに、モルヒネやオキシコドンでは起きにくいとされている。フェンタニルでは、いくぶん起きやすいとされているが、適正に使用する限り、薬が効かなくなって困るような事態が発生することは少ない、と鈴木さんは言う。
3大副作用は、予防法などの対策がちゃんとある
(4)の、強い副作用が出て防ぎようがない、という点はどうか? 標準薬のモルヒネで検証することにしよう。
その3大副作用とは、便秘、吐き気・嘔吐、眠気である。便秘は長期にわたる使用では、ほぼ全例で起こる。吐き気や嘔吐は50パーセントの頻度である。眠気は大量投与による大脳機能の抑制によって起こるが、疲労や不安が消失する効果もある。
日本緩和医療学会は、2000年に「がん疼痛治療ガイドライン」を発表している。それによると、モルヒネは1日30ミリグラムの内服から開始し、期待する効果が得られない場合には30~50パーセントを増量する、というように段階的な増量法が明記してある。
注意しなければならないのは、前記の3大副作用は、意外にも低用量の投与によって起こりがちなことだ(図2)。
なぜそういった現象が起こるのか、そのメカニズムの説明は省略するが、不十分な投与量によって、副作用が出た、とあわてて治療を中止するケースが意外と多いのだという。
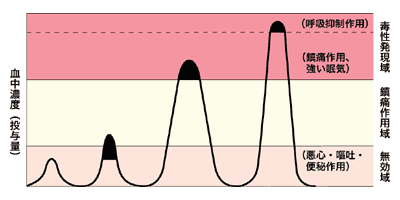
出典:『オピオイド治療』鎮痛薬・オピオイドペプチド研究会編 エルゼビア・ジャパン
「こういったケースでは患者さんは苦しい思いをしただけで、鎮痛効果は得られず、それ以降のモルヒネ治療を拒絶する原因になっています。こういった事態にならないように、最初から鎮痛効果が得られる十分かつ適正な用量を投与し、併せて副作用対策を行うことが必要なのです」
3大副作用については、予防法および治療法がきちんと存在している。
便秘予防は治療開始と並行して、緩下剤を使う。吐き気や嘔吐に対しては、吐き気を抑える制吐剤を併せて使う。眠気は初期投与に起こることがあるが、3~5日間続けていると消失することが多い。もし消失しない場合は減量し、改善されたら再び増量する方法が用いられる。呼吸抑制などの重篤な副作用もないわけではないが、よほどの大量投与でなければ起こらない。その必要がある場合は、厳重な管理のもとに行われるので、むやみに副作用を恐れる必要はない。
「副作用が現れるのを心配するあまり、痛みの治療を拒否すると、そのことによる弊害が生じます。むしろ、そのほうが患者さんの身体・精神にダメージを与え、QOLを損なうのではないでしょうか」
鈴木さんはそう助言する。
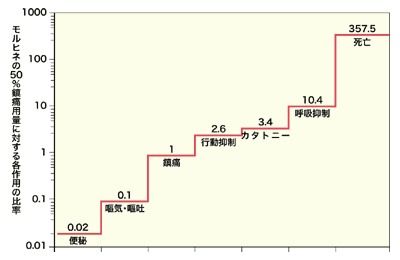
出典:『オピオイド治療』鎮痛薬・オピオイドペプチド研究会編 エルゼビア・ジャパン
日本の教育や文化的な土壌も、医療用麻薬への誤解を生んでいる
(5)の、医療用麻薬によって死期が早まるというのは、はなはだしい誤解である。
そこには2つの大きな理由がある、と鈴木さんは推測する。
1つ目は、医療用麻薬を使う診療科としては、緩和ケアが代表的だが、そのイメージから来るものだという。緩和ケアに行くことは、すなわち治療法の手立てがなくなったということであり、あとは痛みをできるだけ和らげるだけである……。そういう思い込みが、患者さんや一部の医師にもある。
「それは明らかに違います。欧米では最近は、初期がんや早期がんであっても、痛みがある場合は緩和ケアに行き、痛みの治療を行います。緩和ケアは確かに、終末期医療の場でも実施されますが、病期に関わらずQOLを維持するためのケアであることを理解してほしいですね」
2つ目の誤解は、医療用麻薬によって、免疫抑制が起こり、がんの増殖が旺盛になって、死期が早くなるという誤解である。
「確かに私たちが学生のころ、そういった教育を受けた覚えがあります。しかしそれは、医療用麻薬についての知見が乏しいころの話です。その知見が豊富になり、研究も重ねられ、扱いにも慣れた医師が多数を占めるようになった今では、誤った知識であると言えます」
これら誤解を生む土壌として、日本の文化と教育が不即不離の関係としてあるからだと、鈴木さんは言う。
「私たちは痛みを訴えることは、はしたない、と幼少のころから事あるごとに教え込まれてきました。それが脳裏に焼きついている人たちもいるのです。とくにお年寄りほどそういった意識をお持ちの方が多いように思います。ですが、がんの治療の流れのなかには、痛みの治療も含まれているのであって、それがQOLの維持に不可欠であること、そして治療効果、延命効果にも影響を及ぼすことがあることを、患者さんには理解していただきたいですね」と鈴木さんは結んだ。
同じカテゴリーの最新記事
- こころのケアが効果的ながん治療につながる 緩和ケアは早い時期から
- 緩和ケアでも取れないがん終末期の痛みや恐怖には…… セデーションという選択肢を知って欲しい
- 悪性脳腫瘍に対する緩和ケアの現状とACP 国内での変化と海外比較から考える
- 痛みを上手に取って、痛みのない時間を! 医療用麻薬はがん闘病の強い味方
- 不安や心配事は自分が作り出したもの いつでも自分に戻れるルーティンを見つけて落ち着くことから始めよう
- 他のがん種よりも早期介入が必要 目を逸らさずに知っておきたい悪性脳腫瘍の緩和・終末期ケア
- これからの緩和治療 エビデンスに基づいた緩和ケアの重要性 医師も患者も正しい認識を
- がんによる急変には、患者は何を心得ておくべきなのか オンコロジック・エマージェンシー対策
- がん患者の呼吸器症状緩和対策 息苦しさを適切に伝えることが大切


