こころのケアが効果的ながん治療につながる 緩和ケアは早い時期から

がん患者さんへの早期からの緩和ケアの必要性については、今ではその考え方は医療者に浸透してきました。「緩和ケアチーム」はすべてのがん診療拠点病院に設置されていますが、緩和ケア医の不足など、依然として多くの問題を抱えています。また、緩和ケア=終末期ケアというイメージを持っている患者さんもまだまだ多いです。そこで、今回は愛知県がんセンターの緩和ケア部部長の下山理史さんに愛知県がんセンター内での緩和ケアの実際や問題点などについて伺いました。
緩和ケアとはどのような医療・ケアでしょうか?
1986年に「WHO方式のがん疼痛治療法」が発表されてから10年後の1996年、日本で緩和ケアに携わっている医師や看護師、薬剤師などで組織されている日本緩和医療学会が、緩和医療を確立し、患者さんのOQL(生活の質)の向上を目指して設立されました。
緩和ケアとは、患者さんの〝苦痛〟を薬だけでなく、さまざまな方法で少しでも和らげるための医療・ケアのことです。苦痛(全人的苦痛)には、「身体的苦痛」、「精神的苦痛」、「社会的苦痛」、「スピリチュアルな苦痛」の4つの要素があるといわれています。とはいっても、これら4つが独立して存在しているのではなく、複合的に重なり合って苦痛を構成しています。
その苦痛を和らげる緩和ケアでは、「症状緩和」、「意思決定や生活上の支援」、「地域や職種間の連携」「家族・遺族ケア」という4つが重要です(図1)。
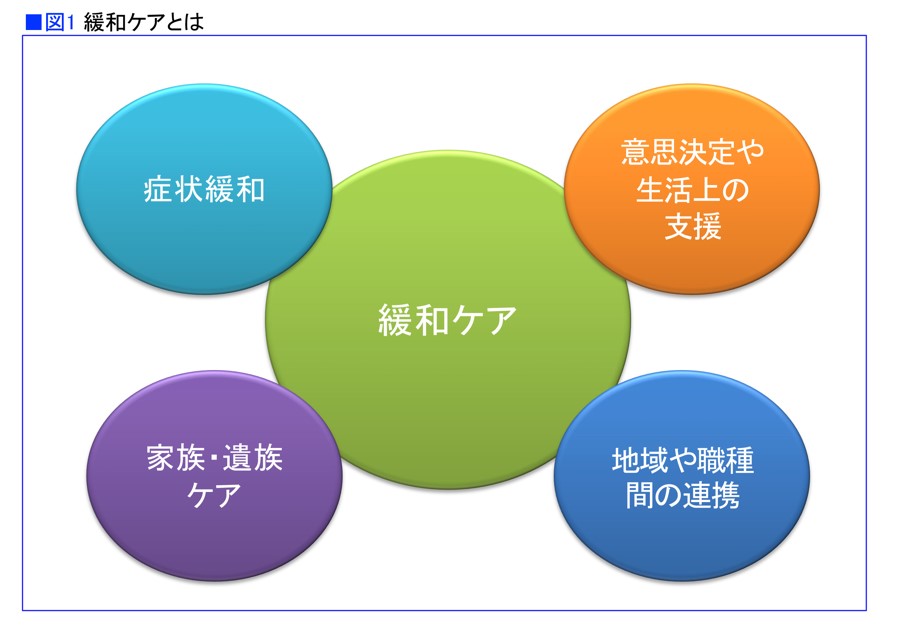
「これらの諸問題はそれぞれが独立しているのではなく、さまざまな比重をもって私たちの前にいる患者さんに現れます。それに対して患者さんのお話を聴きながら、そのつど一緒に考えていくのが緩和ケアになります」と愛知県がんセンター緩和ケア部部長の下山理史さんは述べます。
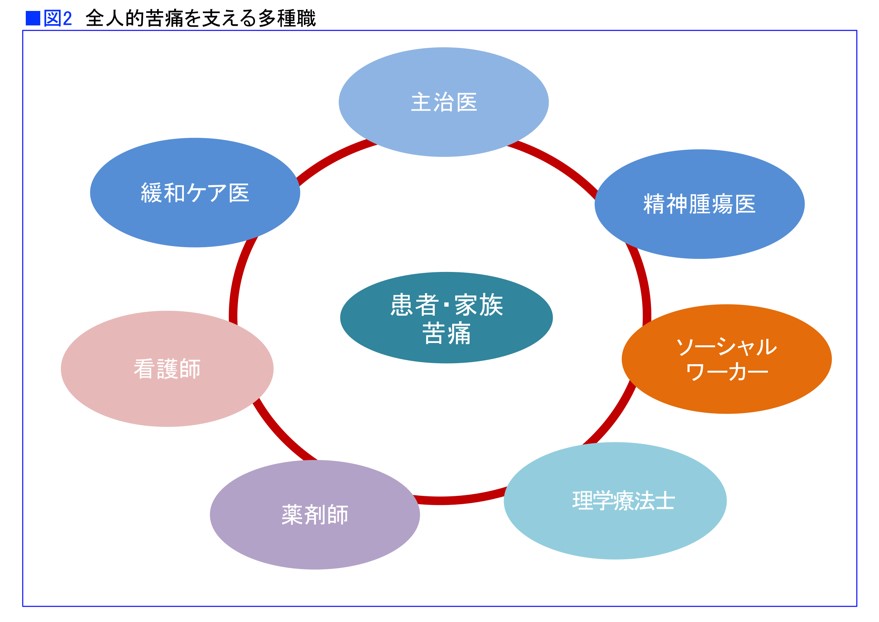
「悩みは多岐にわたります。ですから医師だけでは解決が困難であり、看護師、薬剤師、ソーシャルワーカー、リハビリスタッフなどさまざまな職種が知恵を出し合いながら、患者さんの苦痛を和らげるお手伝いをします。もちろん患者さんだけでなくご家族なども緩和ケアの対象です」(図2)
どのように緩和ケア医療を行なっているのですか?
「我々病院で働く医療者は、病院内で治療を受けている患者さんしか見ていません。病院内での患者さんの顔は、その方の生活の中で考えるとほんの一部の顔です」
しかし、「患者さんがいろいろな気がかりを抱えつつ普段どのように暮らしているのだろうか、というところに焦点を当てるのが本来の医療・ケアではないか」と下山さんは言います。
「患者さんが何のために治療を受けているのかというと、がんを治したいという思いを持ちつつ、日常の生活を普段通り送るという目的を達成するための手段として治療があるはずなのです。たとえば、自分がやりたい仕事を続けるためにとか、自分の幸せのために何が必要かを考える1つとして、がんをなんとかしたいと願って治療を受けているのではないかと思うのです」
「そう考えると、生活をする上で、がん治療、あるいはがんがあることによって何に困っているのか。そこを聴きながら、我々に対処できることはとことん行っていく。たとえば、こころやからだのつらさなどは主治医、緩和ケア医、精神腫瘍医、看護師らなどが対処できますし、純粋に社会制度上の問題であればソーシャルワーカーらが対応します。もちろん緩和ケアが主治医になることもありますが、普段私たちは患者さんと主治医チームの隙間を埋めるような感じで動いているとイメージしていただければいいかと思います」
緩和ケアは終末期ケアというイメージがありますが?
「終末期のケアが緩和ケアの原点であることに変わりはありません。しかし、がんの痛みやスピリチュアルな苦痛を和らげるために、話を聴くことは治療のどの段階でも重要です。私は『緩和ケアが終末期だけに必要なわけではない』と、一貫して考えています」
その思いは、下山さんが外科医として医療に携わってきた経験からきています。今でこそ腫瘍内科医などの職種もありますが、以前は外科医が手術や抗がん薬治療、最期の見取りまで行っていたケースが多く、「外科医だからこそ緩和ケアは必要だ」という思いを強くしたそうです。
「かつては終末期に重点的に行われていたため、いまだに緩和ケアは終末期のものという意識が強いののかもしれませんが、終末期に行われている緩和ケアの1つひとつは、普段受けている治療のときから受けることはできるのです。ですから、緩和ケアはどの段階であっても使っていただけるものです」
具体的にどのようなことを行なっているのでしょうか?
「たとえば、抗がん薬の副作用で手が痺れている場合、どうすればいいかを一緒に考えるわけです。薬に注目しすぎて、最も重要な生活上の困りごとは意外と抜け落ちていることが多々あります。その患者さんが、どのような工夫をしながら生活しているかをよく聞かないと対応がしにくいのです」
「手荒れを防ぐため冷水で洗いたくても、手が痺れていて冷たい水に触れたらピリッとする患者さんはそれができません。であれば、『ぬるま湯で洗う』というのは普通に考えたら当たり前のことですが、意外と治療中には思いつかなかったり、やってはいけないと考える人が多いのです。改めてどうしているかを聞いた上で、『じゃあ、こういうのも試してみようか』などと、患者さんと一緒に考えていくという感じでしょうか」
具体的に患者さんが何に困っているかを聴き出し、一緒に考え、工夫をしながら1つひとつ乗り越えていく過程では、もちろん薬で対処することもあります。
「症状緩和=薬剤調整と思われがちですが、薬にできることは限られます。しかし、工夫はたくさん考えられます。ですから、そういう生活上の工夫が大事だと思います」
がん以外の疾患でもそうですが、病気を(元に戻るという意味で)治せる手段は実はそんなに多くありません。たとえば、高血圧の場合、高血圧の薬を服用すると血圧が落ち着きますが、薬をやめればまた戻ります。治っていたわけではなく薬で抑えていただけで、薬はあくまで手段の1つです。
「高血圧なら、運動をしましょう、食べ物に注意しましょう、塩分を取りすぎないようにしましょうなどと生活上の工夫も一緒に考えますよね。がんもそれと似ています。いろいろな治療法を使いながら、生活をサポートできるような手立てを一緒に考えましょうと伝えています」
それは、患者さんには嬉しいことですね。
「自分を保つために自分でできる工夫があるというのは、できることがなくなっていく場合が多い中で、とても大事なことだと思っています。だから少しでもできることを活かしながら患者さんと一緒に考え、工夫することが大切と思って緩和ケアを提供しています」
患者さんへのアプローチはどのように?
愛知県がんセンターの緩和ケア科ではできる限りハードルを低くして、基本的に誰からでも診察依頼を受けています。
「緩和ケア外来の前を行ったり来たりしている人を見つけて、受付の人が声をかけると、患者さんが実は……といったような形で緩和ケア外来に来る人もたまにいます。また、医師や看護師からこの患者さんは問題を抱えているようなので、緩和ケアチームや緩和ケア外来で話しを聞いてと依頼されたりしますし、薬剤師や、患者さんから相談を受けたソーシャルワーカーからお願いされることもあります」
「緩和ケアチーム」はすべてのがん診療拠点病院に設置されています。がん診療拠点病院には「がん相談支援センター」があり、その病院に通っていなくても相談できます。現在通院や入院している病院に、〝治療中の緩和ケア〟についての相談窓口があるかどうか聞いてみるといいでしょう。



