新ガイドラインでサブタイプの再検査を推奨
乳がん再発・転移時には HER2発現の陰転化に配慮を

乳がん細胞のHER2発現やホルモン受容体の陽性/陰性の検査結果が、化学療法後に一定割合の患者さんで変化する。これが生じると、治療方針に影響するため、再発・転移時にはこれらの再検査が必要とされており、2015年に改訂された日本乳癌学会「乳癌診療ガイドライン」でも新たに記載が加わった。
HER2発現やホルモン受容体が 治療後に陰性に変わる現象
乳がんはあらゆるがん種の中でも、個別化治療に向けて進歩が著しいがんだ。とくに、腫瘍内科学の進んだがんとして、薬物療法においては、抗がん薬、ホルモン薬、分子標的薬の組み合わせによる治療が可能で、その選択肢も幅広い。比較的おとなしいタイプのがんから増殖能力が活発ながんまで、タイプ別に分類したサブタイプがあり、システマチックに治療戦略が立てられるようになっている。
サブタイプについては、それぞれのタイプごとに詳細に調べる検査法がある。HER2が陽性だと、HER2の発現度合いを調べるIHC法やFISH法といった検査が行われる。
しかし、それらのタイプを調べても、解明できないものがある。昨今、乳がんの薬物療法において話題となっている、陰転化という現象だ。
陰転化とは、原発乳がんの治療前の段階で、陽性とされたHER2発現やホルモン受容体が、治療を経た後や、再発転移を機に調べると陰性に転じているというものだ。
陰性の細胞が残ったか 細胞の性質が変化したか
「陰転化のメカニズムははっきりわかっていないのですが、乳がんの中には、様々な細胞が存在し、がん細胞が均一ではないという特徴であるため、抗HER2薬による治療により、HER2陽性の細胞だけが攻撃されて、HER2陰性の細胞が残ったという可能性が考えられています。あるいは、化学療法に曝されたことにより、細胞の性質が変化してしまったのではないかという考え方もされています」
そう話すのは、聖路加国際病院乳腺外科副医長の林直輝さんだ。林さんは、HER2の研究に詳しく、原発がんの術前化学療法において抗HER2薬である*ハーセプチンを投与した後、術後の手術標本でHER2が陰転化している場合が33%あるということを2012年の欧州臨床腫瘍学会議(ESMO2012)で発表し、世界的に注目を集めた(図1)。
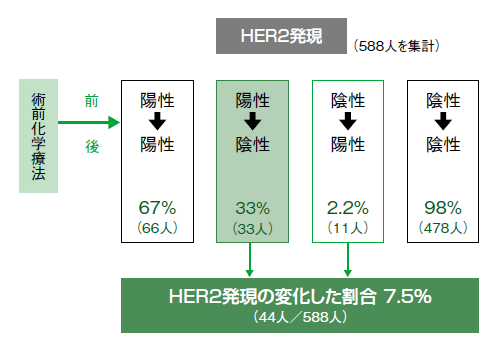
*ハーセプチン=一般名トラスツズマブ
術前治療後に陰転化しても ハーセプチンの投与は継続
「もともと、検査でHER2陽性という場合は、細胞内の10%陽性と判明した場合でも、90%陽性と判明した場合でも、同じように陽性とされるため、治療効果が違ってくることは考えられます。ただし陰転化というのは、90%陽性のがんでも起こる可能性があります」
HER2陽性タイプの乳がんでは、ハーセプチンとともに、抗がん薬での治療が併用されるのはそのためだという。
「ただし、術後にHER2の陰転化がわかったとしても、術後補助化学療法でも、ハーセプチンの投与を続けます(図2)。手術時の初期治療でハーセプチンを1年間投与することで最も効果が得られるというのは、国際的な臨床試験でも証明された、エビデンス(科学的根拠)のある標準治療です。患者さんには、そのことをきちんと説明して納得してもらえば、陰転化という事実は、患者さんにとって重要な出来事ではありません」
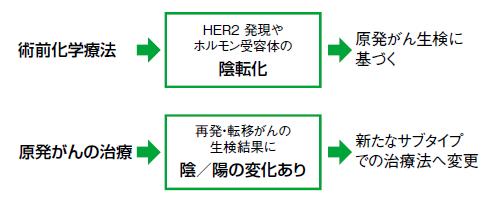
林さんはそう説明する。ただし、わずかながらにある心毒性の副作用を回避したり、高額な治療コストを払わないですめばそれに越したことはない。陰転化した場合、ハーセプチンを止めても予後がそのまま変わらず良好なまま推移し、根治に向かえるか、今後はその検証をする必要はあるという。
再発・転移時の陰転化は 治療法を変更
一方、再発・転移を機にHER2の陰転化が明らかになる場合もある。
前述のように、術後補助化学療法時に陰転化が明らかになった場合には、ハーセプチンの治療を続行する。一方、再発・転移を機に陰転化が明らかになった場合には、ハーセプチンによる治療は行わず、抗がん薬のみによる治療をすることがある。HER2陰性と同様の治療へ移行することになるのだ。
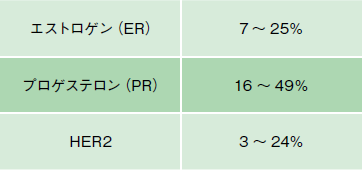
「再発転移巣で陰転化が見られることは、約2割から3割とも言われています(表3)。したがって、再発転移した場合には、陰転化を念頭において、組織を採取して調べる生検を行ってきちんと診断する必要があります」

生検は、再発転移巣であるリンパ節、骨や肝臓、肺などに針を刺して組織を採取する。出血などの合併症の危険も伴うため、消化器外科、呼吸器外科、放射線科などの医師による協力のもと、安全に行うことが重要だ。
生検の必要性は、2015年度版の『乳癌診療ガイドライン』でも推奨されている(表4)。医師から説明を受ける場合もあり、あらかじめ生検の必要性については認識しておいたほうがよいと林さんは話す。
「生検の目的は、再発転移の確定診断とホルモン受容体やHER2発現などのバイオマーカーの変化を見ることです。もし陰転化があったとしたら、効果のない治療を続けるよりも、少しでも早く、次の治療へ切り替えることで生命予後は違ってくる可能性もありますので、生検を受けることは重要なのです」
同じカテゴリーの最新記事
- HER2発現の少ないHER2-low乳がんにも使用可能に 高い効果で注目のエンハーツ
- 驚くべき奏効率で承認された抗HER2薬「エンハーツ」 HER2陽性再発乳がんの3次治療で期待される新薬
- 切除不能または再発乳がんの脳転移にも効果が HER2陽性乳がん治療薬「ツカチニブ」をFDA承認
- HER2陽性・進行再発乳がんの薬物療法に大きな変化
- 新薬の登場で、HER2陽性・進行再発乳がん治療はここまで変わった!
- 切除不能または再発乳がんの治療戦略を変える新薬 HER2陽性乳がん治療薬「パージェタ」の可能性
- 昨年からハーセプチンも使えるように。新たな新薬登場にも期待 温存と治療予測というメリットも!乳がんの「術前化学療法」
- 乳がん再発予防:乳がん治療を大きく変えたハーセプチンが、さらに適応を広げる ハーセプチンの術前療法で再発を防止、乳房温存も可能に!!
- ハーセプチンの適応拡大で治療法が増え、QOLもさらに向上 待望の「術前化学療法」も認められた分子標的治療



