あなたの骨髄、血液細胞は大丈夫ですか?
要注意は高齢、抗がん剤、放射線被曝

長崎大学大学院
医歯薬学総合研究科教授の
宮崎泰司さん
骨髄異形成症候群(MDS)は、最近になって病態がはっきりしてきた血液がんの1つだ。まだ研究途上で、一般にもほとんど知られていない。そのため、これまでは診断がつかず、原因不明の血球減少として取り扱われていることが多かった。しかし、最近では診断法も治療法も目覚しく発展し、予後の改善が期待されている。
*宮崎泰司さんの「崎」は正しくは「たつさき」
白血病に移行することもある
みなさんの中には、おそらく骨髄異形成症候群(MDS)という病気があることを知らなかった人も多いだろう。もし骨髄異形成症候群の名前を聞いたことがあっても、ほとんどの人は、それが血液の「がん」の一種だとは知らなかったのではないだろうか。
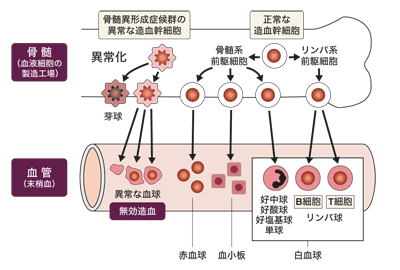
骨髄は私たちの骨の中にある組織で、血液を作る大切な働きを担っている。骨髄では、造血幹細胞という細胞が分化・増殖することによって、赤血球、白血球、血小板といったさまざまな血液細胞が作られている。骨髄異形成症候群は、その造血幹細胞に異常が生じて、正常な血液細胞ができなくなる病気だ。異形成というのは、形が異常だったり、働きが不完全だったりする細胞が作られること。血液細胞の異形成には、赤血球ができなくなるもの、白血球ができなくなるものなどさまざまなタイプがあるが、こうした病気をまとめて骨髄異形成症候群と呼んでいるのである。
「がんというのは医学的には上皮細胞の悪性腫瘍を指すので、造血器の悪性腫瘍である骨髄異形成症候群は厳密に言えば、がんではありません。ただし、がんも骨髄異形成症候群も、単クローン性疾患という点では同じです。単クローン性というのは、元をたどると1つの細胞から生じているということ。そこで、骨髄異形成症候群を広い意味でのがんの仲間に入れているのです。骨髄異形成症候群には、単クローン性疾患であるというほか、血液細胞の異形成、無効造血という特徴があります」
こう説明するのは、骨髄異形成症候群にくわしい長崎大学大学院医歯薬学総合研究科教授の宮崎泰司さんだ。
宮崎さんによれば、骨髄異形成症候群は、一般のがんとはいろいろな点で違いがあるようだ。
「一般の方が“がん”と言うときには、いのちに関わる病気、短期間でいのちを奪う病気、という意味も込められていると思います。しかし、骨髄異形成症候群は必ずしもそうではありません。タイプによっては治療をしなくても10年以上生存する方もいますし、一方、数カ月で亡くなる方もいます」
骨髄異形成症候群のさまざまな症状は無効造血によるもの。無効造血とは、働きや寿命に異常のある血球が作られることだ。その結果、正常な血球がどんどん減ってしまう。
「無効造血が起こると、骨髄には細胞がたくさんあっても、血液中では、正常な働きをする血球が減ってしまいます。これは、骨髄中の造血幹細胞が成熟し、赤血球や白血球、血小板に分化していく途中で、壊れて消えてしまうからだと考えられています」
赤血球が減れば貧血になり、息切れやだるさ、疲れやすさといった症状が現れる。白血球は体内に侵入した細菌やウイルスから体を守っているので、それが減れば、感染症にかかりやすくなる。血液凝固に関わる血小板が減れば、出血しやすくなり、青あざ、鼻血などが起こる。こうした血球減少は、赤血球だけに起こる人もいれば、複数の種類の血球に起こる人もいる。それによって、さまざまな症状を呈することになる。
また、正常な血液細胞が作られない代わりに、芽球という異常な細胞が作られる。これがどのくらいあるかも患者さんによって異なる。この芽球が増殖し一定以上に増えると、急性骨髄性白血病と診断される。
「骨髄異形成症候群が白血病に移行するかどうかは、予後を考えるうえで非常に重要な問題。しかし、骨髄異形成症候群では血球減少も大きな問題で、白血病に移行しなくても、多くの方が亡くなっているのです」
抗がん剤や放射線もリスクを高める
骨髄異形成症候群は、最近になって新しく名づけられた病気だ。
「骨髄異形成症候群は初め、不応性貧血という形でとらえられていました。不応性貧血とは、さまざまな治療をしてもよくならない貧血のこと。これをよく調べていくと、骨髄の異形成によって起こることや一部が白血病に移行することがわかったのです」
白血病とよく似ていることから、1930年代には白血病のいわば「前がん状態」と見なされ、1976年になって、ようやく白血病とは別の病気と定義された。そのため、骨髄異形成症候群は、ほかの血液のがんに比べて研究が遅れ、よくわかっていないことが多い。そのうえ、さまざまなタイプがあって把握しにくい。症例が比較的多いタイプもあれば、症例がまれなタイプもある。したがって、診断法や治療法も十分に確立できていないのが現状だと宮崎さんは言う。
骨髄異形成症候群はどのような人に多く、どのくらいの人がかかるのだろうか。
「残念ながら、日本には信用できる疫学調査がありません。海外の調査では、男性に多い、高齢者に多いというデータがあります。発症率は10万人当たり4~6人、6~8人といった報告もあります。ただし、これらのデータを単純に日本に当てはめることはできません。私たちの調査では、長崎市の35歳以上の非被爆者の発症率は10万人当たり6人くらいでした」
骨髄異形成症候群は抗がん剤治療を受けた人に多く発症することも知られている。
「典型的なのは、DNAに働きかけるアルキル化剤というタイプの抗がん剤を使った人。こういう方は、抗がん剤治療の5~7年後に骨髄異形成症候群を発症することが多いとされています」
放射線治療も骨髄異形成症候群の発症リスクを高めると見られているが、まだ明らかなエビデンス(根拠)はないそうだ。
「ただし、放射線の被曝量が多くなれば、リスクが高まると言えます。私たちの調査では、骨髄異形成症候群の発症率は、非被爆者よりも被爆者のほうが有意に高かったからです。現在、その結果をまとめているところです」
隠れた患者もかなりいる?
正確なデータはないが、日本では骨髄異形成症候群が増えていると言われている。その背景として考えられるのが、高齢者の増加と診断技術の進歩である。
「高齢者に多い病気とすれば、人口高齢化が進めば患者数も増えます。また、診断法の進歩で診断しやすくなり、その結果として患者数が増えていることも考えられます。たとえば、1990年代前半まで、染色体異常の検査などは十分に行われていませんでした。とはいえ、現在でも、骨髄異形成症候群の人がすべて診断できているとは限りません。白血病に移行したり、血球が大幅に減少したりすれば、わかるでしょうが、そうした状態でなければ、はっきり診断がつかないまま、見過ごされてしまうことも否定できません。たとえば、貧血で医療機関を受診している人はたくさんいますが、その一部は、実際は骨髄異形成症候群の可能性があります」
骨髄異形成症候群に特有の症状はない。診断には骨髄検査などが必要となり、専門医でないと診断は難しい。鉄剤を飲んでいるのに貧血がなかなかよくならない、といった人の中に、骨髄異形成症候群の患者さんが隠れているかもしれないのだ。
「こうした症状がある場合、主治医と相談して定期的に専門医の診断も受けるようにすれば、骨髄異形成症候群を見つけやすくなると思います」
同じカテゴリーの最新記事
- 新たな作用機序をもつ貧血治療薬も登場 骨髄異形成症候群の最新治療
- 日本での新薬承認が待たれる 骨髄異形成症候群の最新薬物療法
- 骨髄異形成症候群(MDS)の正体を知ろう 高リスクの骨髄異形成症候群にはビダーザが決定打。今後の新薬承認に期待
- 造血幹細胞移植患者のリハビリは「継続する」ことが大切
- リスクに応じた治療戦略がカギ 骨髄異形成症候群の最新治療
- レブラミドやビダーザなどの新薬で治療成績は向上 新薬で白血病への移行をストップ!骨髄異形成症候群の最新治療
- 治療法がなかなかなかった難治性の病気に、延命への希望が生まれた 2種類の薬の登場により骨髄異形成症候群の治療は新時代へ!
- 大型新薬の登場で、薬物療法の選択肢が広がっている 完治も期待できるレブラミド。高リスクに有効な新薬も承認間近
- 早期に見つけるには年1回以上の血液検査を 「貧血」「出血傾向」「抗がん剤経験者」に要注意!



