新たな作用機序をもつ貧血治療薬も登場 骨髄異形成症候群の最新治療

骨髄異形成症候群は予後(よご)予測を行い、高リスクと低リスクに分けて治療が進められます。高リスクには白血病への移行をできるだけ抑えるための治療が行われ、低リスクには血球減少に対応する治療が行われます。治癒を目指すには造血幹細胞移植が必要となりますが、リスクの高い治療なので高齢者は対象となりません。今年、赤血球への分化を促す新たな貧血治療薬が登場しました。
骨髄異形成症候群の診断のきっかけ・症状は?
骨髄異形成症候群(MDS)は、難治性の血液の悪性腫瘍の1つです。一部が急性骨髄性白血病(AML)に移行することから、かつては「前白血病」と言われていたこともあります。
血液細胞には、赤血球、白血球、血小板という3種類の細胞があります。これらは骨髄の中でつくられますが、その元となっているのは造血幹細胞です。造血幹細胞が分化していき、最終的に赤血球、白血球、血小板などいろいろな血球になります。この造血幹細胞にさまざまな遺伝子の変異が起こり、正常な血球を作れなくなった状態が骨髄異形成症候群なのです(図1)。
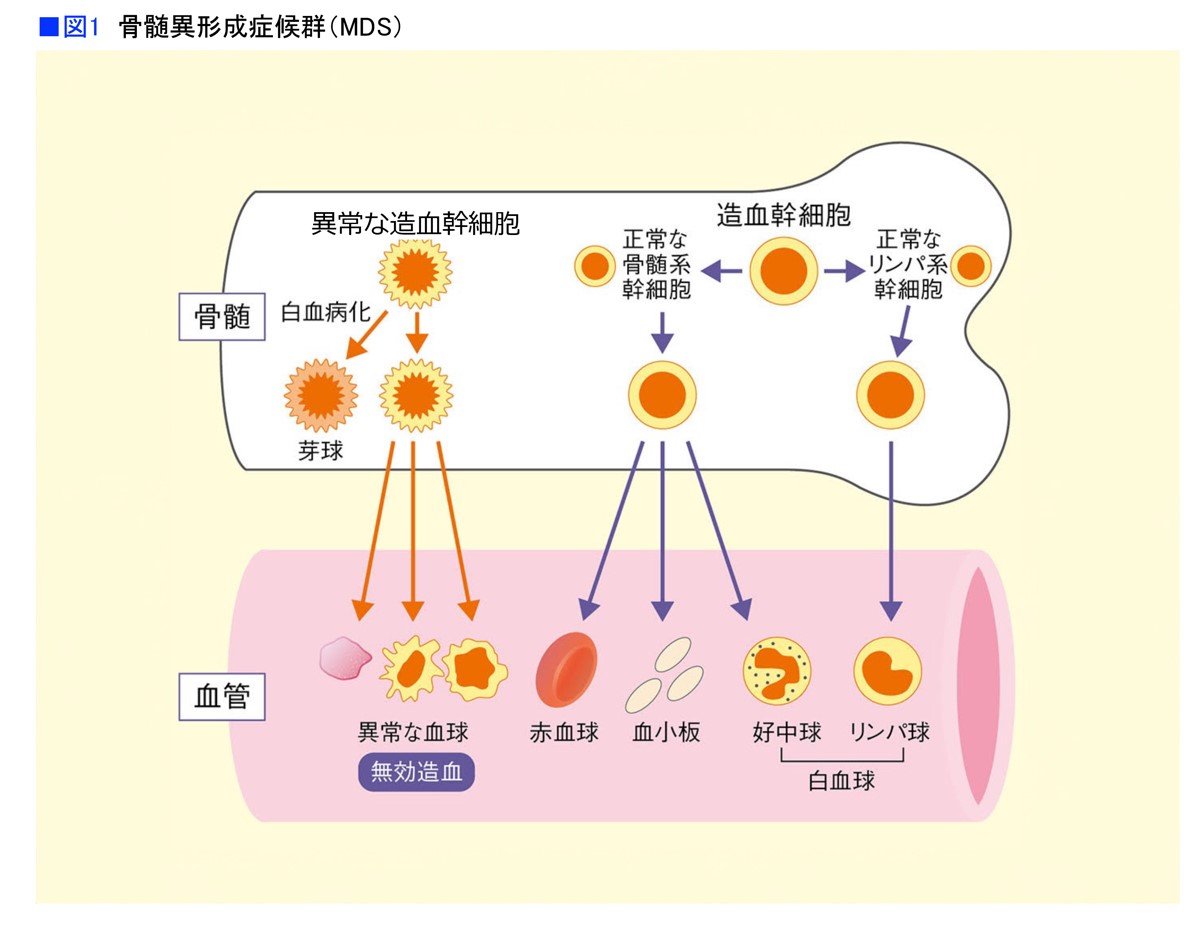
この病気の見つかり方について、横浜市立大学大学院医学研究科 幹細胞免疫制御内科学主任教授の中島秀明さんは、次のように話しています。
「健康診断で貧血などをきっかけに見つかることがありますし、他の病気の検査を受けていて偶然発見されることもあります。血球減少による症状を患者さんが自覚し、かかりつけ医を受診して見つかるケースもあります。ゆっくりした経過をたどることが多いので、健康診断を定期的に受けている人ですと、毎年の検査値が下がってくることで気づくこともあります」
現れてくる症状はさまざまですが、いずれも血球減少に基づくものです。赤血球が減少して貧血になると、「体がだるい」、「疲れやすい」、「動いたときに息切れや動悸がする」といった症状が現れます。白血球が少なくなると、免疫が低下して感染を起こしやすくなり、感染症による発熱が起こることもあります。血小板は止血に関わっており、減少すると血が止まりにくくなります。そのため、鼻血や歯茎からの出血、内出血による皮膚の紫斑などが現れるようになります。
血球減少の現れ方は人によってさまざまです。赤血球、白血球、血小板がすべて減少するのが、骨髄異形成症候群全体の約半分を占めています。残りの半分のうち、1/3は赤血球のみ、1/3は赤血球と白血球、1/3は赤血球と血小板が減少します。
「骨髄異形成症候群では、血球の減少だけではなく、細胞の形や機能も異常になってきます。細胞の形に関しては、血液検査でもある程度判定することができます。体を循環している末梢血を採り、顕微鏡で調べるのです。血球減少があり、末梢血の血球の形態から骨髄異形成症候群が疑われる場合には、詳しい検査として骨髄検査が行われます。血液は骨髄で作られているので、骨髄液を採って未熟な血球細胞の形態や数や割合を調べたりします」
さらに染色体の検査も行われます。骨髄異形成症候群の治療を進めて行く上で、染色体検査はとても重要です。
染色体異常があるとどうなるのですか?
染色体は、遺伝子が詰まった細胞内の構造物です。骨髄異形成症候群では染色体の異常がよく見られ、約半数の患者さんで見つかります。そして、染色体異常の種類が予後と密接に関連しているため、治療を進めていくためには、どのような染色体異常があるかを調べる必要があるのです(図2)。
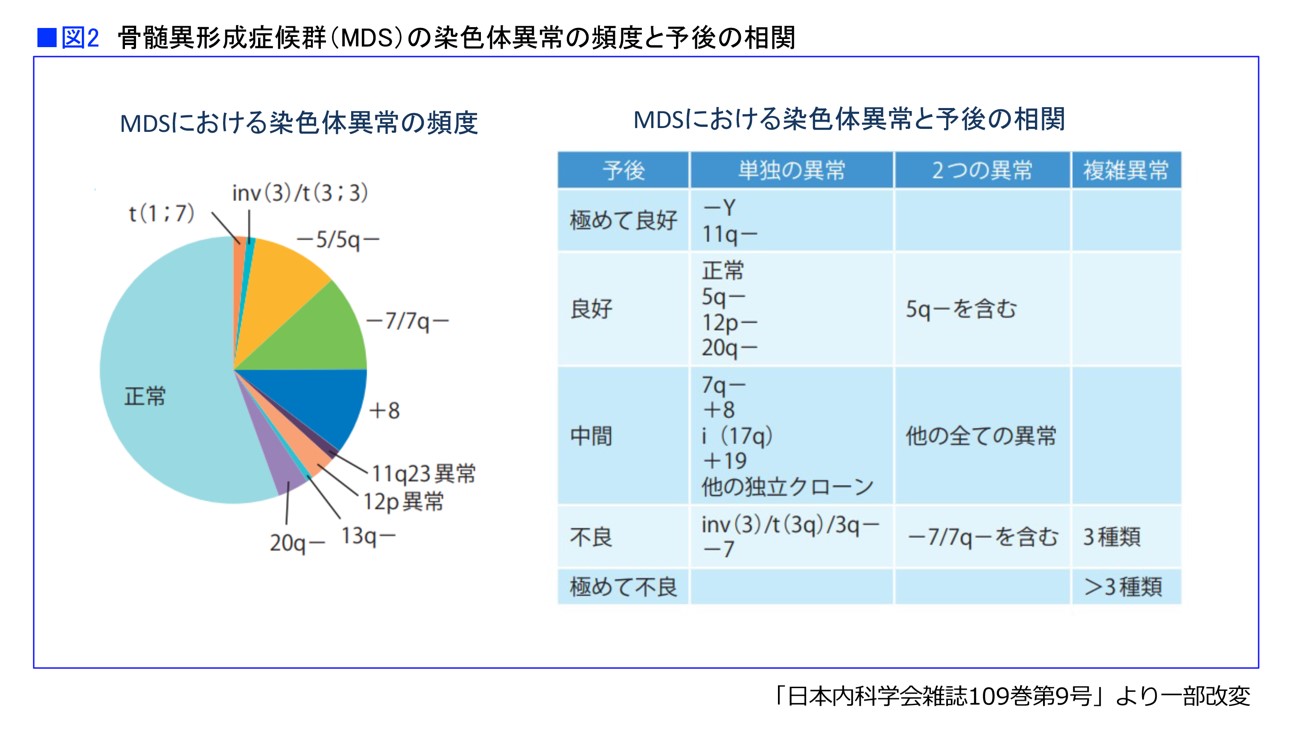
染色体異常にはいろいろな種類があり、予後との関連によって5段階(極めて良好・良好・中間・不良・極めて不良)に分類されています。
「染色体異常の中には、治療に直結するものもあります。5番染色体の長腕の欠失を持つ骨髄異形成症候群は5q-(5qマイナス)症候群とも呼ばれます。5q-症候群には、レブラミド(一般名レナリドミド)という薬剤がよく効くことが知られています」
レブラミドは、5q-症候群以外に、多発性骨髄腫、成人T細胞白血病リンパ腫や、一部の悪性リンパ腫の治療でも使われる薬です。
高リスクと低リスクに分けて治療を行う
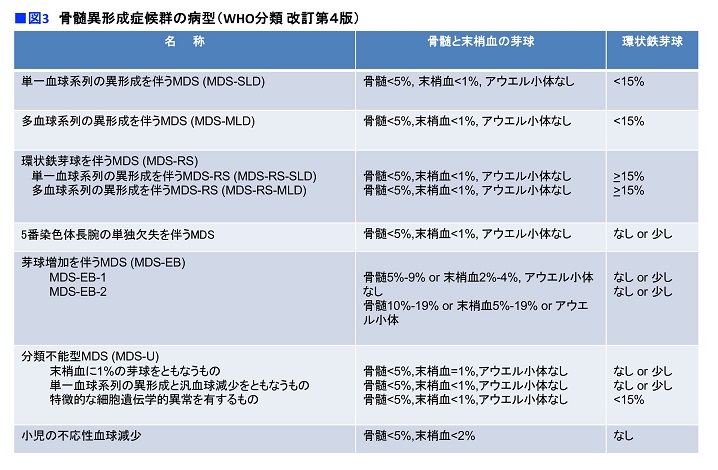
骨髄異形成症候群には様々な病型があり(図3)、治療もそれによって異なります。MDSの治療では、リスク分類が非常に重要です。検査値から予後や病態がある程度予測できるので、それを明らかにした上で患者さんに適した治療が行われます。
予後予測の方法はいろいろありますが、現在、最も広く使われているのは「IPSS-R」という方法です。➀染色体異常 ➁骨髄中の芽球(がきゅう)の割合、血液中の血球減少の程度(➂ヘモグロビン値、➃血小板数、➄好中球数)という5項目を点数化し、リスクを評価するのです(図4A)。
「骨髄中に見られる芽球は未熟な細胞で、その割合が多いほど予後はよくありません。芽球の割合が多いほど、白血病に移行しやすいことがわかっています」
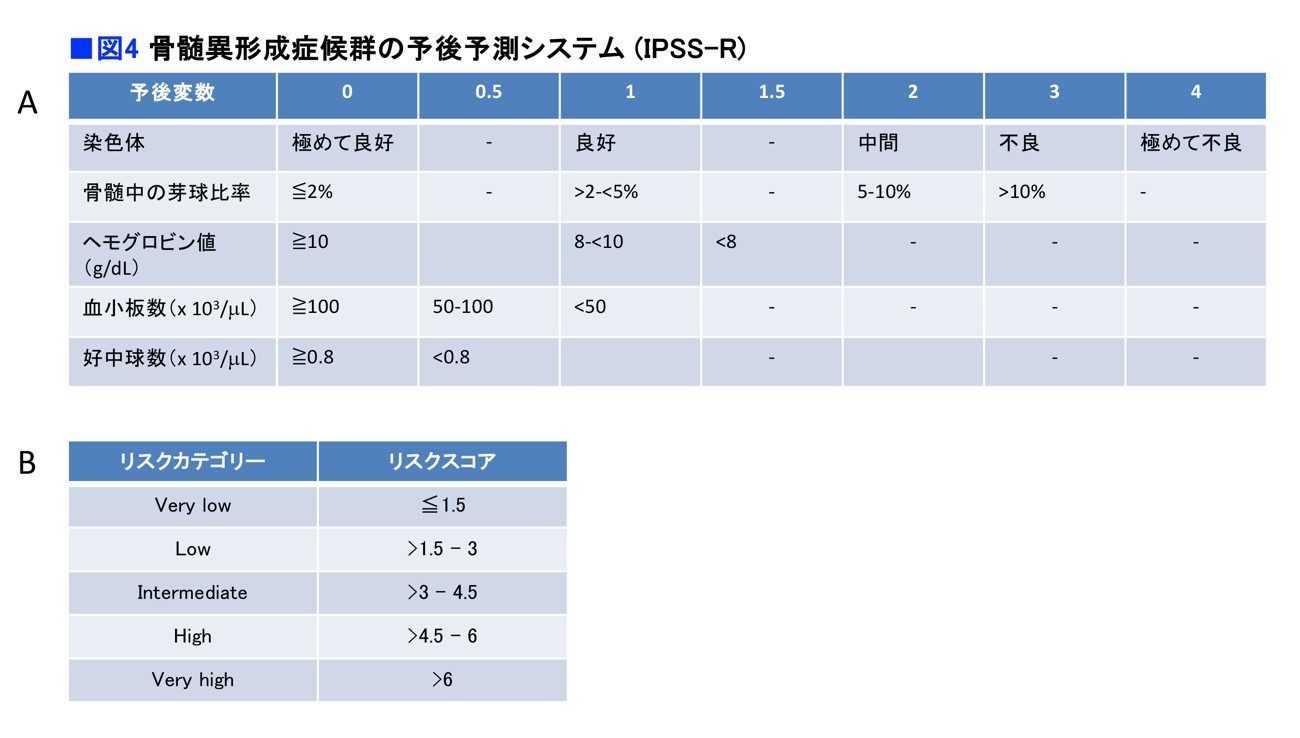
5つの項目を点数化し(図4A)、それを合計することで、5段階のリスクカテゴリーに分けています。「Very low」(非常に低い)「low」(低い)「intermediate」(中間)「high」(高い)「very high」(非常に高い)の5段階です(図4B)。
そして、治療を進めていくに当たっては、「very low」「low」「intermediateの一部」を低リスクに分類し、「very high」「high」「intermediateの一部」を高リスクに分類して、治療戦略が立てられます。
「高リスクの骨髄異形成症候群は高率に白血病に移行するので、白血病への移行を抑え込む治療が行われます。いかにして命を救うかが、治療の主眼となるわけです。一方、低リスクでは白血病に移行する可能性は低いのですが、問題となるのは血球減少です。これにどう対応していくかが重要になってきます。高リスクと低リスクでは、治療のアプローチがまったく違っているのです」
同じカテゴリーの最新記事
- 日本での新薬承認が待たれる 骨髄異形成症候群の最新薬物療法
- 骨髄異形成症候群(MDS)の正体を知ろう 高リスクの骨髄異形成症候群にはビダーザが決定打。今後の新薬承認に期待
- 造血幹細胞移植患者のリハビリは「継続する」ことが大切
- リスクに応じた治療戦略がカギ 骨髄異形成症候群の最新治療
- レブラミドやビダーザなどの新薬で治療成績は向上 新薬で白血病への移行をストップ!骨髄異形成症候群の最新治療
- 治療法がなかなかなかった難治性の病気に、延命への希望が生まれた 2種類の薬の登場により骨髄異形成症候群の治療は新時代へ!
- 大型新薬の登場で、薬物療法の選択肢が広がっている 完治も期待できるレブラミド。高リスクに有効な新薬も承認間近
- 早期に見つけるには年1回以上の血液検査を 「貧血」「出血傾向」「抗がん剤経験者」に要注意!
- あなたの骨髄、血液細胞は大丈夫ですか? 要注意は高齢、抗がん剤、放射線被曝



