産婦人科と密に連携して取り組む
妊孕性温存は 乳がん治療の準備と並行して迅速に行う

と語る土屋恭子さん
若い乳がん患者さんは、化学療法やホルモン療法により、妊孕性(妊娠する力)への影響が心配される。しかし近年、受精卵や卵子、卵巣組織の凍結などの妊孕性温存療法の発展に伴い、がん治療と妊娠・出産の両方を実現したいと考える患者さんが増えている。妊孕性温存についての取り組みと今後の課題についてレポートする。
乳がん患者が増加し、妊孕性温存にも注目
乳がんの治療薬の中には、妊娠する力(妊孕性)に影響を与え、妊孕性を失わせてしまったり、低下させてしまう薬剤がある。治療においては長い間、「がんを治すのが先決。将来出産するかもしれない子どもを心配している余裕はない」と考えられてきた。
しかし今日では、妊孕性温存治療を実施する医療機関が徐々に増加しており、それを希望する患者さんも増えてきている。そうした動きについて、聖マリアンナ医科大学乳腺・内分泌外科医長の土屋恭子さんは語る。
「乳がんは罹患者数で女性の第1位ですが、死亡者数は第5位とサバイバー(生存者)の多いがんです。さらに、罹患者数の増加に伴い、妊娠可能年齢の若い患者さんが増えています。最優先すべきはがんを治すことですが、予後に悪影響を与えないなら、病気で失うものは少ないほどよいという考えのもと、患者数の多い乳がんで、妊孕性温存の取り組みが盛んになりました」
この動きは世界的に見られ、米国臨床腫瘍学会(ASCO)で「妊孕性温存に関するガイドライン」が出たのが2006年だった。2010年4月には、日本でいち早くこの問題に取り組んできた聖マリアンナ医科大学が、妊娠可能年齢の乳がん患者さんに対し、産婦人科へのコンサルテーション(他の専門家への助言指導)を行い、適応する症例に対して妊孕性温存治療を行う試みを開始。以来、今日まで、この連携は続けられている(図1)。
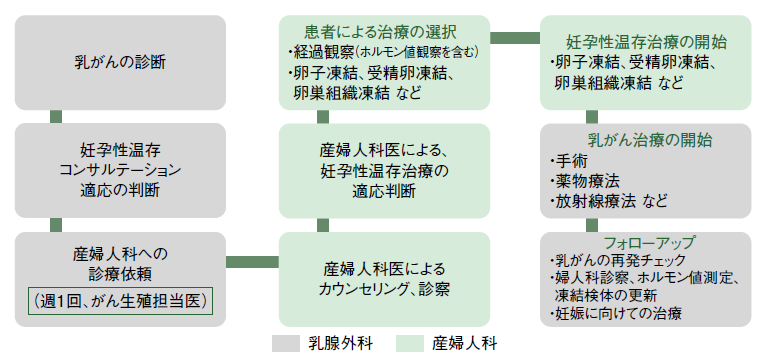
妊孕性温存については今年(2015年)の日本乳癌学会学術総会のシンポジウムでも取り上げられ、同院における今年4月までの5年1カ月の成果について土屋さんが発表している。
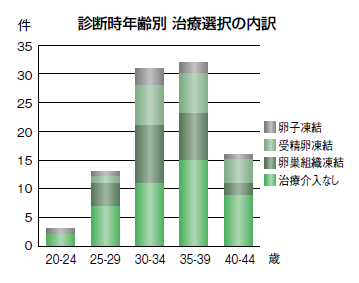
それによると、この間に行われたコンサルテーション件数、つまり、乳腺・内分泌外科から産婦人科に診療依頼をし、同科から説明を受けた件数が95件。コンサルテーションを行う基準は、❶他臓器転移がない(=手術可能)乳がんで、❷化学療法(抗がん薬治療)またはホルモン療法を行う予定がある、❸妊娠可能年齢である(閉経前であれば乳腺外科では年齢を制限しない)、❹患者さんが妊娠・出産を望んでいる、または妊孕性温存についてカウンセリングを希望している――の4つ。
コンサルテーションを行った患者さんの平均年齢は34.1歳。96%は浸潤がん。未婚と既婚はほぼ半々で、コンサルテーション後に妊孕性温存治療を選択した人と選択しなかった人も半々という結果だった。
卵巣に最もダメージを与えるのは抗がん薬
では、どんな薬物が妊孕性にダメージを与えるのか。乳がんはホルモン受容体やHER2タンパクなど、がん増殖にかかわる因子の有無(陽性か陰性か)などで4つのサブタイプに分けられ、浸潤がんであればいずれのサブタイプでも何らかの薬物療法が行われることが多い。また、腫瘍の浸潤部の大きさやリンパ節転移の有無(個数)も抗がん薬使用の判断基準となる。
乳がん治療の中で妊孕性に悪影響を与えるのは抗がん薬とされる。では、妊孕性に悪影響を与えるとは、具体的にどういうことが起こるのだろうか。土屋さんは言う。
「月経が止まる(無月経)、月経があっても排卵がない(無排卵)などですね。いずれも卵巣機能の低下を示す症状です。治療後、月経が再開し、自然妊娠する方もいますが、卵巣の機能が戻らず、そのまま閉経してしまう方や、月経が再開しても自然妊娠が難しくなる方もいます」
乳がんに使われる薬剤の中で卵巣毒性が高いとされているのは、アンスラサイクリン系薬剤(*アドリアシン、*ファルモルビシン)や、アルキル化剤の*エンドキサンなど。これらの薬は単独で使われることもあるが、ほかの抗がん薬と組み合わせて使われることも多く、その場合、卵巣毒性はさらに高くなることになる。
抗HER2療法で使われる分子標的薬の*ハーセプチンは、卵巣毒性があまりないとされているが、基本的に抗がん薬を組み合わせて使われるため、やはり抗がん薬の影響は免れないことになる。加えて、「薬剤による卵巣毒性と回復の程度は個人差も大きく、卵巣毒性が少ないと言われている薬剤でも一概に大丈夫とは言い切れません」
*アドリアシン=一般名ドキソルビシン *ファルモルビシン=一般名エピルビシン *エンドキサン=一般名シクロホスファミド *ハーセプチン=一般名トラスツズマブ
妊孕性温存に関し、年齢は重要な要素
ASCOの報告でも年齢が40歳で区分されていたが、妊孕性に関して年齢は大きな要素だ。女性の体では胎児の時代に一生分の卵子が作られ、年齢とともにその数は減り、卵子自体も老化して質が低下すると考えられている。一般に30歳で25%程度の自然妊娠率は、40歳で5%まで下がるという。しかし、元来卵子の数は個人差が大きいと考えられている。
ホルモン治療薬のみを使用する患者さんでも、妊孕性低下を危惧し、妊孕性温存治療が行われることもある最大の理由は年齢だ。ホルモン治療は術後、標準的には約5年間使われるので、例えば30代半ばでホルモン療法を行った場合、治療終了時は40歳前後。さらに、化学療法のあとに続けてホルモン療法を行うと、ホルモン療法を行わない場合と比べて月経の再開が遅れたり、そのまま閉経する可能性も高くなるという。
逆に、20代の患者さんがホルモン療法を単独で受ける場合、月経が再開し、自然妊娠できる可能性は少なくないので、妊孕性温存を選択しない患者さんも多い。
卵巣の組織を採取して凍結保存する
現在、妊孕性温存の方法は3つ。❶卵子凍結、❷受精卵凍結、❸卵巣組織凍結だ。①は排卵された卵子を卵巣から取り出して凍結保存する方法、②は取り出した卵子とパートナーの精子で受精卵を作り、凍結保存する方法だ。
一方、③の卵巣組織凍結は最新の方法で、
「原子卵胞(卵子のもと)を多数含んだ卵巣を腹腔鏡手術で摘出し、1㎝×1㎝×1㎜の扁平な切片にして保存します。組織というのは多数の細胞の集まりですので、たくさんの卵子が採取でき、その後様々な方法で妊娠に向けての治療に使えるという利点があります」
3つの方法にはそれぞれ表2のような特徴がある。
卵巣組織凍結は配偶者が不要で、月経周期にかかわらず処置ができ、採取できる卵子数も多いのが利点。卵子凍結や受精卵凍結は日帰り処置で済むが、月経周期に合わせて行うことや排卵誘発などが必要。卵子凍結はそれに「配偶者不要」というメリットも加わるが、3つの方法の中で成績は最も低いという(入院期間と費用は聖マリアンナ医科大学の場合)。
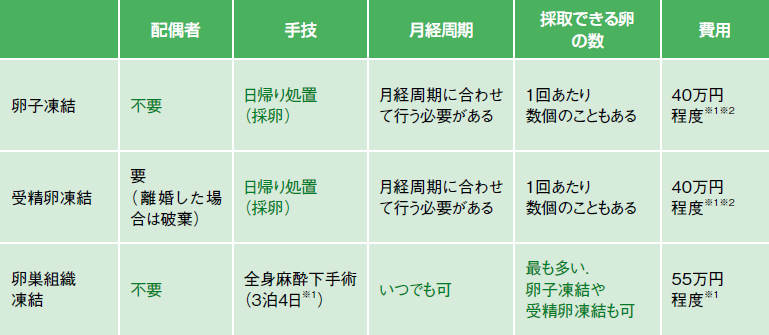
どの方法を選ぶかは患者さんの希望や医師との相談によるが、聖マリアンナ医科大では③の卵巣組織凍結を選択する患者さんが最も多いという。採取できる卵子の数が多いことも理由だが、排卵を待たずに処置ができるのも重要な理由だ。「乳がん治療を遅らせずに妊孕性温存治療に取り組む」ことを重視しているからだ。そのため、「産婦人科へのコンサルテーションと妊孕性温存は迅速に、乳がんの治療の準備と並行して行います」(図3)
卵巣組織凍結の技術をもつ医療機関はまだ全国で10数施設程度だが、関心のある方は日本がん・生殖医療学会のホームページを参照してみていただきたい。
ホルモン療法を中断して 妊娠にトライする試みも
このように、妊孕性温存は今日、がん治療において「当然検討すべきこと」になりつつある。今後の課題と可能性については、
「当院で試みが始まって5年。乳がん治療前に妊孕性温存治療を行い、その後に妊娠した方は当院ではまだいらっしゃいませんが、そろそろホルモン療法を終了するころ、という患者さんがいらっしゃいます。患者さんの妊娠希望と、乳がん再発に関しての安全性を両立させつつ、妊娠に向けての治療の再開を検討する必要があります。
トピックスとしては、術後ホルモン療法を18~30カ月で中断し、2年間の限定つきで妊娠にトライする『ポジティブ・トライアル』という臨床試験が欧米で始まっています。妊娠したら出産後、妊娠しなかった場合は2年後、ホルモン療法を再開することになります。日本でもこの臨床試験がもうすぐ始まると思います」
コンサルテーションをきっかけに、患者さんは自分の人生と子どもについてじっくり考えることになる、と土屋さんは言う。
「がんの治療によりどのような妊孕性低下のリスクがあり、それに対してどういった妊孕性温存療法があるのかを、乳がん主治医と産婦人科医双方から説明を受け、納得のいくまで話し合う機会を設けることは強くお勧めしますが、その上でどうするかは患者さんご自身が判断されることです。
子どもをもつことがすべてではないと割り切る方もいらっしゃいます。妊娠・出産は女性の人生において重要な意味合いを持ちますが、価値観は人それぞれだと思いますし、どの方も悩みに悩んで結論を出されます。そういった患者さんの思いを常に考え、私ども乳腺科医は乳がん治療にあたっていきたいと思っています」
大切なことを諦めないという選択 乳がん市民セミナー(2015年8月)・患者さんとの対話
山内英子 聖路加国際病院ブレストセンター長・乳腺外科部長

山内英子医師 × 吉岡一恵さん
吉岡一恵さんが乳がんを告知されたのは結婚直後。再発は怖い、でも子どもが欲しい。悩み抜き、究極の選択を迫られた彼女に訪れた出会いとは――。
山内 乳がんタイプが「ホルモン陽性」かつ「HER2陰性」で、ホルモン療法に化学療法を加えるべきかどうか悩む場合に「オンコタイプDX」が有効です。この検査法が日本で用いられるようになって間もない2011年(保険適用外)、悩んだ末に「オンコタイプDX」を受け、現在も治療中の吉岡一恵さんに、今日は来ていただいています。
吉岡 2011年8月に検診で乳がんがわかりました。10月に手術、「ホルモン陽性・HER2陰性」だったので、12月からホルモン治療を始めました。そのとき、執刀医からは、念のために化学療法も受けるよう勧められましたが、その選択は自分自身だと言われました。実は、その年の2月に結婚したばかりで、当時34歳。年齢的にも早く子どもを授かりたいと思っていた矢先の乳がん発覚だったのです。
ホルモン療法中の5年間は妊娠できないのに、その上化学療法も受けたら、もう妊娠は望めなくなるかもしれない。再発は怖いけれど、子どもは欲しい……堂々巡りを繰り返し、悩みました。ちょうどそのとき、山内先生のセカンドオピニオンを受けたのです。私の状況を知った先生が勧めてくださったのが「オンコタイプDX」でした。藁にも縋る思いで検査を受け、結果は「低リスク」で「化学療法の必要なし」。一筋の光を見た思いでした。今は、山内先生のところでホルモン療法を続けています。
山内 乳がんは、女性が結婚、出産を考える時期に重なることも多い病です。その後の生活を、そして人生を一転させてしまう。吉岡さんは結婚直後の乳がん診断に落ち込み、「主人に申し訳ない」と悩んでおられました。抗がん薬を投与すると、妊孕性(妊娠の可能性)に大きく影響することは否めません。人によっては生理が戻ることもありますが、難しいのが現実です。
何度も申し上げますが、治療法を選択する上で重要なのは、自分が何を大切にしたいか、ということです。それと医学的データをすり合わせて、納得して治療法を選ぶべきであり、ギリギリまでご自身の望みを諦めて欲しくないのです。悩む吉岡さんに何かもう1つ、判断材料になるものを提供したいと思い、当時は日本ではまだ珍しかった「オンコタイプDX」を勧めました。検査結果を受けて、現在はホルモン療法中ですが、今はどのような思いですか?
吉岡 「なぜ自分が?」という思いがないと言ったら嘘になります。35歳以下の若年性乳がんということにも不安はあります。けれども、通院していて、明るく治療されている乳がん患者さんがたくさんいることを知り、私も徐々に、前向きに治療に取り組むことができるようになりました。がんになったことはとてもつらいことですが、今後の私の人生にプラスになったことも少なからずあるように、今は思えています。
山内 こうして大勢の前で話すことは、とても勇気がいったと思います。ありがとうございました。これからも一緒に頑張っていきましょう。
同じカテゴリーの最新記事
- 高濃度乳房の多い日本人女性には マンモグラフィとエコーの「公正」な乳がん検診を!
- がん情報を理解できるパートナーを見つけて最良の治療選択を! がん・薬剤情報を得るためのリテラシー
- 〝切らない乳がん治療〟がついに現実! 早期乳がんのラジオ波焼灼療法が来春、保険適用へ
- 新規薬剤の登場でこれまでのサブタイプ別治療が劇的変化! 乳がん薬物療法の最新基礎知識
- 心臓を避ける照射DIBH、体表を光でスキャンし正確に照射SGRT 乳がんの放射線治療の最新技術!
- 術前、術後治療も転移・再発治療も新薬の登場で激変中! 新薬が起こす乳がん治療のパラダイムシフト
- 主な改訂ポイントを押さえておこう! 「乳癌診療ガイドライン」4年ぶりの改訂
- ステージⅣ乳がん原発巣を手術したほうがいい人としないほうがいい人 日本の臨床試験「JCOG1017試験」に世界が注目!
- 乳がん手術の最新情報 乳房温存手術、乳房再建手術から予防的切除手術まで
- もっとガイドラインを上手に使いこなそう! 『患者さんのための乳がん診療ガイドライン』はより患者目線に



