乳がん市民セミナー「自分にあった治療選択を」
乳がん治療はここまで来た!2つの遺伝子検査が未来を拓く

ここ10数年で格段の進歩を遂げたがん医療。がんのタイプは細分化され、治療法も確立されつつある。乳がんと診断されたら、まずは落ち着いて、自分の体に起きていることを知る勇気を持とう。知は力。自らの乳がんタイプを知り、最適な治療法を選択することが大切な一歩になる。
昨年(2015年)8月、東京・秋葉原で、乳がん市民セミナー「自分にあった治療選択を!」(共催:エビデンス社/ジェノミック・ヘルス・ジャパン合同会社)が開催された。講演1「乳がんと診断されたら」、講演2「乳がんの遺伝子検査を知って、自分にあった治療を受けましょう」に続き、各講演に対する質疑応答およびパネルディスカッションが開かれ、活発な応答が行われた。
講演1「乳がんと診断されたら」
浸潤がんには全身治療を まず知って欲しい、乳がん治療の基礎知識
中山可南子さん 聖路加国際病院乳腺外科クリニカルフェロー
確定診断までの道のり

乳房は、乳汁を分泌する器官です。小葉で作られた乳汁が、乳管を通って乳頭から分泌されますが、乳がんは乳管の内側から発生します。
乳管内に留まっているものを非浸潤がん、乳管を包んでいる膜を突き破って外に出ているものを浸潤がんと分類します。
非浸潤がんは乳管内にがん細胞がとどまっているため、乳房の治療、つまり局所治療となりますが、浸潤がんの場合、乳管の壁を破った乳がんが、血管やリンパ管に入り込んで全身に運ばれる可能性があるため、局所治療に加えて全身治療が必要になる場合が多いです。
健康診断で乳房に異常を指摘されたり、しこりが触れたなどの自覚症状で来院された際、まず行うのが超音波(エコー)検査とマンモグラフィ(乳房X線撮影)という2つの画像診断です。その上でやはり乳がんが疑われる場合、穿刺吸引細胞診で良性か悪性かを判断します。
その後、針生検やマンモトーム生検といった組織診によって確定診断となります。組織診は、がんの確定診断だけでなく、がんのタイプまで調べることができます。
確定診断前の画像診断としては、超音波検査とマンモグラフィの2つが基本ですが、確定診断後に、手術でどこまでどう切るか(切除範囲と切除法)、何を注意すべきかなど、細かい手術方針を決めるため、詳しい情報を集める目的でMRIを行います。また、CTや骨シンチグラフィはほかの臓器への遠隔転移を調べるために行います。
乳がんの5つの治療法
乳がんの治療法は、❶手術、❷ホルモン療法(内分泌療法)、❸化学療法(抗がん薬投与)、❹分子標的薬、❺放射線治療-の5つ。手術と放射線治療は局所治療で、ホルモン療法、化学療法、分子標的薬は全身治療です。
非浸潤がんであれば転移の可能性はほぼないため、局所治療のみで全身治療の必要はありません。しかし、浸潤がんとなると、早期でも、目に見えない転移があり得ることを前提に、局所治療に加え、全身治療を行っていくことになります。
各治療法をもう少し詳しく説明すると、
❶手術(図1)
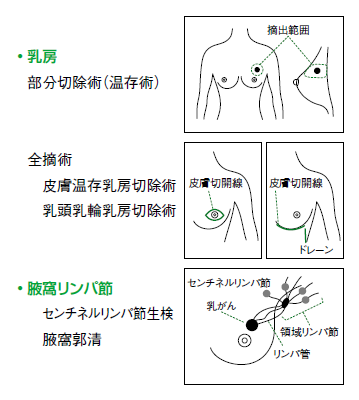
患部を摘出する手術は、基本的にすべての乳がんに行います。MRIや超音波画像でがんの大きさや広がりを正確に把握し、乳房温存術(部分切除)か乳房切除術(全摘術)かを判断します。
手術時に、同時にセンチネルリンパ節生検を行います。これは、リンパ節への転移の有無を調べる検査です。以前は、乳がん手術といえば、がんとその周辺を切除し、腋の下(腋窩)のリンパ節も切除していました(腋窩リンパ節郭清)。
しかし、リンパ節を切除すると、リンパ浮腫を起こし、術後のQOL(生活の質)を大きく低下させます。センチネルリンパ節生検をすることで、リンパ節郭清をしなくてもいい場合とリンパ節郭清が必要な場合とに分けることができます。
センチネルリンパ節は乳がんが腋の下に転移する時に、最初に転移するリンパ節です。手術中に検査を行い、センチネルリンパ節に転移がなければ、がんはリンパ節に届いていないことになるので、リンパ節郭清の必要はありません。
❷ホルモン療法(図2)
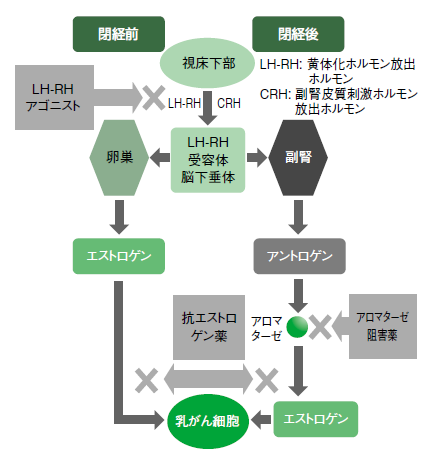
針生検や手術で摘出した病変の組織検査で「ホルモン受容体陽性」、つまりエストロゲンなどホルモンを餌として大きくなるタイプのがん、と診断された際に選択される全身治療法がホルモン療法です。日本人患者の多くは「ホルモン受容体陽性」、中でも「ホルモン陽性・HER2陰性」タイプが約70%を占めています。
女性は閉経前と閉経後でエストロゲンを産生する場所が異なるため、使用する薬も違ってきます。閉経前は卵巣で作られるため、エストロゲンが卵巣から分泌されないようにする「LH-RHアゴニスト〈作動薬〉」や、ホルモンが乳がん細胞に作用するのを阻害する抗エストロゲン薬(タモキシフェン)が使われます。閉経後は卵巣ではなく脂肪細胞で女性ホルモンが作られるため、それを阻害する「アロマターゼ阻害薬」を用います。
❸化学療法(抗がん薬治療)
基本的にはタキサン系とアンスラサイクリン系を組み合わせる多剤併用で、術前に行う術前化学療法(ネオアジュバント療法)と術後に行う術後化学療法(アジュバント療法)があります。
腫瘍を小さくしてなるべく少なく切除すること、が術前化学療法の最大の利点です。これに対し、手術で摘出した腫瘍を正しく評価し、がん組織全体を把握してから抗がん薬を投与するのが術後化学療法です。術前化学療法と術後化学療法、どちらを選択しても、予後は変わらないとされています。
❹分子標的薬
がん細胞に分子レベルで結合したり、細胞内のシグナル伝達経路を阻害して、増殖や転移を食い止めるというメカニズムを持つのが分子標的薬。その1つとして、がん細胞表面に過剰発現するHER2タンパクに特異的に作用するのがHER2阻害薬です。針生検や術後の組織診で「HER2陽性」と判定されたときの全身治療法です。
❺放射線治療
手術と組み合わせて行います。部分切除の場合、悪い部位だけを切除して乳腺を残すので、後の局所再発率を低下させるため、必ず放射線治療を行います。全摘術でも、腋窩リンパ節に複数転移が見られる場合や、腫瘤が大きい場合、大胸筋や皮膚に腫瘍が浸潤している場合などは、放射線治療を行うことがあります。
照射期間は、月曜日から金曜日までの5日間を5週間連続で行うのが基本です。
――以上が乳がんの5つの治療法です。
乳がんのタイプや進行度、体力や合併症などすべてを考え合わせ、1人ひとりに最適な治療法を選択し、組み合わせて治療を進めていくことになります。
女性だからこそ悩むこと-乳房再建と妊娠について
乳がんは女性にとって大切な場所にメスを入れるデリケートな病。乳房を失う喪失感は、他のがんとは違う悲しみを伴います。しかし今は、失った乳房の再建術も格段に進歩し、手術法も2種類から選べるようになりました(図3)。
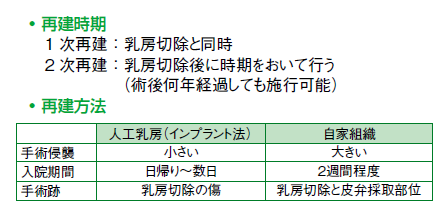
1つは、インプラント(シリコン)を入れる人工乳房再建。これは体に新たな傷をつけずに済むので、体への負担は少なく、入院期間も日帰り、もしくは数日で済みます。
もう1つは、自身の背中やお腹の肉を胸に移植する自家組織乳房再建。こちらは自分の体の一部分を切り取って持ってくるので傷が増えること、それに伴い血管を繋ぎ合わせるなど手術が大掛かりになることから、体への負担が増え、2週間ほど入院しなければなりません。しかし、自分の一部分だからこその、柔らかく温かみのある乳房ができるとも言えます。
再建時期は、乳房切除術と同時に行うことも(1次再建)、乳房切除後、時間を置いて行うこともできます(2次再建)。切除後何年経過していても再建手術は可能です。ただし、再建術も、合併症があり、そのことを十分理解した上で選択していただきたいと思います。
最後に、妊娠を希望する時期に乳がんと診断されたらどうするか、について触れます。
乳がんタイプが「ホルモン陽性・HER2陰性」、かつ再発リスクが低く化学療法が必要ない場合は、5年間のホルモン療法後に妊娠を考えるということになります。
また、化学療法を行う場合、抗がん薬投与は卵巣機能障害を来たすことも多く、投与後の卵巣機能回復の期間も考えると、年齢によっては妊娠が難しくなることもあります。
妊娠を望む場合には、乳がん治療開始前に、卵子凍結や受精卵凍結を行うことも1つの選択肢となります。諦めるのではなく、望みを繋ぐ。ただし、あくまでも乳がん治療が優先であることを忘れないでいただきたいと考えています。
講演2「乳がんの遺伝子検査を知って、自分にあった治療を受けましょう」
2つの遺伝子検査の意義 1人ひとりが最適な乳がん治療を受けるために
山内英子さん 聖路加国際病院ブレストセンター長・乳腺外科部長
生まれながらの自分

乳がん領域でいう遺伝子検査は2種類あります。1つは生殖細胞系列変異(先天的変異)を調べる検査、もう1つは体細胞変異(後天的変異)を調べる検査です。
まず、生殖細胞系列変異を調べる遺伝子検査、つまり「生まれながらの自分」を知ってどうするかを考えます。
ヒトは、生命が誕生するときに父親から半分、母親から半分、遺伝の設計図を受け継ぎます。その設計図にミスがあるのが先天的変異です。女優アンジェリーナ・ジョリーさんの予防的乳房切除が話題になったのが「遺伝性乳がん・卵巣がん症候群(HBOC)」で、乳がんの代表的な先天的変異です。
遺伝子はヒトの体の設計図で、様々な情報が組み込まれています。人類はほとんど同じ設計図を持ちますが、1人ひとりに少しずつ違いがあるのが特徴です。
ここで問題になるのは、BRCA1とBRCA2という遺伝子。どちらも全員が持っていて、BRCA1は17番目の染色体、BRCA2は13番目の染色体という位置にあります。ところが、その部分の設計図が少し異なっている方たちがいるのです。それが「BRCA陽性」、つまり「遺伝性乳がん・卵巣がん症候群」です。
「がん家系」とはどういうことか
臨床的には、乳がん・卵巣がん両方を発症、乳がんを複数回発症、若年でのトリプルネガティブ乳がん(TNBC)、家族親戚に乳がん・卵巣がんの患者さんが複数-といった場合、BRCA陽性の確率が高いと言われています。
この遺伝子の場合、父親から50%、母親から50%の遺伝子を受け継ぐため、変異した遺伝子も50%の確率で子どもに伝わります。男女の性差もありません。子どもが3人いたら、1人ひとりが50%の確率で引き継いでいるのです。
昔からよく「うちはがん家系だから」などと言われますが、今、医学の進歩で、この「がん家系」なるものの原因遺伝子が見つかってきました。その1つが「遺伝性乳がん・卵巣がん症候群」というわけです。「がん家系」には様々な種類があります。例えば、大腸がんや子宮内膜がんが多いリンチ症候群、白血病や子どもの骨肉腫に関係するリ・フラウメニ症候群など、すでにわかっているものもありますが、まだ解明されていないものも多数あり、乳がんにも未解明の遺伝子変異が存在します。ですから、家族歴がある場合、たとえBRCA陰性でも、何かしら遺伝的要因を持つ可能性がある、と心に留めていただきたいと思います(図1)。
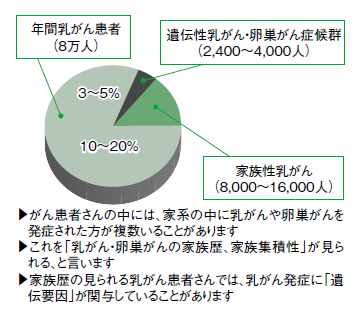
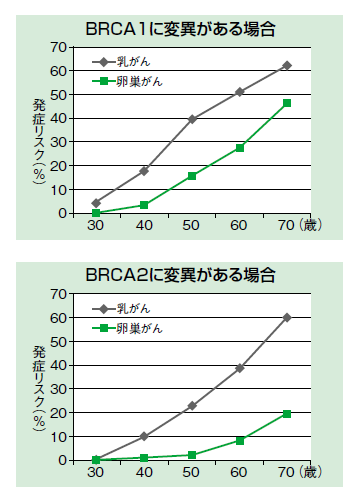
乳がんになる可能性でいうと、一般女性7% に対し、家族歴のある人10~27%、遺伝性乳がん・卵巣がん症候群41~90%という高い確率になります。卵巣がんも、一般女性1.1%、家族歴のある人3~11%、遺伝性乳がん・卵巣がん症候群8~62%と同様です。しかも、年齢とともにその可能性はどちらも上がります(図2)。
「遺伝性乳がん・卵巣がん症候群」の方は若い年齢からの検診を
では、BRCA陽性の場合、どのような対策をとるべきか。まずは検診です。25歳からはMRIによる検診、30歳以降はMRIとマンモグラフィを組み合わせた検診をしっかり行っていきます。少なくとも年に1回、できれば半年に1回が望ましいと思います。
ただし、それは乳がんになる可能性が極めて高い「遺伝性乳がん・卵巣がん症候群」の話です。一般女性がこんなに頻繁に検診を受けることは決して勧めません。検診にもデメリットがあります。マンモグラフィは放射線被爆を伴いますし、ときに治療しなくてもよいものまで過剰に見つけてしまい、結果、不必要に気に病んでしまうことも起こり得るのです。
それを加味した上で、「遺伝性乳がん・卵巣がん症候群」の方こそ、若い年齢からの検診が必要なのだと重ねて申し上げます。場合によっては、アンジェリーナさんのように予防的乳房切除術という選択肢もありますが、乳房は画像検査で見張ることができるので、検診の意義が大きいと考えます。
予防的卵巣切除術という選択肢
それに対し、卵巣はお腹の中に浮かんでいる臓器。乳がんと違って、がんを見つけるのが非常に難しく、卵巣が少し腫れていると気づいたときには、すでにお腹の中にがんが散らばっていることもあります。ですから、卵巣こそ予防的に切除することをガイドラインで推奨しています。出産が完了した35歳から40歳、もしくは家系内での卵巣がん発症年齢を考慮した時期での切除が望ましいとされています。ちなみに、「遺伝性乳がん・卵巣がん症候群」で予防的切除術を受けた方と受けてない方では、乳がんも卵巣がんも発症率が大きく違ってくることはすでに確認されています。
今、医療はまさに日進月歩。これまでのように、病気になって火が上がったところを消しに行くのでなく、火が上がる前に手段を講じて火の手を上げない、というように変わってきているのです。
次世代に引き継がれない遺伝子変異
次に、体細胞変異(後天的変異)を調べる遺伝子検査について説明します。
体細胞変異は、細胞分裂時のDNAの偶然のミスによって引き起こされますが、その原因は放射線や毒物といった環境要因があげられます。生殖細胞系列変異と異なり、次の世代には引き継がれない遺伝子変異です。これを詳しく調べることで、がん細胞の悪性度や、どの治療が向いているか(治療に対する反応性)を評価したり予測したりすることができるのです。
私たち1人ひとり顔つきが違うように、がん細胞にも様々な表情があります。つい10年ほど前までは、がん細胞を顕微鏡で見て、その顔つきだけで判断し、治療法を決めてきました。ところが、優しそうに見えて意地悪だったり、いつも怖い顔をしているのに実は優しい人がいるように、がん細胞にも、顔つきはおとなしいのに実は暴れん坊だった(高リスク)、暴れん坊に見えて実はおとなしかった(低リスク)、ということがあるのです。
そこで登場したのが、がん細胞の遺伝子解析「オンコタイプDX」です。遺伝子の発現の仕方、パターンから、がん細胞の性質を解明することにより、今やがん細胞の顔つきだけではなく、性格まで探ることができる時代になったのです。
必要ない化学療法を避けるために
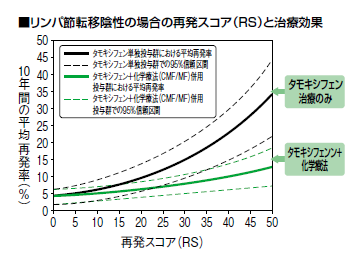
オンコタイプDXは、アメリカで開発された遺伝子検査で、乳がんの再発に関する21の遺伝子を調べ、再発の可能性と術後化学療法の治療効果を明確な数値(スコア)で評価します。検査対象は、「ホルモン陽性・HER2陰性」の方で、ホルモン療法に抗がん薬投与を加えるべきかどうか迷う場合に限られます。
浸潤がんには、局所治療に加えて、目に見えない転移の可能性を考えての全身治療を行いますが、その際、「ホルモン陽性・HER2陰性」ならば、まずはホルモン療法が第1選択肢となり、そこに化学療法をプラスするかどうかが問題になります。そのとき判断の要となるのが、がん細胞の悪性度、つまり性格(再発リスクの度合い)であり、それを正確に評価できるのが「オンコタイプDX」なのです。
検査に用いるのは基本的に手術検体です。検査結果は、再発リスクを0から100のスコアで示し、低リスク(18未満)、中間リスク(18以上31未満)、高リスク(31以上)と分類。高リスクの場合、抗がん薬投与を追加することで、再発率が大きく抑えられることがわかっています。逆に、低リスクの場合には、ホルモン療法単独による10年間の未再発率は90%を超え、たとえそこに抗がん薬投与を追加しても再発率は変わりません。つまり、化学療法は必要ないと評価できるのです(図3)。
ちなみに、オンコタイプDXを受けた日本人の追跡調査(124人)で、「がん細胞の顔つきは悪いのに、実はおとなしい性格だった」が32%、「顔つきはいいのに実は暴れん坊だった」が5.6%(世界平均では27%と4.3%)という結果が出ています。この調査結果から、必要のない化学療法を回避できた人がかなりの割合で存在していることがわかります。
再発を回避するために「念のために化学療法も」という選択肢もあるでしょう。しかし、化学療法は強い副作用を伴い、その後のQOL(生活の質)も大きく低下することを考えると、必要ないなら避けたほうがよいのです。逆に、再発リスクが高い場合、何を置いてもリスクを低下させるために化学療法を受けなければなりません。その選択を誤らないことが何より重要です。オンコタイプDXがその道標になることは間違いありません。
知識こそ力
実は今、医療現場を介さない形での遺伝子検査が一種のブームになっています。
インターネットで検査キットを手に入れ、自分の唾液を採取して返送。すると、遺伝子解析され、ネット上で解析結果が閲覧できるようです。医療現場で医師が説明することなく、こうしたことが行われる時代になったわけですが、「将来、乳がんになる確率が3倍と言われたのですが、どうしたらいいですか?」と病院に来られても医師は困ります。データの根拠も、何に対して3倍なのかもわからない検査結果に、医療的処置はできません。
検査に重要なのは信頼性です。検査法が確立され、精度が管理されていること、陽性の的中率という意味での感度、そして検査結果を受けて臨床的に何ができるかが明確であること。これらすべてをクリアしたものが、信頼性ある検査なのです。
情報に溢れ返った現代、何が大切かを見極めるためにも、患者さんご自身に正しい知識を持ってもらいたいと思います。さらに、ご自身がどういう状況にあって、何を大切にして治療を進めたいのかをよくお考えになって治療法を選んでいただきたいのです。
そのためには、まず選択肢を知ってください。知識は力です。その中から、本当に自分に合った治療法を、医師と相談しながら、納得して選ぶようにしていただきたいと願っています。
パネルディスカッション~質疑応答~
知識を力にして、乳がん治療に取り組もう!
山内英子さん 聖路加国際病院ブレストセンター長・乳腺外科部長
中山可南子さん 聖路加国際病院乳腺外科クリニカルフェロー
立花夏子さん 聖路加国際病院がん化学療法看護認定看護師


講演後、会場からは、治療法や副作用、さらには遺伝性の悩みや遺伝子検査の精度まで。多くの質問が寄せられた。ここにその一部を抜粋して採録する。
Q1 検診で「石灰化がみえる」と言われました。これは、がん化するのですか?
中山 マンモグラフィで映る石灰化はほとんど良性です。乳腺は分泌する臓器ですから、分泌物が石灰化して残ることがよくあり、これは良性で心配ありません。ただ中には、がんの中身が壊死して石灰化する場合が稀にあります。つまり、石灰化ががんになるのではなく、なぜ石灰化ができたのかがポイントとなります。いずれにせよ、石灰化ががん化することはありません。
Q2 手術時に、センチネルリンパ節転移なしだったにもかかわらず、8カ月後、肝臓と骨に転移しました。なぜでしょうか?
中山 浸潤がんは、がん細胞が乳管や小葉の壁を突き破って外に出ていくわけですが、その際、リンパ管に入って転移する場合と、血管に入って転移する場合があり、肺や肝臓や骨は血管を介して転移するタイプです。転移の仕方が異なるのです。
Q3 乳房再建術を受けたいと思っているのですが、胸に入れるシリコンは何年もつのでしょうか?
中山 シリコンに寿命はなく、何年に1回交換するということもありません。ただ、人工物なので不具合で壊れることが稀にあります。10年間は経過観察を行い、2年に1回MRIか超音波画像でインプラントの状態を確認しましょう。
Q4 48歳。現在、ホルモン療法中。治療を始めてから太ってしまい、なかなか体重が落ちません。
立花 ホルモン療法は、女性ホルモンを抑えるので太りやすくなります。でも、痩せることを目的にはしないでください。閉経後のホルモン療法に使われるのはアロマターゼ阻害薬で、その副作用が骨粗鬆症です。骨を支えるのは筋肉なので、骨粗鬆症で骨折しないために、筋肉を鍛えることを考えてください。
ウォーキングやストレッチといった有酸素運動に、少しだけ筋肉に負荷をかける運動を加えて。そして骨を強く保つためにも、極端なダイエットはせず、タンパク質をしっかりとってバランスよい食事を心掛けて欲しいのです。間食もあまり制限すると、ストレスになって免疫力を低下させてしまいます。楽しく食べて、筋肉を鍛える運動を少しずつでいいので続けましょう。
Q5 「遺伝性乳がん・卵巣がん症候群」についての遺伝子検査はどこで受けられますか?
山内 「遺伝性乳がん・卵巣がん症候群」の方々が結成されている団体があって、「HBOCコンソーシアム」といいます。そこのサイトには、日本全国どこで遺伝カウンセリングを受けることができて、どこでBRCA遺伝子検査ができるか、というリストが掲載されています。
Q6 2つの遺伝子検査の費用と結果の待ち時間を教えてください。
中山 「遺伝性乳がん・卵巣がん症候群」を調べるBRCA遺伝子検査は20万~30万円、3週間ほどかかります。ただし、結果が陽性だった場合、さらにその方の子どもや姉妹を調べるときは、4万円ほど費用を要します。最初は遺伝子すべてを見て、どこに不具合があるかを調べますが、結果を受けての遺伝子検査は、その部分のみを見るので検査費用が変わってくるのです。
オンコタイプDXは、手術で採取した病変を米国の検査会社に送る必要もあり、検査費用は約40万円、結果が出るまでには3~4週間要します。両方とも自費診療(保険適用外)です。
Q7 術前化学療法→手術→ホルモン療法を考える場合、針生検でのオンコタイプDXは有効ですか?
山内 オンコタイプDXは、基本的に手術で採取した病変を用いて、がん細胞の顔つきと性格を解析します。術前化学療法を検討する場合、針生検で採取した一部の検体で行うことになり、それも可能というデータはあります。
しかし、そもそもこの検査は「ホルモン陽性・HER2陰性」で、抗がん薬投与が必要かどうか悩む場合に適用されるものです。針生検で採取した部位がたまたま「ホルモン陽性」でも、病変全体で見ると大部分が陰性で「ホルモン陰性」と判断されることもごく稀にありますので、術前化学療法を検討するためには、あまり用いられないのが現状です。
Q8 トリプルネガティブです。「遺伝性乳がん・卵巣がん症候群」の可能性が高いですか?
山内 「ホルモン(エストロゲン、プロゲステロン)受容体陰性・HER2 受容体陰性」をトリプルネガティブといい、ホルモン療法、分子標的薬ともに治療効果が期待できないため、治療法は化学療法のみになるタイプです。「遺伝性乳がん・卵巣がん症候群」との関係でいうと、BRCA1が陽性の場合、トリプルネガティブであることは多いのですが、トリプルネガティブ方が、BRCA1陽性というわけではありません。
ただ、トリプルネガティブは家族歴を慎重に見ていく必要があるとは思います。家族歴はないと思っていても、女性が少ない家系だったり、がんのことを話題にしなくて知らないだけ、ということも少なくないのです。ですので、遺伝カウンセリングを受けてのBRCA検査をお勧めする傾向があるのは事実です。
Q9 BRCA陽性の場合、変異があるとしたら、その程度によって将来的な発症率が変わるのでしょうか?
山内 BRCAは1994年に初めて見つかった遺伝子で、今は、世界中でこれに関わる細かいデータが蓄積されている途中段階です。変異を起こしている部分のちょっとした違いで、発症率が変わるのか、臨床的違いが出てくるのか、または人種によってどう違ってくるかなど、あらゆる方向からのデータを世界中で懸命に集めています。
現時点では、BRCA1と2での違いは明らかですが、それ以上のこと、変異の程度やちょっとした違いの差が実際どういう形になって現れるのかは、今後の課題となっています。近い将来、わかってくると思います。
Q10 40歳で炎症性乳がんと診断されました。手術→化学療法を経て、再発。高校1年生の娘への遺伝が心配です。
山内 炎症性乳がんは、しこりが触れなかったり、胸全体が腫れて赤くなったりするので、わかりにくいタイプでもありますが、炎症性乳がんということでお嬢さんを心配する気持ち、よくわかります。まず、遺伝カウンセリングという形で来院して、家族歴などすべてを考え合わせて評価すべきだと思います。
BRCA陽性であれば、お嬢さんへの遺伝の確率は50%になります。BRCA陰性であれば、お嬢さんも陰性ですが、BRCA以外にも乳がんに関する遺伝子変異が存在することもわかっているので、リスクがないとは言い切れません。やはり、家族に乳がんの方がいると、その家系は通常より乳がんリスクが少し高い、と考えたほうがよいと思います。
しかし、たとえBRCA陽性でも、発症年齢は25歳以降です。お嬢さんが高校1年生で15歳なら、まだ10年あります。今、医療の進歩は凄まじく、日進月歩。お嬢さんが25歳になる頃には、乳がんがこの世からなくなっているんじゃないか、そんな希望さえ私は持っています。
少なくとも、今より格段にたくさんのことが解明され、細かな治療法も確立されているでしょう。状況は確実に変わっていますから、今はそれほど心配しなくていいと思います。
同じカテゴリーの最新記事
- 高濃度乳房の多い日本人女性には マンモグラフィとエコーの「公正」な乳がん検診を!
- がん情報を理解できるパートナーを見つけて最良の治療選択を! がん・薬剤情報を得るためのリテラシー
- 〝切らない乳がん治療〟がついに現実! 早期乳がんのラジオ波焼灼療法が来春、保険適用へ
- 新規薬剤の登場でこれまでのサブタイプ別治療が劇的変化! 乳がん薬物療法の最新基礎知識
- 心臓を避ける照射DIBH、体表を光でスキャンし正確に照射SGRT 乳がんの放射線治療の最新技術!
- 術前、術後治療も転移・再発治療も新薬の登場で激変中! 新薬が起こす乳がん治療のパラダイムシフト
- 主な改訂ポイントを押さえておこう! 「乳癌診療ガイドライン」4年ぶりの改訂
- ステージⅣ乳がん原発巣を手術したほうがいい人としないほうがいい人 日本の臨床試験「JCOG1017試験」に世界が注目!
- 乳がん手術の最新情報 乳房温存手術、乳房再建手術から予防的切除手術まで
- もっとガイドラインを上手に使いこなそう! 『患者さんのための乳がん診療ガイドライン』はより患者目線に



