内部照射の仕組みと効果 密封小線源治療で、がん細胞を体の内側からピンポイントで攻撃する

村上直也さん
小線源治療が、なぜ子宮頸がんで効果的なのか。前立腺がんで多く活用されるのか。それには確たる理由があった。体の内側からピンポイントで放射線を照射する小線源治療について考えてみた。
放射線治療の歴史は小線源治療から始まった
放射線治療をひと言でいうと、直接的あるいは間接的に遺伝子(DNA)に傷をつけるという放射線の性質を利用して、がん細胞を消滅させたり、小さくしたりする治療法である。体の外側から放射線を照射する外部照射と、内側から放射線を照射する内部照射があるが、一般的には、外部照射をイメージする人が多いだろう。
しかし、実は放射線治療の歴史を紐解くと、放射線を発生する物質(放射性同位元素)でできた小線源(しょうせんげん)を体内に入れる小線源治療、つまり内部照射から始まったことをご存知だろうか。
1898年にキュリー夫妻がラジウムを発見したのが放射線治療の始まり。3年後の1901年には、ラジウムを使った初の小線源治療が行われたという記録が残されている。とはいえ、当時は、医療者が小線源を手に持って直接病巣にあてがったという方法だったらしい。現在のように、コンピュータを駆使して3次元的に小線源の留置場所や線量をはじき出す精密な治療を行えるようになるには、100年ほど後のことになる。
20世紀初頭はラジウムが小線源として使われてきた。が、α線による皮膚障害や、崩壊物のラドンが気体であり内部被曝が問題となるラジウムは、患者のみならず医療者の被曝も大きいことから、1960年代には線源がセシウム137、コバルト60に取って代わり、1970年代には新たにイリジウム192が加わった。直径1㎜ほどの細く柔らかいイリジウム192の出現によって、小線源治療は、子宮がんや前立腺がんはもちろん、それまでは挿入が難しかった食道、気管支、胆管へのアプローチも可能になった。
さらに、線源を遠隔操作で自動的に病巣へ送りこむことのできる*RALS(ラルス)の登場で治療時間が大幅に短くなり、加えて、医療者の被曝がなくなった。
こうして、現在の密封小線源治療が確立されてきたわけだ。
外部照射と内部照射の違いとは
外部照射は、文字通り、放射線を体の外側から照射する治療法。がん組織そのものはもちろん、目には見えないけれどがん組織の周辺に散らばっているかもしれないがん細胞を叩くのには優れているが、腫瘍までの経路にも照射されるため、高線量の投与には向かない。
一方、内部照射の大半を占める小線源治療は、がん組織そのものを目がけて、体内に小線源を留置するため、腫瘍部分に放射線を凝縮して照射することができる。言い換えると、がん組織自体への治療効果は高いが、目に見えない周辺部まで拡大して照射してはいない。かつ、ピンポイントで作用するため、大きな病変には向いていない。
「外部照射の場合、皮膚を通って腫瘍部分に到達するまでの通り道が被曝しますが、内部照射は、腫瘍そのものに直接、線源を留置するので、周辺の被曝が少ないという利点があります」と国立がん研究センター中央病院放射線治療科医員の村上直也さんは説明する。
ちなみに子宮頸がんの場合、1回に照射する線量を見てみると、通常、外部照射は2Gy(グレイ)、内部照射は6Gyだそうだ。しかも、内部照射は決められた処方点(A点)を目がけて6Gyの線量を投与するが、線源のごく近傍、つまり病巣部においては線量が2倍以上になるという。外部照射に比べて、がん病巣そのものへの破壊力は格段に大きいといっていいだろう。
がん種や、病巣の場所、そして、放射線治療の目的によって、どちらの照射法が適しているかが決まるのだが、外部照射もしくは内部照射単独の場合もあれば、外部照射と内部照射の併用が選択されるケースも多い。
今回はとくに、内部照射の大半を占める小線源治療に焦点をあてて考えていきたい。
密封小線源治療の分類
小線源治療は、どこに線源を留置するかによって、腔内(くうない)照射と組織内照射の2つに分けられる。
腔内照射は、子宮、気管支、食道、胆道といった、臓器自体が管になっていて、その管に筒状のアプリケータを挿入し、小線源を病巣に接近した位置まで届けるという方法。
一方、組織内照射は、管ではない場所に、先端が針になっている筒状のアプリケータを刺して、その中に小線源を通すことで病巣近くまで持っていく、という方法だ。
つまり、腔内照射も組織内照射も、メカニズムとしては全く同じ。臓器自体の管にアプリケータを通すか、針を刺してアプリケータの通り道を確保するか、の違いだけだ。どちらのアプリケータも筒状になっていて、先端が閉じている。
小線源に何を使うかも、両治療法とも同じ。イリジウム192、コバルト60、セシウム137、金198などがあり、現在はイリジウム192を使うことが多いという。ちなみに、ヨウ素(ヨード)125は、日本では前立腺がんにのみ使われている。
また、小線源治療は、一定時間あたりの照射量で照射方法を分類することもできる。同量の放射線を照射するとき、一定時間に照射する放射線の量を線量率といい、時間あたりに照射する線量が多い(高線量率)と治療時間は短くなり、時間あたりに照射する線量が少ない(低線量率)と治療時間は長くかかることになる。総放射線量としてはどちらも変わらず、臨床的にも差はないとされているので、どちらの線量率を選ぶかは、医療者と患者の意向によるところもあるそうだ。
ただ、RALSが開発されて以降、高線量率照射の遠隔操作ができるようになり、医療者被曝がなくなったため、現在はRALSが活用できる部位であれば高線量率で行うことが多い。
「子宮頸がんの場合、低線量率照射だと、30Gyかけるのに48時間近くかかります。一方、高線量率だと、6Gyかけるのに20分ほどで、それを1週間に1~2回、合計4回程度行えばいいのです。何時間もずっと治療室で横になって放射線をかけなければならないことを思うと、1回20分を4回通うほうが患者さんの負担が少なく、医療者の被曝もないので、今は高線量率照射が主流になっています」と村上さんは説明する。
子宮頸がんは放射線が効きやすい?!
小線源治療が効果を発揮するがん種トップは、子宮頸がんといっていいだろう。子宮頸がんに続くのが、前立腺がん。それ以外では、乳がん、舌がん、食道がん、胆道がんなどで行われているが、子宮頸がんと前立腺がんが圧倒的に多く、乳がんが増えつつあり、食道がんや胆道がんなどでは減ってきているのが現状とのこと。
子宮頸がんの標準治療は、極早期(Ⅰ期)に円錐切除(えんすいせつじょ)で完了する場合以外、Ⅱb期までは手術と放射線治療が併記されている。実際、子宮頸がんには放射線治療が非常に有効で、手術で子宮全摘術を受けた場合と、予後(よご)の成績も変わらないそうだ。
「Ⅱb期まででも、これまでの治療成績を見る限り、子宮全摘をせずに放射線治療だけでいけるものがほとんどのように思います。ただし、腺癌に関しては放射線が効きづらいため、手術のほうがいい場合があります」と村上さんは指摘する。
放射線治療が子宮頸がんにこれほど有効なのは、なぜなのか。その理由について、村上さんは次のように言及する。
「ウイルス関連の腫瘍には、放射線が効きやすいのです。子宮頸がんは、ほとんどのものが*HPV(ヒトパピローマウイルス)が原因のウイルス感染症。性交渉によって男性から女性にうつるので、誤解を恐れずに言うならば、性感染症と言えるでしょう。中咽頭(ちゅういんとう)がんもHPV関連のものが多く、その場合は放射線治療がよく効きます」
子宮頸がんの根治的放射線治療では、外照射に加えRALSによる腔内照射が行われる。直径3~5㎜の細長い管状のアプリケータ(タンデム)を子宮内に挿入し、さらに腟部の左右に、先端が球状になっている2本の細長い器具(オボイド)を挿入して準備完了(図1)。
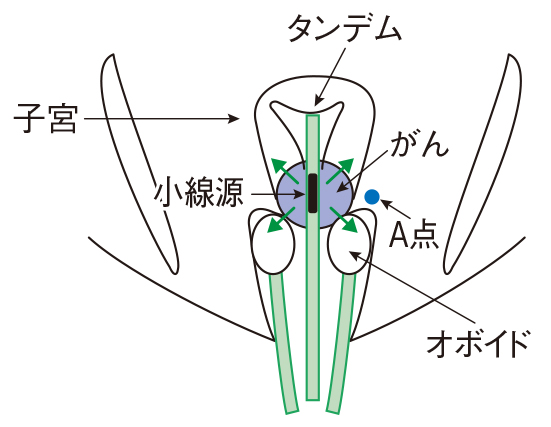
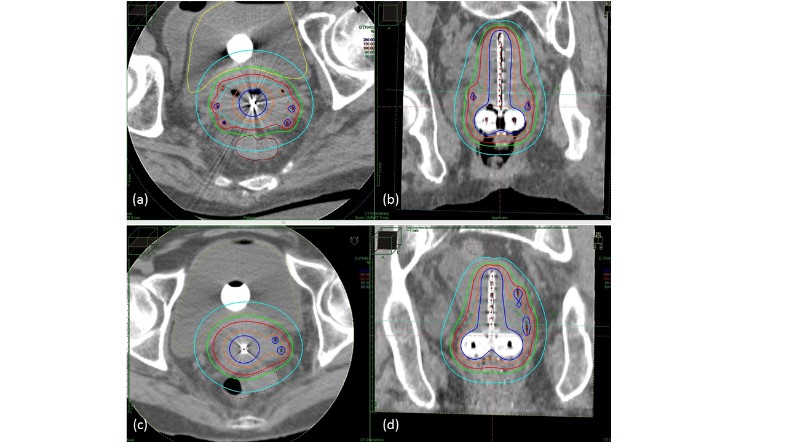
器具を挿入し終えた段階で、まずはCTで画像を撮影し、3次元的に緻密な治療計画を練る。標的とする病巣と、その周辺の放射線の影響を受けやすい正常臓器の位置をコンピュータで解析し、それらに照射される線量を立体的にシミュレーションしながら、どの位置に線量を留置するかなど細かく計画を立てる。その計画に従って、タンデムとオボイドを通してイリジウム192を体内に挿入、20分ほど腔内に留置して照射する(画像誘導小線源治療)。
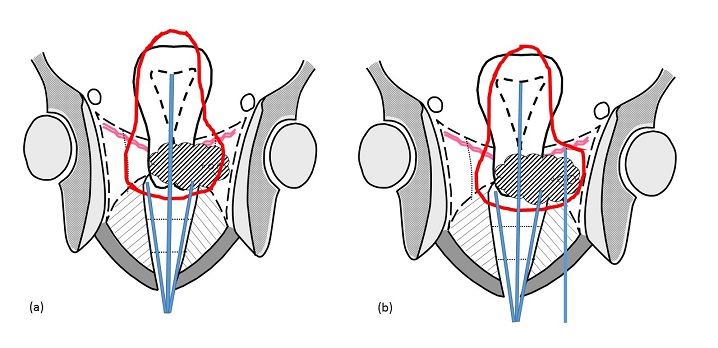
子宮は、臓器自体が管になっているので基本的には腔内照射になるが、がん組織が横方向に広がって腔内照射でカバーできる範囲を超えてはみ出していることがある。その場合、はみ出した部分に対し、直接針を刺して線源を留置する組織内照射を併用するそうだ(ハイブリッド照射)。つまり、腔内照射と組織内照射を併用することで、がん組織すべてに、ピンポイントで高エネルギーの放射線照射を実現するわけである(写真2)(図3)。
同じカテゴリーの最新記事
- 高濃度乳房の多い日本人女性には マンモグラフィとエコーの「公正」な乳がん検診を!
- がん情報を理解できるパートナーを見つけて最良の治療選択を! がん・薬剤情報を得るためのリテラシー
- 〝切らない乳がん治療〟がついに現実! 早期乳がんのラジオ波焼灼療法が来春、保険適用へ
- 新規薬剤の登場でこれまでのサブタイプ別治療が劇的変化! 乳がん薬物療法の最新基礎知識
- 心臓を避ける照射DIBH、体表を光でスキャンし正確に照射SGRT 乳がんの放射線治療の最新技術!
- 術前、術後治療も転移・再発治療も新薬の登場で激変中! 新薬が起こす乳がん治療のパラダイムシフト
- 主な改訂ポイントを押さえておこう! 「乳癌診療ガイドライン」4年ぶりの改訂
- ステージⅣ乳がん原発巣を手術したほうがいい人としないほうがいい人 日本の臨床試験「JCOG1017試験」に世界が注目!
- 乳がん手術の最新情報 乳房温存手術、乳房再建手術から予防的切除手術まで
- もっとガイドラインを上手に使いこなそう! 『患者さんのための乳がん診療ガイドライン』はより患者目線に



