個別化治療が進むなか、大きな役割を果たす病理診断
乳がんの顔つき、大きさを見極め、今後の治療方針を決める病理診断

「病理の専門医がいる病院なら一定の治療の質が望めます」と話す
増田しのぶさん 病理診断の結果により、その後の治療方針も決まるため、がんの治療において病理診断の役割はきわめて大きいといえます。病理診断を通じて、自分の乳がんの状態やタイプを知ることは、良い治療を受ける上でも大切なポイントとなります。
細胞の顔つきで良悪を判断するのが難しい乳がん
現在、乳がんは女性が最も多くかかるがんで、その罹患率は年々増え続けています。
乳がんが他臓器のがんと大きく違うところは、女性ホルモンががんの増殖に影響していると考えられている点です。それともう1つ、細胞の顔つきで良悪を判断するのが非常に難しいという特徴があげられます。日本大学医学部病態病理学系腫瘍病理学分野教授の増田しのぶさんは乳がんの特徴についてこう説明します。
「普通、がんというのは細胞の顔つきも悪く見えるものが多いのですが、乳がんの場合は細胞が規則正しい配列をしていたり、一見おとなしそうに見えるものも多く混在しています」
確定診断、治療方針決定に大きな役割を果たす病理診断
[図2 病理診断の流れ]
乳がん診断の大まかな流れは、まず、超音波検査、マンモグラフィ検査、CT(*)検査、MRI(*)検査などの身体に対して負担の無い画像検査を行います。
画像検査でがんが疑われた場合は、患者さんの体から採取した病変を調べる「病理診断」へと進みます。
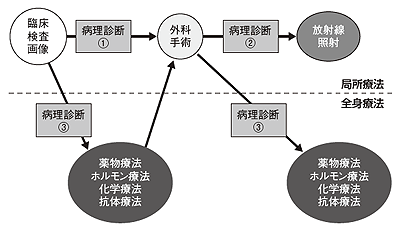
「病理診断」とは、患者さんが適切な治療を受けるため、細胞や組織の一部を採取して病変の有無を調べる診断方法で、乳がんの確定診断だけでなく、この病理診断をもとに、その後の治療方針を決定するという大きな役割も果たしています(図1)。
一般的に病理診断は、①細胞診②組織診(生検検体・外科手術検体)③病理解剖の3つの種類があり、がんの確定には細胞診、組織診の2つの診断が重要となります。
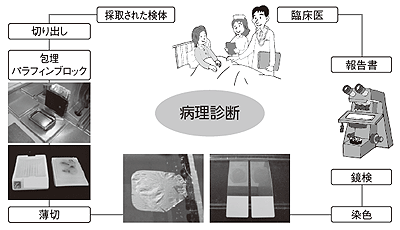
細胞診とは、病変部の細胞を採取して調べる診断方法です。細胞診の方法には、病変部分に細い針を刺し、細胞を吸い取る「穿刺吸引細胞診」などがあります。細胞診は①患者さんの体に対する負担が軽微で済む②小さながんの診断に有用などの利点がありますが、採取量が少ないため細胞診のみで確実な診断を得ることが難しくなります(図2)。
組織診は、細胞診より少し太い針を使って、ある程度の量の組織を採取し、病変を調べる診断方法です。組織診の方法には、針を乳房内に刺して病巣の一部を切り取る「針生検」、針生検に吸引機能をつけた「吸引式乳房組織生検」、切開してがんの組織を得る「摘出生検」などがあります。
このように乳がんの診断は、画像検査でがんの有無を確認した上で、細胞診と組織診で最終的な診断、どんなタイプのがんなのかを調べます。
*MRI=核磁気共鳴画像法
*CT=コンピュータ断層撮影
治療前、手術中、手術後の3段階でがんの情報を得る
基本的には、術前(治療前)、手術中、手術後の3段階で病理診断を行い、がんの情報を得ます。
第1段階は、「術前(治療前)病理診断」で薬物療法や手術などの治療に先立って確定診断をするために行われます。術前病理診断は、前述の細胞診と組織診で病変を判定します。
細胞診は麻酔の必要がないため、10~15分程度の短時間で行うことができます。一方、組織診は針が太いので局所麻酔をして行います。所要時間は、針生検は10~15分程度、吸引式乳房組織生検は30分~1時間程度です。また細胞診 は数時間で標本(*)を作成し、診断できますが、組織診は顕微鏡で観察するまで2日程度の標本作成工程が必要となります。細胞診、組織診のどちらも、通常患者さんは翌週の外来受診で結果が報告されます。
「現在、乳がんでは腫瘍を縮小させる目的で始まった『術前化学療法』が普及し始めており、治療前の病理診断の重要性はますます高まってきています」(増田さん)
| 細胞診 | 組織診 | |||
| 穿刺吸引 細胞診 | 針生検 | 吸引式乳房 組織生検 | 摘出生検 | |
| 検索対象 | 細胞 | 組織 | ||
第2段階で行われるのが、手術中に採取された病変組織を診断する「術中迅速病理診断」です。
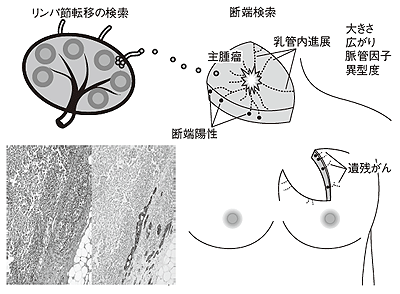
術中迅速病理診断の主な目的はがんを取り残さないことで、病変組織を診断することでセンチネルリンパ節(*)への転移の有無と断端(*)に病変が残っていないかどうかを確認します(図3)。この結果によって、手術の追加や終了が決められるので、病理医は術中の限られた時間内ですばやく診断を行います。
「センチネルリンパ節に転移があれば、その周りのリンパ節を郭清します。転移がなければ、そのまま手術を終えます。当大学では、ほとんど全例に術中迅速病理診断を行っています。術中迅速病理診断を行うことで再手術の頻度はだいぶ少なくなるので、術中迅速病理診断を行うことの意義は大きいと考えています」(増田さん)
第3段階が、手術で摘出された組織の診断を行う「術後病理診断」です。
手術で摘出された組織を5mm幅にスライスして標本を作成し、がんの大きさ、広がり、リンパ節転移の有無、脈管侵襲(リンパ管(脈管)にがん細胞が認められること)、組織の異型度(がん細胞の顔つき)、核の分裂などについて詳しく調べます(図4、図5)。
術前病理診断も非常に重要な情報ですが、術後病理診断は患者さんの腫瘍のファイナルレポートとの位置づけです。
*標本=採取した組織をスライドガラスに貼り、プレパラートの形にして保存したもの
*センチネルリンパ節=見張りリンパ節とも呼ばれる。がんの病巣から最初にがん細胞が流れ着くリンパ節
*断端=がんの手術で切除した組織の切り口
同じカテゴリーの最新記事
- 高濃度乳房の多い日本人女性には マンモグラフィとエコーの「公正」な乳がん検診を!
- がん情報を理解できるパートナーを見つけて最良の治療選択を! がん・薬剤情報を得るためのリテラシー
- 〝切らない乳がん治療〟がついに現実! 早期乳がんのラジオ波焼灼療法が来春、保険適用へ
- 新規薬剤の登場でこれまでのサブタイプ別治療が劇的変化! 乳がん薬物療法の最新基礎知識
- 心臓を避ける照射DIBH、体表を光でスキャンし正確に照射SGRT 乳がんの放射線治療の最新技術!
- 術前、術後治療も転移・再発治療も新薬の登場で激変中! 新薬が起こす乳がん治療のパラダイムシフト
- 主な改訂ポイントを押さえておこう! 「乳癌診療ガイドライン」4年ぶりの改訂
- ステージⅣ乳がん原発巣を手術したほうがいい人としないほうがいい人 日本の臨床試験「JCOG1017試験」に世界が注目!
- 乳がん手術の最新情報 乳房温存手術、乳房再建手術から予防的切除手術まで
- もっとガイドラインを上手に使いこなそう! 『患者さんのための乳がん診療ガイドライン』はより患者目線に



