キーワードは「QOL」と「世界標準のガイドライン」
「全身疾患」と捉えて治療を行う乳がんの最新基礎知識

乳がんの「チーム医療」を説く
福田護さん
現在の乳がん治療は、昔のように乳房単独ではなく、乳がんを「全身疾患」と考え、手術、放射線治療、薬物療法を組み合わせた治療が行われています。とくに、がん細胞の遺伝子の内容を分析する技術の進歩などを背景に、患者個々のがんの性格に応じて治療を選択する「個別化治療」が進んでいます。
年々増え続ける乳がん
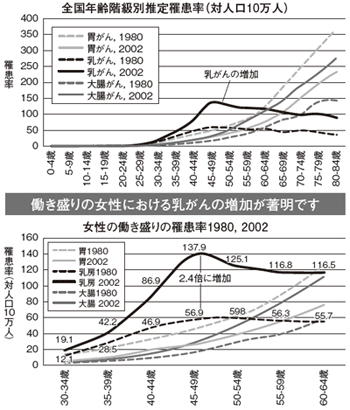
現在、女性のがんのなかで患者数が最も多いがんが「乳がん」です。国内の新規乳がん患者数は年間5万人以上、乳がんによる死亡者数は年間1万1千人以上と、年々、患者数、死亡者数ともに増え続けています。そして、今や乳がんは30~64歳女性のがん死亡原因の1位です(図1)。
日本で乳がんが増加している背景としては、栄養状態の改善、女性の自立化が進んだことによる晩婚や未婚、子供を産まない女性の増加、閉経年齢が遅くなったことなど、日本の社会が豊かになったことやライフスタイルの欧米化など社会環境の変化が挙げられています。そして、今後も患者数は増加すると予想されています。
加齢が発症原因の1つであるがんは年齢とともに発症率も上昇、60~70歳代でピークを迎えます。
一方、乳がんは30歳代から急増し、閉経前後の40歳代後半~50歳代前半という働き盛りの世代に発症のピークがあることが特徴です(図2)。
現在は、この働き盛り世代における乳がんの増加と平行して、欧米と同様、閉経後の乳がん発症率も年々高まってきています。
| 年齢区分 | 25~29 | 30~34 | 35~39 | 40~44 | 45~49 | 50~54 | 55~59 | 60~64 | 65~69 | 70~74 | 75~79 | 80~84 | 85~89 | 90~ | |
| がん 死亡率 | 18.1 | 27.7 | 40.5 | 46.9 | 52.8 | 57.1 | 55.7 | 52.1 | 47.1 | 40.9 | 33.1 | 25.0 | 18.4 | 11.1 | |
| 順 位 | 1 | 白血病 | 乳房 | 乳房 | 乳房 | 乳房 | 乳房 | 乳房 | 乳房 | 大腸 | 肝 | 大腸 | 肺 | 胃 | 胃 |
| 2 | その他 | 胃 | 胃 | 胃 | 胃 | 胃 | 大腸 | 大腸 | 胃 | 大腸 | 肺 | 胃 | 大腸 | 大腸 | |
| 3 | 胃 | 子宮 | 子宮 | 子宮 | 大腸 | 大腸 | 胃 | 肺 | 肺 | 肺 | 胃 | 大腸 | 肺 | 肺 | |
| 4 | 子宮 | その他 | 大腸 | 大腸 | 卵巣 | 肺 | 肺 | 胃 | 肝 | 胃 | 肝 | 肝 | 胆 | その他 | |
| 5 | 大腸 | 大腸 | 卵巣 | 卵巣 | 子宮 | 卵巣 | 子宮 | 膵 | 乳房 | 膵 | 膵 | 膵 | その他 | 胆 | |
| 6 | 乳房 | 卵巣 | その他 | 肺 | 肺 | 子宮 | 卵巣 | 肝 | 膵 | その他 | 胆 | 胆 | 膵 | 膵 | |
| 7 | 卵巣 | 白血病 | 肺 | その他 | その他 | 膵 | 膵 | その他 | その他 | 胆 | その他 | その他 | 肝 | 肝 | |
| 8 | 悪性 リンパ 腫 | 肺 | 白血病 | 膵 | 膵 | その他 | その他 | 子宮 | 胆 | 乳房 | 乳房 | 乳房 | 悪性 リンパ 腫 | 乳房 | |
| 9 | 口唇 | 中枢 神経系 | 中枢 神経系 | 白血病 | 白血病 | 肝 | 肝 | 卵巣 | 子宮 | 子宮 | 悪性 リンパ 腫 | 悪性 リンパ 腫 | 子宮 | 子宮 | |
| 10 | 肺 | 悪性 リンパ 腫 | 悪性 リンパ 腫 | 悪性 リンパ 腫 | 胆 | 白血病 | 胆 | 胆 | 卵巣 | 卵巣 | 子宮 | 子宮 | 乳房 | 膀胱 | |
マンモグラフィと超音波検査で乳がんを発見
乳がんの診断・検査は、①早期発見のための診断・検査(検診)、②乳がんと診断するための診断・検査、③がんの性格、進行度や広がりなど治療方針を決めるための診断・検査、④再発時の診断・検査──など大きく分けて4つの目的があります。がん検診は、公的資金を利用して行う対策型検診と、自己負担で行う任意型検診に大別され、いずれも、がんを早期発見することを目的とした診断・検査です。
乳がんを発見するための診断・検査の方法としては、「マンモグラフィ」と「超音波検査(エコー)」の2つの画像診断が用いられます。原則、2つの検査で診断をつけますが、必要に応じて、核磁気共鳴画像法(MRI)、ときにコンピュータ断層撮影(CT)を行うこともあります。一般的に、マンモグラフィのみで乳がんの診断が可能と思われがちですが、マンモグラフィは万能ではありません。2つの検査の長所を組み合わせることで、発見率や診断率がアップします。
確定させる診断は「組織診」
前述の2つの画像検査はあくまでがんの可能性の有無を調べるものであり、最終診断ではありません。必ず、がん細胞のかたまりをとる「組織診」と呼ばれる診断・検査方法で確定診断をします。乳がんの組織診は、しこりに針を刺して組織を採取する「針生検」が用いられます。組織診は、がんの確定診断だけでなく、がんの性格も調べることができます。
通常はばね仕掛けの針生検で診断をつけますが、この方法がむずかしい場合、「画像ガイド下吸引式生検(マンモトーム、バコラ)」が行われます。画像ガイド下吸引式生検は、組織を吸引しながら採取するので針生検より多くの情報を得ることができます。
再発時の診断・検査については肺、骨、肝臓、脳など再発転移が多い部位を中心に胸部レントゲン撮影、肝臓のCTや超音波検査、骨シンチグラフィ(骨の状態を写真撮影で調べる検査)などが行われます。
PETを用いた乳房の新検査法「PEM」が登場
乳がんの診断は現在、米国で普及し始めた新しい検査法「陽電子放射乳房撮影(PEM)」に期待が集まっています。
全身の陽電子放射断層撮影装置(PET)と同時に行うことができ、小さいサイズのがんの発見能力があることから、その将来に期待が高まっています。この新検査法「PEM」については現在、検査の精度(有効性)を確認する臨床研究が進行中です。
乳がんは「全身疾患」と捉えて治療を行う
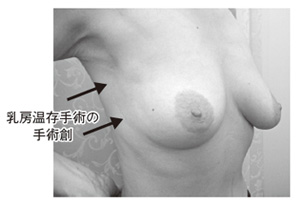
[図4 皮下全乳腺切除術、腋窩郭清後インプラントによる乳房再建]
乳がんの多くは、比較的早期から全身に目に見えない微小ながんが転移していることが少なくないと、考えられています。そのため、最近は、昔のように乳房単独の治療ではなく、乳がんを「全身疾患」と考えて、①QOL(生活の質)、②世界標準のガイドライン──をキーワードに治療方針を決定しています。
治療は、がん細胞の性格、病期(がんの進行の程度)などに応じて、手術などの外科療法、薬物療法、放射線治療などを組み合わせた治療法を選択していきます。治療の基本は全身治療で、手術などの局所治療は乳がん治療の主役ではありません。
乳がん治療の基本戦略は、まず局部にあるがんを手術や放射線治療などの局所治療で取り除き、その後、薬物療法で全身治療を行います。手術の方法としては、乳房温存手術、乳房切除術があり、局所治療は患者本人の希望を尊重した上で、可能な限り、がんを小さく切除するなど、患者のQOLを損なわない治療が基本です。
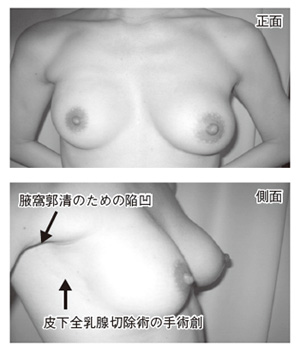
現在、日本で最も多い手術方法は乳房温存手術です(図3)。乳房温存手術とは、しこりを含めた乳房の一部分を切除する手術方法です。最近は手術後の傷が小さく、きれいな症例が増えました。これは、手術技術の向上に加え、手術前に薬物療法を行うことにより、がんが小さくなり、乳房温存術が可能となる症例が増加してきたことなどが理由と考えられています。
乳房切除術は、がんが大きく、乳房温存術が難しい場合などに行われる、乳房をすべて切除する手術法です。
また、手術で失われた乳房を再建する乳房再建術という方法もあります。失った乳房を自分の筋肉や脂肪、または人工物(インプラント)を使って形成する手術法です(図4)。インプラントには、生理食塩水やシリコンなどの種類があります。手術と同時に行う「同時再建」と、手術後半年から1~2年以上経ってから行う「2期再建」があり、現在は同時再建が増加傾向にあります。
センチネルリンパ節生検の登場で術後のQOLが向上
乳がんは早い段階で、周囲のリンパ節、とくにわきの下のリンパ節に転移することが多いことから、従来の手術では、がんとその周辺を切除した後に、わきの下のリンパ節も全部切除していました。この手術は、「腋窩リンパ節郭清」と呼ばれています。
わきのリンパ節で1番がんに近い位置にあるリンパ節を「センチネルリンパ節」と言い、がん細胞は、このリンパ節に最初にたどり着きます。そのため、センチネルリンパ節に、がんが見つからなければ、ほかのリンパ節に転移はないと考え、わきの下のリンパ節切除を回避することができます。
ただし、転移が見つかった場合は、リンパ節を広く切除します。センチネルリンパ節生検は通常、手術と同時に行われる検査で、日本では昨年4月から保険診療となりました。この検査方法の普及により、腕のむくみ(浮腫)やしびれなど手術後の後遺症の発生頻度が減少、QOLの向上につながっています。
現在、センチネルリンパ節生検でがんを認めた場合、わきの下のリンパ節切除を行うのが標準です。しかし今年、センチネルリンパ節にがんを認めた時に、わきの下のリンパ節切除を行っても生存率が良くなることがなく、副作用だけが目立つと報告され、腋窩リンパ節郭清の是非が論議を呼んでいます。
同じカテゴリーの最新記事
- 高濃度乳房の多い日本人女性には マンモグラフィとエコーの「公正」な乳がん検診を!
- がん情報を理解できるパートナーを見つけて最良の治療選択を! がん・薬剤情報を得るためのリテラシー
- 〝切らない乳がん治療〟がついに現実! 早期乳がんのラジオ波焼灼療法が来春、保険適用へ
- 新規薬剤の登場でこれまでのサブタイプ別治療が劇的変化! 乳がん薬物療法の最新基礎知識
- 心臓を避ける照射DIBH、体表を光でスキャンし正確に照射SGRT 乳がんの放射線治療の最新技術!
- 術前、術後治療も転移・再発治療も新薬の登場で激変中! 新薬が起こす乳がん治療のパラダイムシフト
- 主な改訂ポイントを押さえておこう! 「乳癌診療ガイドライン」4年ぶりの改訂
- ステージⅣ乳がん原発巣を手術したほうがいい人としないほうがいい人 日本の臨床試験「JCOG1017試験」に世界が注目!
- 乳がん手術の最新情報 乳房温存手術、乳房再建手術から予防的切除手術まで
- もっとガイドラインを上手に使いこなそう! 『患者さんのための乳がん診療ガイドライン』はより患者目線に



