肝細胞がん薬物療法最前線 進行期でも治療法の組合せで治癒を狙える可能性が!

工藤正俊さん
ネクサバールが肝細胞がん薬物療法の標準治療になったのが2009年。その後、新薬も新しい治療法も登場しないまま9年が過ぎた。
長い沈黙を破ったのが、2018年に登場した分子標的薬レンビマ。生存期間延長における有効性はネクサバールと同等とされたものの、腫瘍の縮小効果、病勢制御などでレンビマに軍配が上がり、ネクサバールを凌いだ。
そして2020年、免疫チェックポイント阻害薬テセントリクと血管新生阻害薬アバスチンの併用療法が登場し、ついに肝細胞がんにも免疫療法が始まった。現在も進化を続けている肝細胞がん薬物療法の最新知見と今後について、近畿大学医学部消化器内科学主任教授の工藤正俊さんに話を聞いた。
治療選択には、病期と肝機能状態が鍵
肝細胞がんの治療選択は、病期(ステージ)だけでなく、肝機能がどの程度保たれているか(肝臓障害の程度)も重要な鍵を握る。
病期は中期であっても、肝硬変を長期間患い、肝機能が著しく障害されているような場合は、治療が難しい場合もある。一方で「例え進行期でも、肝機能がある程度保たれている状態ならば、いくつかの治療法を組み合わせて、治癒を狙えるケースも出てきています」と、近畿大学医学部消化器内科学主任教授の工藤正俊さんは語る。
病期分類法はいくつかあるが、現在、世界標準で採用されているのはBCLC分類。また、肝機能の状態を計る方法は、Child-Pugh分類(脳症や腹水の有無、血中アルブミン値やビリルビン値などから算出する)が用いられ、A(治療可能)、B(治療できる可能性あり)、C(治療困難)の3段階に分けられる(図1)。
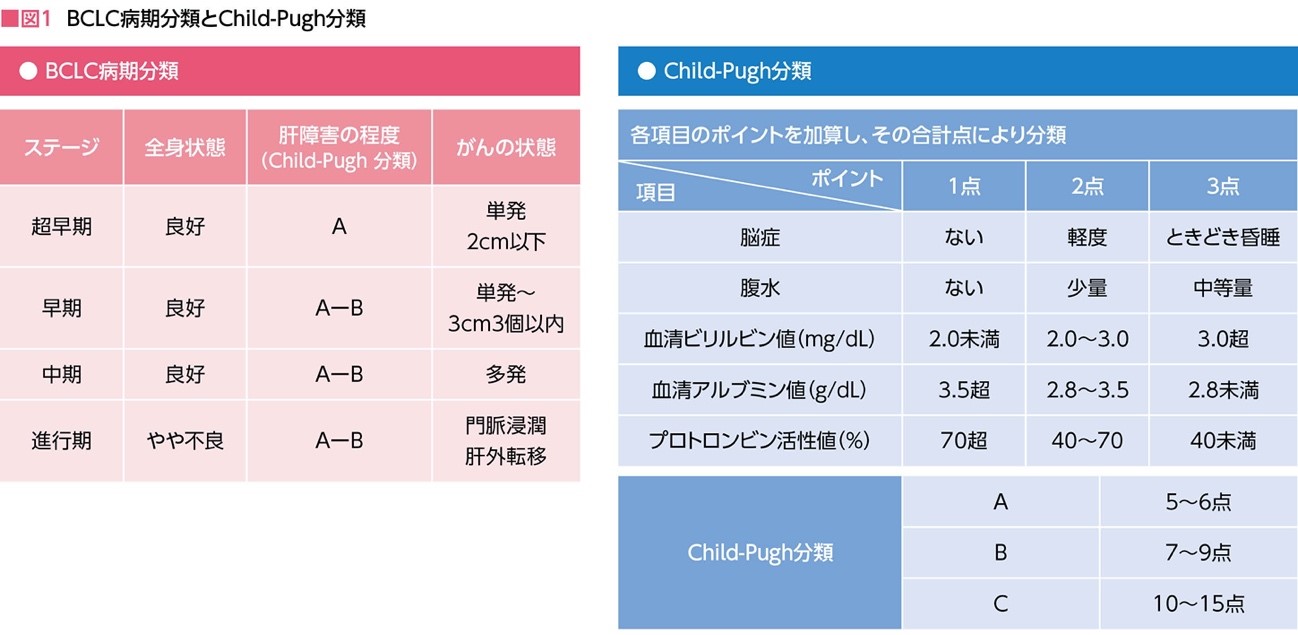
早期であれば、手術やラジオ波焼灼療術(RFA)などによる局所治療で根治を目指し、切除不能の中期、もしくは進行期は、薬物療法の対象となる。
進行期とは、門脈や肝静脈などの血管浸潤、もしくは肝臓以外の他臓器への転移が確認された場合だ。早期の枠は超えているものの肝臓内に限局している肝細胞がんは、すべて中期に分類される。
中期に「レンビマ先行投与+TACE」という大きな一歩
まずは中期肝細胞がんについて見ていこう。
長い間、中期肝細胞がんに対する世界標準治療は、肝動脈化学塞栓術(TACE)だった。例え腫瘍量は多くとも、腫瘍が肝内に限局しているのだから、TACEによる局所治療で挑むのが第1選択肢だったわけだ(図2)。
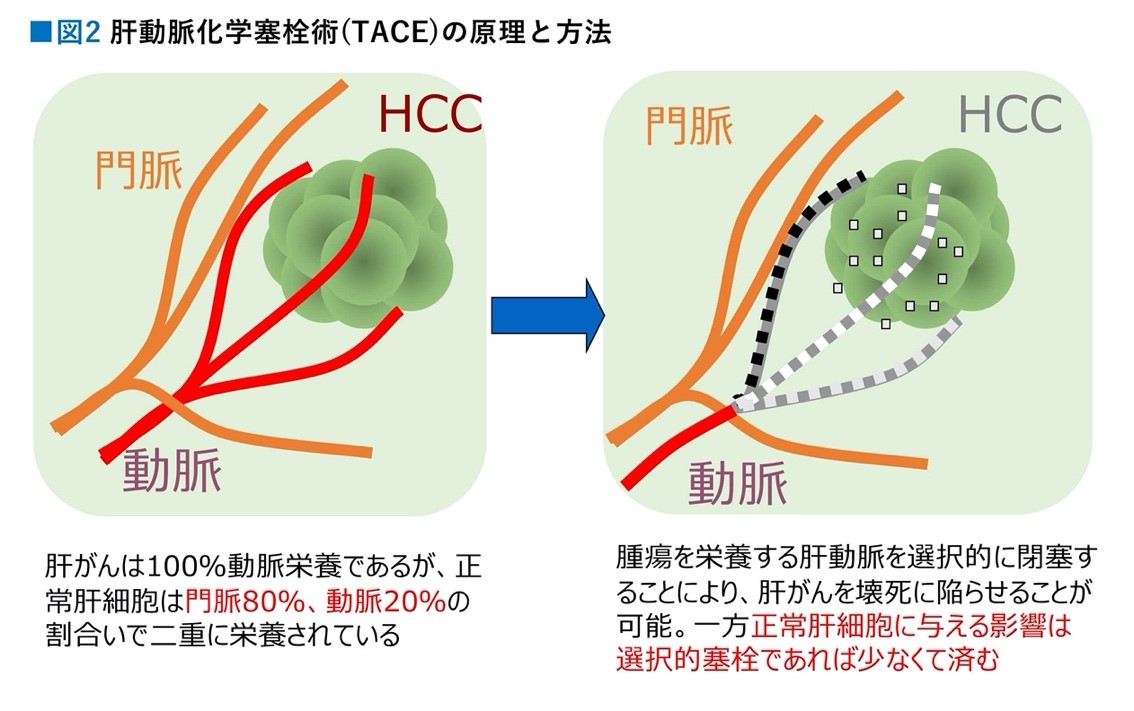
ただ、中期と言っても、幅が広い。例えば、直経1㎝の腫瘍が4個でも、直径10㎝と3㎝の腫瘍が併存していても、さらには腫瘍が20個あろうとも、腫瘍が肝内に限局していれば、すべて中期。
腫瘍量が少ない中期ならTACEは功を奏すが、問題は腫瘍量の多い状態の中期だ。腫瘍条件が良いとはいえない状態で、いきなりTACEを行ったために肝機能がいっきに低下し、治療続行が難しくなって予後を縮めるケースもあるそうだ。
そこに一石を投じたのが、工藤さんだった。
「分子標的薬レンビマ(一般名レンバチニブ)がTACEとの相性が非常に良く、TACEの効果を高めることがわかってきました。そこで、TACEを行う前にレンビマを投与し、その後、選択的にTACEをすると明らかに予後が伸びることを突き止め、論文として発表したのです。2019年のことでした」
レンビマの作用で腫瘍血管が正常化し、TACEの効果を押し上げたのだ。2019年といえば、レンビマが切除不能の肝細胞がんに適応された翌年だ。2009年のネクサバール(一般名ソラフェニブ)登場以降、進展のなかった肝細胞がんの薬物療法に風穴を開けたのがレンビマ。ここから肝細胞がん薬物療法の進化が始まるわけだが、その第一歩が「レンビマ先行投与+TACE」だったと言えるだろう。
幅広い中期の治療選択に道筋をつける
ただ、工藤さんは「中期の幅は非常に広い」と再度、強調した。
前述のように、腫瘍の大きさも数も関係なく、肝内に限局さえしていればすべて中期。それらに同じ治療法が適しているとは限らない。TACEだけでいい場合もあるだろうし、レンビマ先行投与後TACEを行うことで効果が高まることもある。さらに、レンビマはTACEの前だけでいいのか、それともTACE後も続けたほうがよいのか……など選択肢は幾通りも考えられた。
そこで工藤さんは、中期肝細胞がんを肝臓全体に対する腫瘍量の割合から2つに分ける計算式を採用し、腫瘍量によってレンビマ先行投与の有無、さらにどの時点で投与するかなど、さまざまな検証を繰り返した。
そして、腫瘍量が多い場合はもちろん、腫瘍量が比較的少なくても、「TACEを単独で行うより、レンビマを先行投与してからTACEを行うほうが予後がよい」との結論を導き出した。
「腫瘍量が少なめの中期はもともとTACEが効きやすいので、TACEのみでいいのではないかという議論もあります。ただ、レンビマはTACEの効果をより引き出す力を秘めているので、使わない理由はないと考えます」と工藤さんは述べ、さらに続けた。
「腫瘍量が少ない場合、TACEを行う直前にレンビマを投与し、TACE後は投与しません。あくまでもTACEの効果を上げるための投与だからです。一方、腫瘍量が多い場合は、レンビマ先行投与からTACEへ進み、TACE後も可能な限りレンビマを続けることで再発を抑えられるケースが増えています」
中期に対する「レンビマ先行投与+TACE」は、2020年に日本肝臓学会の肝がん診療マニュアル(第4版)に中期肝細胞がんの推奨治療として取り上げられ、いっきに全国へ広がった。今では多くの施設が採用しているそうだ。
免疫チェックポイント阻害薬の登場で変わる進行期の治療
次に、進行期について見ていこう。「進行肝がん」と言われたら以前なら肩を落とすところだが、今は違う。免疫チェックポイント阻害薬の登場を機に、その状況は大きく変わりつつある。
2020年、抗PD-L1抗体テセントリク(一般名アテゾリズマブ)+血管新生阻害薬アバスチン(同ベバシズマブ)併用療法が、切除不能肝細胞がんに承認され、標準治療に追加された。
それまでの肝細胞がん薬物療法は、ネクサバールとレンビマ。両者の治験における有効性は同等と評価されていたが、腫瘍縮小効果、病勢制御、無増悪生存期間(PFS)など、実感を伴う形でレンビマに軍配が上がっていたため、実臨床ではほぼレンビマ一択の状況だった。そこに全生存期間(OS)に大きな差をつけて現れたのが、「テセントリク+アバスチン」だ。
「実は、治験開始1カ月ほどで、テセントリク+アバスチンは、すでにネクサバールに対してOSでかなり差をつけていました」と工藤さん。その後、中間解析から1年後のフォローアップを経た結果は、ネクサバールのOSが13.4カ月に対し、テセントリク+アバスチンは19.2カ月。圧倒的な有意差をつけて、「テセントリク+アバスチン」は切除不能肝細胞がんの標準治療になったのだ。
現状、進行期には「テセントリク+アバスチン」一択、とのこと。「自己免疫疾患以外には、あえてレンビマを選ぶ理由がない」と工藤さん。効果もしかりだが、有害事象の面でも圧倒的に「テセントリク+アバスチン」のほうが少なく、体がラクなのだそうだ。
免疫関連有害事象をどう考えるか
レンビマは内服するので、食欲低下、倦怠感、疲労感といった副作用をはじめ、分子標的薬独特の手足症候群も頻発する。対して、抗PD-L1抗体のテセントリクは極めて有害事象が少ないのが特徴だそうだ。
とはいえ、免疫チェックポイント阻害薬には免疫関連有害事象があるのでは?
「もちろん、甲状腺機能低下症などの免疫関連有害事象には注意を払う必要があります。ただ、抗体薬(注射薬)はそもそも副作用頻度が低いうえ、抗PD-L1抗体はもっともマイルドな抗体薬なので、有害事象が非常に少ないのです」
免疫チェックポイント阻害薬は分子標的薬に比べて副作用の頻度が低い。その中でも、3種類の免疫チェックポイント阻害薬を有害事象の小さい順に並べると、「抗PD-L1抗体<抗PD-1抗体<抗CTLA-4抗体」になるそうだ。
つまり、抗PD-1抗体のオプジーボ(一般名ニボルマブ)やキイトルーダ(同ペムブロリズマブ)に比べても、抗PD-L1抗体のテセントリクは副作用をそれほど怖がらずに受けられる。ただし、「アバスチンが入っているので、高血圧とタンパク尿、出血には注意しなくてはいけない」そうだが。
「唯一、持病に自己免疫疾患がある患者さんは、免疫チェックポイント阻害薬を避けたほうがいいので、その場合のみ、レンビマを選択することになります」と工藤さん。とはいえ、自己免疫疾患と肝がんの併発は非常にまれとのことだ。
同じカテゴリーの最新記事
- 免疫チェックポイント阻害薬の2剤併用療法が登場 肝細胞がんの最新動向と薬物療法最前線
- 肝がんだけでなく肺・腎臓・骨のがんも保険治療できる 体への負担が少なく抗腫瘍効果が高いラジオ波焼灼術
- 高齢の肝細胞がん患者さんに朗報! 陽子線治療の有効性が示された
- 手術やラジオ波治療ができなくてもあきらめない 難治性の肝細胞がんに対するナノナイフ治療(IRE)
- 高い治療効果が期待できる 切除不能・進行肝細胞がんの最新化学療法
- ラジオ波の利点はがんをくり抜き、何度でも 再発進行肝細胞がんと転移性肝がんの治療にもラジオ波焼灼療法が有望
- 治療選択の拡がりが期待される 肝細胞がんの1次治療に、約9年ぶりに新薬登場!
- 進行肝がんに対するネクサバールのマネジメント
- 手術ができれば根治も!肝内胆管がんの治療法



