希少がんにも治療の指針
GIST診療ガイドライン第3版を刊行 進化する診断と治療を医療現場に

年間、10万人に2人ほどにしか発症しないGIST(消化管間質腫瘍)。胃がんとは発生過程が全く異なるが、GISTも胃にできるがんだ。20年ほど前にその概念ができたばかりだが、医師らは研究会を結成するなど治療成績向上に尽力している。2014年4月には、第3版の治療ガイドラインが刊行された。
初版刊行は2008年
日本で初めてGISTの診療ガイドラインができたのは2008年だった。
そのときから医師らの集まりである「GIST研究会」としてこの分野に力を入れていた国立がん研究センター東病院院長の西田俊朗さんは、「欧米ではすでにガイドラインができていました。その作成に私も参加しましたが、日本にもなければいけないという気運が高まり、日本癌治療学会、日本胃癌学会、GIST研究会が一緒になって作成しました」
その後、治療の進歩などに合わせて改訂を進め、今回の第3版となった。
胃がんとは別物 リンパ節転移は少ない
GISTとは、〝Gastrointestinal Stromal Tumor〝の略称。消化管の壁にできる悪性腫瘍(肉腫)で、6~7割が胃に発生する。粘膜の下に塊を形成する粘膜下腫瘍(submucosal tumor:SMT)の1つで、粘膜から発生する胃がんとは異なる性質を示す(図1)。
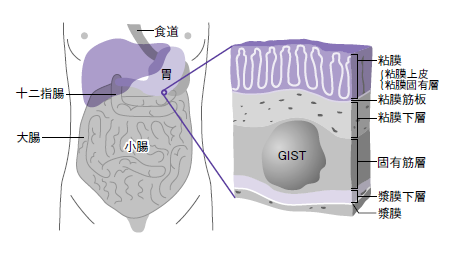
原因について、西田さんは、「トリガー(引き金)となる遺伝子変異はほぼ確定されています。c-kit、PDGFRAなどです。自覚症状は、消化管からの出血とそれに伴う貧血、痛み、しこりの触知がありますが、自覚症状がないまま検診で発見されることも多くあります」と説明する。
特徴の1つに、リンパ節転移が少なく、血液の流れを介する血行性転移が多いことがある。粘膜から発生する胃がんではリンパ節転移が多いのとは対照的だ。治療法は、外科手術による切除が主体となる。
エビデンスに医師のコンセンサスを加える
『GIST診療ガイドライン』2014年4月改訂(第3版)は、概説、画像診断、病理診断、外科治療、内科治療から構成されている。エビデンス(科学的根拠)レベルはⅠ(システマティック・レビュー/RCT:無作為化臨床試験、メタアナリシス)からⅥ(患者データに基づかない、専門委や専門家の意見)まで分類し、推奨グレードはA(強い科学的根拠があり、強く勧められる)からD(行わないように勧められる)に分けられた。
希少疾患のためエビデンスが集積しにくいことから、エビデンスはなくても実際の診断・治療で行われていることを専門家が討議し、C1(科学的根拠はないが、行うよう勧められる)、C2(科学的根拠がなく、行わないように勧められる)というランクが設けられた。
◆画像診断◆ 治療効果の新基準も
検診やX線検査、内視鏡検査でSMT(粘膜下腫瘍)が疑われると、腫瘍の大きさや形状、部位などをみるために、CTによる画像診断が行われる。腫瘍の大きさは治療方針の目安になる。
今回の改訂で、CTのスライス厚/間隔の標準が7㎜から5㎜に変更された。これに関して西田さんは、「すでにほとんどの大きな施設では行われていましたが、精度の高い検査がより普及したということです。2.5㎜というスライス間隔で撮っている所もあります」と話した。
西田さんが注目するのが、再発転移して化学療法を行った後の治療効果判定に関し、新しい基準が入ったことだという。
GISTでは、再発・転移があった場合に*グリベックが投与されるが、この薬に反応していても腫瘍体積や最大径に変化がなく、従来の基準では治療抵抗性のように見えることもあるため、新たな評価基準が必要とされていた。
「『チョイ基準(Choi Criteria)』というものが正式に入りました(図2)。正式な効果判定に用いられるRECIST(固形がんにおける効果判定規準)ですと、腫瘍の大きさの変化で判断していましたが、それに加え、CT値から数値化される濃度の変化を加味した新しい基準です。これまでの基準以外のものが出てきたことは意味があります。推奨グレードはC1です」

©2007 American Society of Clinical Oncology. All rights researved.
Readers are encouraged to read the entire areticle for the correct context at
jco.ascopubs.org.
The authors, editors, and ASCO are not responsible for errors or omissions in
translations.
(『GIST診療ガイドライン』2014年4月改訂(第3版)金原出版社より。一部改編)
違いの例を挙げると、RECIST1.0による判定では最大腫瘍径の総和が30%以上減少しないと部分奏効(PR)とみなさないが、チョイ基準では、10%以上の腫瘍径の減少か、15%以上のCT値の低下があればPRとみなしてよいとしている。
*グリベック=一般名イマチニブ
◆病理診断◆ 新マーカー、新分類表
「病理診断では、『DOG1(Discovered on GIST)』がGISTの特異マーカーとして記載されたことと、リスク分類に関し、ヨエンス(Joensuu)分類の表と再発リスクをビジュアル化したグラフが追加されたことが大きな改訂点です」
GISTの病理診断は、免疫染色を用いた鑑別が必要となる。GISTでは、変異した*KITが発現し、がん細胞の増殖を促すことが多い。KITはGISTの95%前後で陽性を示す。GISTと診断するマーカーには造血幹細胞CD34 もあるが、より特異性が高いDOG1が加えられたことが改訂の第一の特徴だという。
DOG1は、GISTにおいて過剰発現していることが知られ、「KITと同等の陽性率を示し、KIT陰性のGISTに対する相補的なマーカーとして有用とされる」と記載された。
次に、再発リスクを推定する基準となるリスク分類について、西田さんが挙げたのが、「ヨエンス分類」の追加だ(図3)。
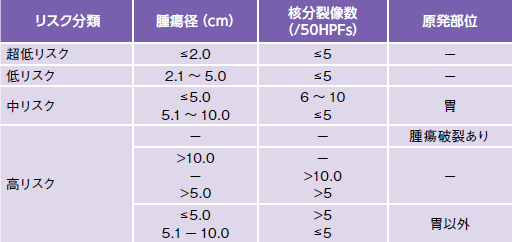
(『GIST診療ガイドライン』2014年4月改訂(第3版)金原出版社より。一部改編)
現在、一般的に使われているのは、腫瘍径と組織標本上の単位視野あたりの核分裂像数を組み合わせたFletcher分類だが、このヨエンス分類は、部位を加え、腫瘍被膜破裂症例を高リスクに加えるなどしている。被膜とはGISTを覆う膜のことだ。
「手術の次の治療を考える上でとても有用な判断材料になります。再発してしまった患者さんを分類するとヨエンスの場合はほとんどが高リスクの中に入る。ほかの基準では中・低リスクに分類されるということもありました。つまり、『ヨエンスの分類を使って高リスクなら再発する可能性は非常に高いが、それ以外だったらほとんど再発しない』ということです」
次の治療とは、術後補助化学療法(アジュバンド療法)だ。「術後は再発する患者さんだけを治療するのが理想なので、中リスク群の再発率が30%とすると、治療したほうがいいのか、様子を見たほうがいいか、判断がつきづらいのが現場の悩みでしたが、ヨエンス分類では再発しやすい患者さんだけが高リスクに入ります。この患者さんたちだけを集学的治療の対象にすれば大丈夫ということです」
これにより、再発するリスクがあるにもかかわらず術後の抗がん薬投与を受けない患者さんも減らすことになる。「抗がん薬は副作用があったり、ごくまれにはそれが原因で亡くなったりすることもあります。医療経済的にみても、3年間で1,000万円ほどかかります。再発するリスクの高い方に対して投与するのが望ましいのです」
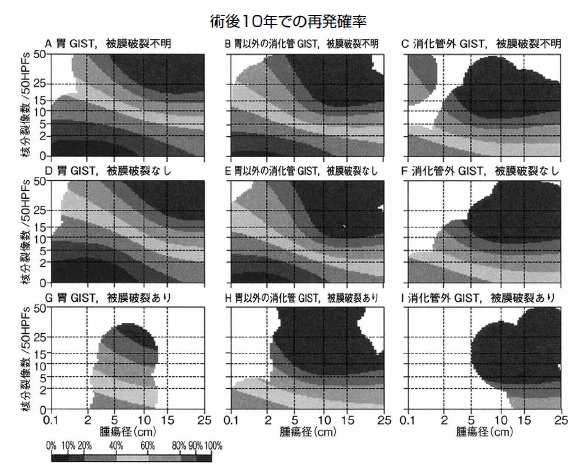
そして、再発率を以前のデータを基に統計学的に処理し、連続的に表現したものが等高線(Contour maps)だ(図4)。大きさ、分裂数、部位と被膜が破れたかの4つが要素となる。データには、西田さんが提供した日本人のものが7分の1ほど含まれている。
例えば、胃GISTで被膜の破裂がなく、核分裂像数が10で、腫瘍径が10㎝だったら、50%くらいの再発が予測される。
*KIT=チロシンキナーゼを有する細胞膜貫通タンパク



