失われた機能とQOLを取り戻すため骨転移は積極的に治療を! 『骨転移診療ガイドライン』改訂版は多職種の参加で作成

骨転移――以前は「骨にまでがんが広がったら、せいぜい痛みをとるくらいしかない」という状態を意味しました。その後、骨転移治療は進歩していきましたが、その情報を啓蒙する必要があると、2015年に初めて『骨転移診療ガイドライン』が発刊されました。
今回は、7年ぶりに改訂された第2版のポイントや、患者さんはどう参考にしたらよいか。初版・改訂版で作成ワーキング・グループ長を務めた秋田大学大学大学院医学系研究科臨床腫瘍学講座教授の柴田浩行さんに解説していただきました。
『骨転移診療ガイドライン』がつくられた経緯は?
骨は、がん細胞が休息するにはふさわしい環境で、「骨の局所にがん細胞が潜んで、休眠状態になっている」と最近の研究では言われています。ですから遠隔転移があれば骨転移があってもおかしくないのです。
骨は直ちに命に関わらない器官ですが、患者さんが「動く」ためには最も重要な器官です。以前は骨転移があると骨折や麻痺を避けるため、安静臥床をさせていました。しかし、それでは廃用症候群になり、肺炎や褥瘡(じょくそう)、血栓などにより命を縮める可能性もありました。生活の質(QOL)は大きく損なわれます。また、寝たきりのほうが予後(よご)は短いという報告もあり、現在は「体を動かす」方向に変わってきています。
2022年11月、緩和ケアの雑誌に筑波大学の先生たちが、がん患者さんが何を一番希望しているかをアンケート調査した論文が掲載されました。「長く生きたい」と答えた人も50%を超えましたが、それを上回っていたのが「食べて」「動ける」予後期間の延長でした。
この結果は、がん患者さんは単純な延命ではなく、生活の質を求めていることを示しています。骨転移をどのようにコントロールするかも、がん患者さんのサバイバーシップの中でも非常に重要となります。実際に「動ける」ことを取り戻すと患者さんのQOLは劇的に改善します。今まで歩けなかった、動けなかった、トイレ介助で人間の尊厳が脅かされる状況にあった人が、自分でトイレに行けたり、歩いて散歩できたりすることの意義は本当に大きいと言えるでしょう。
そうした中で、骨転移の治療法がさまざまに進歩していることをもっと啓蒙していく必要があると考え、2015年に『骨転移診療ガイドライン』初版を作成しました。このガイドラインの英語版を欧州臨床腫瘍学会(ESMO)の学会誌である『ESMO Open』に投稿したところ、2019年のESMOの総会で「最もダウンロード数が多かった論文」として表彰を受けました。欧州でも骨転移に関する科学的根拠(エビデンス)は出ていますが、骨転移診療の包括的なガイドラインはなかったので、注目を集めたのでしょう。
改訂第2版は、どこがポイントですか?

2022年12月発刊の改訂第2版は、まず「失われた機能とQOLを取り戻す」という目標がさらに明確にされました。この目標を果たすためには、多職種の医療者が連携することが必要となります。初版でこれが明確にされ、連携するための枠組みもつくられましたが、改訂第2版では連携はさらに拡大されました。
たとえば、第2版では日本整形外科学会、日本放射線腫瘍学会、日本乳癌学会、日本口腔外科学会、日本病理学会など8つの学会に協力してもらっています。とくにめざましかったのは最近「がんロコモ」を推奨している整形外科学会で、初版では整形外科医の参加は4名でしたが、第2版では16名に増えています。
作成メンバーは「診断」「外科」「放射線」「緩和」「リハビリテーションと看護」の5領域に分かれて取り組みました。私たち腫瘍内科医がその交通整理役になり、より広い分野にわたるさまざまなアプローチを調整することができたと思っています。
内容的には骨転移の「病態」「診断」「治療とケア」「高齢者、サルコペニア、フレイル患者の骨転移治療」を総説としてまとめています。次いで、具体的なクリニカル・クエスチョン(CQ)に続きます。
確認の必要のないゴールド・スタンダードなCQであるバックグラウンド・クエスチョンが13題、さらに複数の診療的介入を臨床試験で比較検討して結果の優越が示された24題のCQが示されています。また、医療者が近い将来、エビデンスが出てほしいと思っているCQを「フューチャー・リサーチ・クエスチョン」として11題記載したのも特徴と思っています。
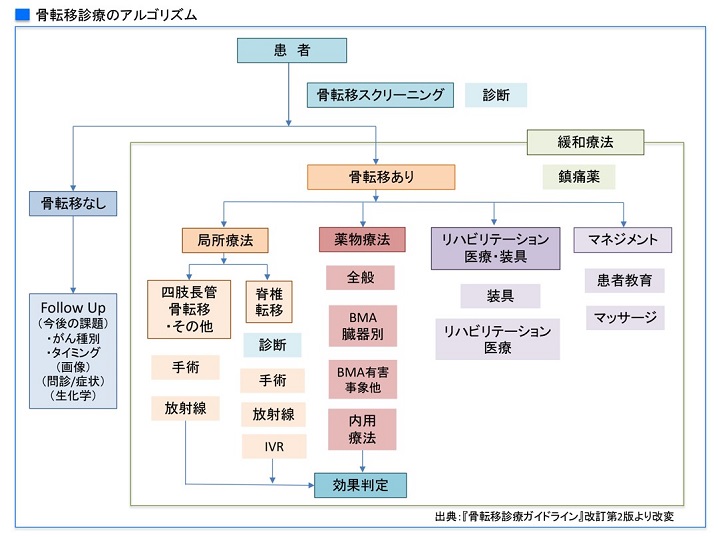
具体的な内容で特徴的なのは、骨修飾薬(BMA)が日常的に使われて10年あまり過ぎた時点での振り返りを行った点でしょう。骨修飾薬は破骨細胞の働きを抑えて骨転移の進行を食い止める治療薬です。2015年初版では、ビスホスホネート製剤ゾメタ(一般名ゾレドロン酸水和物)に加え、抗RANKL抗体ランマーク(一般名デノスマブ)が登場したことが刊行の契機のひとつでした。
第2版ではその後の10年間の報告がまとめられています。たとえば、BMAの使用により骨折などの骨関連事象(SRE)が減っていること、有害事象の予防として歯科検診やカルシウム値の補正が推奨されること、投与期間が長くなると顎骨壊死(がっこつえし)が増える可能性があること、などです。
骨転移の治療にはどんなものがありますか?
外科的治療、放射線治療、薬物療法、緩和ケア、リハビリテーション医療などがあります。私たち腫瘍内科医が担当するのは主に薬物療法ですが、がん薬物療法を行なっているにもかかわらず骨転移が生ずることがあります。痛み止めを使う、外科的に治療する、放射線照射するなどさまざまな治療がありますが、進行がんですので、急性期だけでなく、慢性期にかけても、主治医となって長くトータルに治療に関わるのは腫瘍内科医です。いわば、司令塔の役割を担っています。その点で腫瘍内科医は骨転移の体系的、包括的な治療ガイドラインの作成に適していると言えます。
骨転移の頻度はがん種によって異なります。頻度が高いのは乳がん、前立腺がん、甲状腺がん、肺がん、腎がん、多発性骨髄腫などです。初期は無症状のことも多いのですが、一般には痛みやしびれが初期症状です。進行すると脊髄圧迫、高カルシウム血症、切迫骨折、病的骨折などが起こりますが、これらはいずれも緊急的対応が必要ですので注意してください。
たとえば、脊椎の転移が骨折したり、大きくなった転移病巣によって中心を走る脊髄が圧迫され完全麻痺が起きた場合、48時間以内に手術をなければ麻痺が残ることがあります。
「体調が悪いのに手術か」と思うかもしれませんが、骨転移に対して行われる手術の目的の多くは根治(こんち)ではなく、痛みやしびれをなくし、動けるようにすることです。放射線治療も同様で、病巣を高い精度で狙って放射線を照射できるようになりました。
リハビリテーションは、改訂第2版において推奨度は「弱い」とされています。しかし、参照されたシステマティック・レビューによると、リハビリテーションを実施しているケースでの有害事象発生率は0.5%で、しかも骨転移には無関係なこと、効果があったケースの94%が指導者の監督下で実施されていたことなどが記載されています。
このように、ガイドラインには、さまざまな領域からのアプローチが示されています。まだエビデンスとして十分ではないものは、フューチャー・リサーチ・クエスチョンと位置づけています。骨転移によって生じるいろいろな病態を改善し、がんを抱えていても、可能な限り元気に日常生活ができるように、可能性のあるアプローチについて記載されています。
同じカテゴリーの最新記事
- 口腔ケアでがん転移抑制の可能性も! 虫歯菌による血管炎症で血栓症・がん転移が増える
- 脇腹の痛みが続いたら要注意! 増えている骨転移
- がんによる急変には、患者は何を心得ておくべきなのか オンコロジック・エマージェンシー対策
- 高齢者機能評価ツールを用いて判断できる可能性 進行再発がんの薬物治療〝進め方と止めどき〟
- 進行・再発がんでケトン食療法が有効か!? 肺がんⅣ(IV)期の介入研究で期待以上の治療成績が得られた
- 「骨を守る」対策も並行して行う乳がん骨転移治療 日常活動動作や生活の質を維持するために
- 再発・転移特集/再発・転移の基礎知識
- いかに手術に持ち込めるかがカギ 大腸がんの肝転移治療戦略 肝切除においては肝臓の機能、容積の確保が重要
- 分子標的薬、サイバーナイフなど肺がん脳転移しても治療法はある 分子標的薬や放射線療法の進化で治療が大きく進歩



