がんによる急変には、患者は何を心得ておくべきなのか オンコロジック・エマージェンシー対策

がんの急変(オンコロジック・エマージェンシー)は、転移、浸潤、治療による合併症など多種多様である。ときには急激に生命を脅かす症状をもたらす場合もある。そのようながんによる急変には、どのように対応したらいいのか、専門医に伺った。
様々な要因で起こるオンコロジック・エマージェンシー
根治(こんち)が望めない進行再発がんにおいては、がんを制御しながら症状を取り除き、できるだけQOL(生活の質)を良好に保ちながら予後(よご)を過ごせるための治療が行われる。通常は薬物療法が中心となるが、症状が強く現れている場合などには、放射線治療や救済手術などの局所治療が行われるケースもある。
そんな、進行再発がんにおいて、がんを制御し、症状を緩和していくための治療が行われる過程で起こる可能性があるのが、オンコロジック・エマージェンシー(腫瘍学的緊急症)という合併症だ。
「オンコロジック・エマージェンシーとは、腫瘍そのものが原因で、あるいは治療によって起こる緊急症状のことです。ただし、この症状はがん種やその進行度、転移の部位ほか様々な要因によって病態が多岐にわたるため、一言でこういう状態とはなかなか申し上げられません」
そう前置きしたうえでわかりやすく説明してくれたのは、君津中央病院(千葉県君津市)放射線治療科部長の清水若子さんだ。
清水さんは同院で緩和ケアチームのリーダーも務めており、進行再発がんの患者にとってよりよい適切な治療を常に考慮し実践している。
「オンコロジック・エマージェンシーについていくつか挙げるとすれば、例えば、腫瘍によってカルシウム値が上昇し、高カルシウム血症という状態になるケースがありますが、これは腎機能に負担がかかります。非常に強い吐き気を伴うこともあります。場合によっては意識状態が悪くなり危険です。
空気の通り道である気道が腫瘍で塞がれてしまった場合には、呼吸困難を起こします。尿の通り道である尿道や、腎臓に血液を届ける血管が塞がれれば、腎不全につながることもあります」
「腫瘍が背骨の後の大事な神経である脊髄を圧迫する状態になると、圧迫された部位によってさまざまな麻痺が起こってしまいます。
大事な臓器の血管が腫瘍で押しつぶされて血流が止まってしまうと各臓器に危険が生じます。例えば、脳から心臓へ血液が戻ってくる上大静脈が狭窄(きょうさく)する上大静脈症候群が急に起こると顔が腫れたり、むくみや息苦しさ、脳に対する影響などが生じます」
要するに腫瘍が大きくなって周囲を圧迫したり、腫瘍細胞自体の影響によって様々な危険な症状が起こる可能性があり、その重篤度もいろいろなのだ。
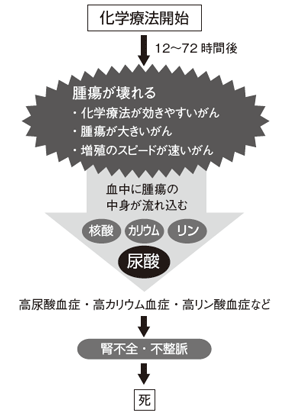
「一方、治療によって起こるオンコロジック・エマージェンシーとしては、抗がん薬治療や放射線治療の効き目がよい場合に、大きな腫瘍が一気に崩壊する腫瘍崩壊症候群(図1)が起こることがあります。
これは腫瘍細胞から核酸ほか様々な物質が一斉に血液中に放出されて、腎不全が起こるので危険です。通常は初回の治療開始直後から1週間以内で起こります。大量の腫瘍細胞が体内にある終末期に起こることもあります」
初回化学療法に伴う腫瘍崩壊症候群は*ラスリテックが承認(2009年)されてからは、かなりコントロールできるようになっている。
*ラスリテック=一般名ラスブリカーゼ
緊急事態に至らせない対処が重要
いつ何が起こってもおかしくない状態の確率は、病状の経過とともに上がっていくという。それらのあらゆる状況を想定し、予測可能で防げるものを緊急事態に至らせない対処が重要だと清水さんは話す。
「患者さんやご家族が何に気をつけてどう対処すればいいかというレベルのものではありませんが、どこに病気があり、どの程度の状況に晒されているかについて、患者さんご自身とご家族が病気の経過とともに知っておくことは大切です。そして症状が出たら、一刻も早く知らせていただくことで、緊急事態へ対応しやすくなります」
同じ部位の症状でも、緊急性がある場合とそうではない場合があるという。
「例えば、背骨に痛みが出た場合、脊髄圧迫による麻痺が出る可能性がある緊急状態であれば、放射線を照射します。しかし、緊急性がなければ、抗がん薬によって腫瘍を縮小して、腫瘍の制御と同時に痛みを緩和することも可能です。どの治療をまずするべきか優先順位を決め、最優先の治療を適切に行うことが大切なのです」
緩和治療の主目的は症状を取り除くことだが、結果的に腫瘍が消えるような治療に至る可能性も秘めている。
近年、薬物療法はかなりの進化を遂げ、生命予後もよくなっているため、2~3年レベルで延命できることもある。これを〝神様がくれた時間〟だと清水さんは話す。
「抗がん薬治療が嫌だと言って、私のところに来る患者さんには、『あなたは神様がくれたチャンスを捨てるのですか?』と言って、捨てる覚悟ができたら来てくださいと一度帰って考えてもらうこともあります」
清水さんのところには、各科からの相談が日々電子カルテで届く。その都度、自身の見解をできるだけ丁寧に記してフィードバックする。個々の患者ごとに最良の治療は何なのかを常に考える。もはや緩和的にすべて放射線治療をおこなうという時代ではない、と清水さんは強調する。
「結局、治療の主目的が何かを考えることです。予後がどれくらい期待でき、治療にどれくらいの期待が持てて、患者さんがどれくらい元気でいられて、この先どんな事態が待っているのかを考えたとき、治療のバリエーションはものすごく広いですから」
患者への精神的フォローも重要だという。
「がんが再発したり、進行してしまった状況で治療もうまくいっていないとしたら、つらくないわけはありません。つい病気のことばかりで頭の中がいっぱいになることも多いでしょう。ただ、病気になる前の自分には戻れません。つらいことですが、今病気である自分が少しでもうまく生きていくためにはどうすればいいのかを考えなくてはなりません。病気であることを含めてのご自身の人生なのです。その人生のために、私たちはできるだけのサポートをしていきます」
この理解を深めてもらうためには、「Shared decision making(シェアード・ディシジョン・メーキング=共有意思決定)」という考え方が大切だという。医師と患者が情報を共有して、コミュニケーションを取りながら、双方が納得できる意思決定を共有していくということだ。



