患者を支えるということ18
診療放射線技師:治療計画から機器の管理まで幅広く行う 患者さんの不安を取り除くことも大切

画像診断や放射線治療で必ずお世話になるのに、あまり知らないのが診療放射線技師の仕事。がん研究会有明病院放射線治療部技師長の佐藤智春さんは「影の仕事が多いですが、やりがいのある仕事です」と語る。
検査から治療へ
日本でも、ようやく放射線治療の効果が認識され、機能が温存されるというメリットを生かして多くのがん種で放射線治療が利用されるようになった。その放射線治療が、期待どおりの効果をあげるために、なくてはならないのが診療放射線技師(以下、放射線技師)だ。
佐藤さんは現在がん研究会有明病院放射線治療部に所属しているが、20年ほど前は一般の国立病院に勤務していた。「当時、まだ一般病院では放射線技師の仕事といえば、X線撮影やCT、MRIなどの画像診断が中心。治療といえば、症状を和らげるために放射線を使う程度でした。しかし、がん研付属病院ではすでに根治療法として放射線を使っていましたね」と佐藤さん。
そのころ、まだ日本では放射線アレルギーもあって、がん治療は外科が中心。放射線は、がんを治すのではなく、がんによる痛みの軽減など、主に症状の改善を目的とした治療として用いられることが多かった。
しかし、すでにがん研付属病院では、頭頸部や婦人科、前立腺、肺などで根治的治療法として放射線治療を行っていたのだ。
「ちょうど、化学療法に放射線を組み合わせるなど集学的治療が始まったころで、放射線治療の適応も増えてきた時代でした」と佐藤さんは振り返る。
こうして、検査が仕事の中心だった放射線技師も、しだいに治療にたずさわる機会が増えていったのである。
治療計画からタッチ
放射線技師というと、X線撮影室で案内をしてくれて、別室のガラスの向こうから「ハイ、撮しますよ」と声をかける人というイメージが強い。しかし、実際には患者さんの目に触れないところでも、さまざまな仕事をしている。
放射線治療の現場で、放射線技師が患者さんと初めて接するのは、治療計画用のCT撮影を行うときだ。
まず放射線腫瘍医が診察を行い、放射線治療の適応になるかどうかも含めて治療方針を決定する。放射線治療を行うとなると、治療計画用のCTあるいは位置決めのためのX線写真を撮る必要がある。標的となるがんの病巣を画像でしっかりとらえ、このCT画像をもとに、どの方向からどういう角度で病巣に放射線を照射するのか、的確な線量を何回にわけて照射するか、といった治療計画を立てていくのだ。
佐藤さんによると、がん研有明病院では専門家が協力して治療計画を立てることが多いという。放射線治療専門の医師と放射線物理学に詳しい医学物理士、そして放射線を実際に照射する放射線技師が、それぞれの専門性から意見を出し、治療計画を立てる。
「私たちは、臨床現場の立場から計画の立案とチェックを行いますし、医学物理士は物理学の立場から計画の立案とチェックを行います。医師は、臨床的な立場から計画を立て、治療中や治療後の診察をして、治療全体の管理を行います。こうして仕事がオーバーラップすることで、治療がスムーズに運ぶのです」
実際には、がん研有明病院の場合、医学物理士は専任が2名で、放射線技師でその資格を持っている人も18名中5名いるそうだ。つまり、放射線技師が物理士の資格をとり、兼任していることも多いという。
欧米では、放射線技師も画像診断の撮影のみを専門に行う人、治療だけを行う人と分かれているし、治療計画は線量測定士という別の専門の人が立案する。専門性が確立されているという言い方もできるが、「日本の医療現場では、今のやり方のほうがあっていると思います」と佐藤さんは話す。
実際の放射線治療へ
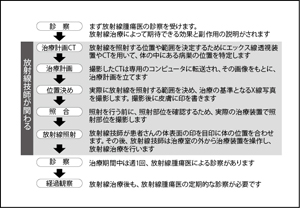
治療計画ができあがると、実際に放射線を照射する準備に入る。まず、シミュレーターという位置決め装置を用いて、放射線を照射する位置を皮膚に印す。がんの病巣に放射線をあてるためにどの位置に焦点を合わせるか、その位置を皮膚に書いておくのだ。さらに、照射当日までに、その印で本当にあっているのか、確認のために実際に治療に使うリニアックなどの放射線治療装置で照射部位を撮影する。
放射線治療の日は、まず治療装置の寝台に横になり、正確に放射線が照射されるように、皮膚に付けた印をもとに放射線技師が患者さんの体を動かして位置合わせをする。
そのあと、別室に移動した放射線技師がテレビカメラで患者さんの様子を観察しながら、放射線治療装置を操作して照射を行う、というお馴染みの光景が展開されるわけだ。
実際には、その後週に1回、医師の診察があって、治療の効果やその副作用をチェック、必要があれば副作用の治療を行い、治療後にも定期的に医師の診察や検査がある。
つまり、放射線技師が治療に加わるのは治療計画用の画像撮影を行うところから、毎回の放射線の照射が終了するまでの期間ということになる。
と、これだけでもかなり知らなかった仕事があるのがわかると思う。が、放射線技師の仕事は、実はこれだけではない。
機器の保守管理も技師の仕事
 がん研有明病院にある放射線治療装置。装置の保守・管理も放射線技師が行っている。
がん研有明病院にある放射線治療装置。装置の保守・管理も放射線技師が行っている。まず、治療計画用のCTを撮るときには、治療用の固定具を作る。放射線治療は、計画どおりにがんという病巣に、決まった線量が照射されなければ何にもならない。逆に、ずれた部位に照射されれば正常細胞が痛めつけられて副作用の危険ばかりが大きくなってしまう。
そこで、頭や頸部など動きやすい部位は、あらかじめシェルという固定具を作っておく。これも、放射線技師の仕事なのだそうだ。
「最近は、ビーズが入ったマットに体を乗せて吸引すると安定した体位が保たれる固定具もありますし、顔面の場合も以前のマスクに比べてずいぶん簡単にできるようになりました」と佐藤さん。
 お湯につけるとやわらかくなるメッシュの板で患者さん1人ひとりに合ったシェルを作成する。
お湯につけるとやわらかくなるメッシュの板で患者さん1人ひとりに合ったシェルを作成する。今は、お湯につけるとやわらかくなるメッシュの板があり、「これを手の甲で熱くないことを確かめてから、患者さんの顔にあてて型どりをすると、治療用のマスクができる」のだそうだ。
治療の際には、位置がずれないようにこの固定具を装着して、放射線治療を受ける。
肺の定位照射のとき「呼吸で腫瘍が動く部位と動かない部位があるのですが、動く部位に照射する場合は、お腹を圧迫して酸素を吸ってもらいながら、ピンポイントで照射を行う」のだという。正確に照射するためには、それぞれの部位で、工夫も必要なのである。
さらに、計画した線量を正確にがんの病巣に照射するためには、放射線治療装置の精度が保たれていることが重要である。こうした装置の保守・管理を行うのも放射線技師の仕事。さらに、放射線技師が治療装置から目的どおりの放射線量が出ているか線量計を用いて測定し、許容値を超えた場合、正確な線量になるよう治療装置を調整する。
こういう治療装置の点検や出力を放射線技師が管理しているおかげで、放射線治療の精度が保たれているのである。
さまざまな治療法に関わる
 治療中、放射線技師は照射室の外から治療装置を操作し、放射線治療を行う。
治療中、放射線技師は照射室の外から治療装置を操作し、放射線治療を行う。佐藤さんによると「今は、放射線治療にも高度な技術が使われ、さまざまな治療法ができているので、照射以外の仕事が増えている」のだそうだ。
がんの病巣の形にあわせて、人体の外から放射線を照射するという治療法に加えて、がん研有明病院では、強度変調放射線治療(IMRT)も行っている。これは、照射野内の放射線に強弱をつけたビームを複数用いることで腫瘍に放射線を集中させ、より強い線量を腫瘍に与え、かつ周囲の正常組織の線量を減らすことができる新しい治療法である。
小線源療法といって、放射線を発する線源を体内に留置して、人体の中から放射線を照射する方法もある。
「この場合、子宮などの腔内にアプリケータという装置を入れるのですが、これを挿入するのは医師。このアプリケータに遠隔操作で線源を入れて照射するのは、放射線技師です」と佐藤さんは説明する。
むしろ、患者さんにはわからないところで仕事をしていることのほうが多いのだ。が、別にこうした裏方の仕事を患者さんに知ってもらおうとは思わないと佐藤さんは言う。
「確実に放射線を照射するのが、私たちの仕事ですから」
技術者に徹した言葉だ。
不安を取り除くことも大事
 がん研有明病院で放射線治療部の看護師から患者さんに配布しているパンフレット。患者さんの不安を取り除くための工夫がされている。
がん研有明病院で放射線治療部の看護師から患者さんに配布しているパンフレット。患者さんの不安を取り除くための工夫がされている。安全確実に放射線を照射するために、大事なのは確認。必ず複数で確認作業を行い、アクシデントや出来事を記録するIAレポートの記述も欠かさない。「患者さんに直接関係のないことでも、特別なことがあればレポートを書く」。それで、未然に事故を防ぐ。
実際の放射線治療時には、患者さんの精神状態に気をつかう。「機械の威圧感もあるし、初めての放射線治療で患者さんは不安で一杯なんです。それを取り除くことが大事なのです」と佐藤さんは言う。
これからすること、終わる時間、放射線はあたっても痛くも熱くもないこと、放射線治療に対する説明は医師や看護師から行っているが、治療室でも緊張をやわらげるように説明する。
「今の患者さんはある程度医療に対する知識もあるので、パニックになることは稀ですが、早くその患者さんにあった対応のしかたをマスターすることが大事なのです」
がん研有明病院の場合、18人の放射線技師と治療用の放射線装置が3台ある。それで1日に130~150人の患者さんを治療する。照射時間は2分前後と短いが、かなりの数だ。
「その患者さんの性質を早く見抜かないと、セットアップもうまくいかないので、拘束時間が長くなり、結局患者さんに迷惑がかかってしまいます」
むしろ、不安なことはどんどん話してほしいと佐藤さんは言う。
いつも笑顔で、患者さんに不安を与えないこと。副作用などの説明はしても病状については口にしないのも放射線技師のルールだ。これだけ神経を使う仕事をしながら、実際に行った治療の結果は、「カンファレンスで聞くこともありますが、全員ではありません」と佐藤さん。自分が行った治療の結果を知りたいという欲求はないのだろうか。
「私たちの仕事は的確に放射線をかけることで、病気の予後は医師の仕事。たいていの患者さんが、最後の治療の日に、長い間ありがとうございましたと言ってくれます。その言葉だけで十分報いられます。やりがいのある仕事です」と佐藤さんは語る。
今、佐藤さんは後進の育成にも力を入れている。
「施設格差をなくすためにがん拠点病院で研修会を行っていますが、他に関連学会によるセミナーも行っています。みんながIMRTのように高度な治療を行うのではなく、従来の治療をしっかりできるようになること、その意味でのボトムアップが必要なのです」
施設の規模や備わっている機器にあった治療をきちんと行うこと。それも安全で確実な放射線治療を行うために大事なことなのだ。
こうした技術者としての誇りとたゆまぬ研鑽によって、放射線治療は支えられているのである。
同じカテゴリーの最新記事
- 高齢者乳がんに対する診療の課題 増える高齢者乳がん~意思決定支援を重視した診療を
- 乳がん体験者ががん患者を支える 患者の悩み、必要なサポートとは?
- 納得した乳がん治療、療養生活を選ぶために アドバンス・ケア・プランニングの取り組み
- 乳がんサバイバーの職場復帰:外来通院中の患者さんを対象に意識調査 職場復帰には周囲の理解と本人の自覚が大切
- 義肢装具士:失った手足を取り戻し、日常生活を支援 早期訓練で、患者さんもより早く社会復帰へ
- 理学療法士:訓練ではなく日常を楽にするがんの理学療法 患者さんの体と思いに寄り添う
- 臨床研究コーディネーター:薬の開発を患者さんの立場からサポート 医師、製薬会社、患者さんの橋渡しを担う
- 音楽療法士:がん患者さんの心と体を癒やす音楽療法 身心の調子に合わせた選曲が大事
- 管理栄養士:細やかな心配りで、がん患者の「食べる」を応援 患者の約7割は、その人に応じた個別対応



