患者自身が知ることの重要性 放射線治療を味方につけてがんと闘うために

世界的には、がん患者の50%以上が放射線治療を受けている昨今、日本での受療者は30%ほどに留まっている。この現状はなぜなのか。がん種、症状、年齢、合併症などすべての条件を考え合わせた上で、患者本人が最適な治療を選ぶために、知っておきたい放射線治療の知識を東京女子医科大学放射線腫瘍学講座教授の唐澤久美子さんに伺った。
低侵襲の局所治療、120年以上の歴史を経て
手術、薬物(化学)療法とともに、がん治療の3本柱の1つである放射線治療。薬物療法が体全体に効果を示す全身療法であるのに対し、放射線治療は手術と同様、がんの部位だけに作用する局所療法である。と同時に、体にメスを入れて臓器を摘出する手術に比べて、放射線治療は臓器を温存できるという意味で、体への負担が格段に少ない。
「がんを治すだけでなく、その臓器の機能や形を損なわずに残すことができるのが放射線治療の強みです」と語るのは、東京女子医科大学放射線腫瘍学講座教授の唐澤久美子さん。通常の外部照射であれば、装置の上に横になっているだけで痛みもなく、1回の治療が短時間で済むので、高齢者や他の疾患を合併(併発)して手術が難しい患者にも可能な場合が多い。
放射線治療の歴史は古い。X線発見(1895年)の翌年に初の放射線による治療が行われて120余年、放射線治療は着実に進化を遂げてきた。
20世紀半ばには高エネルギー治療装置が普及し、がんの根治療法として確立。その後、2次元照射から3次元照射へと技術は進み、さらに1991年には強度変調放射線治療(IMRT)が開発された。病巣の形に合わせて様々な方向から放射線の強さを調整することで、がんの部分だけに高い線量を照射し、正常組織にかかる放射線量を低く抑えられるようになったのだ。このIMRTの普及こそが放射線治療の存在感を大きく押し上げたと言っても過言ではないだろう。日本でも2004年に先進医療、2007年には保険適用されている。
日本が放射線治療を受ける割合が低いのはなぜ?
現在、世界的には、がん患者の50%以上が放射線治療を受けており、先進国ほどその比率は高く、米国では65%以上だという。そんな中、日本だけは現在でも30%程度に留まっている。これはなぜなのだろうか(図1)。
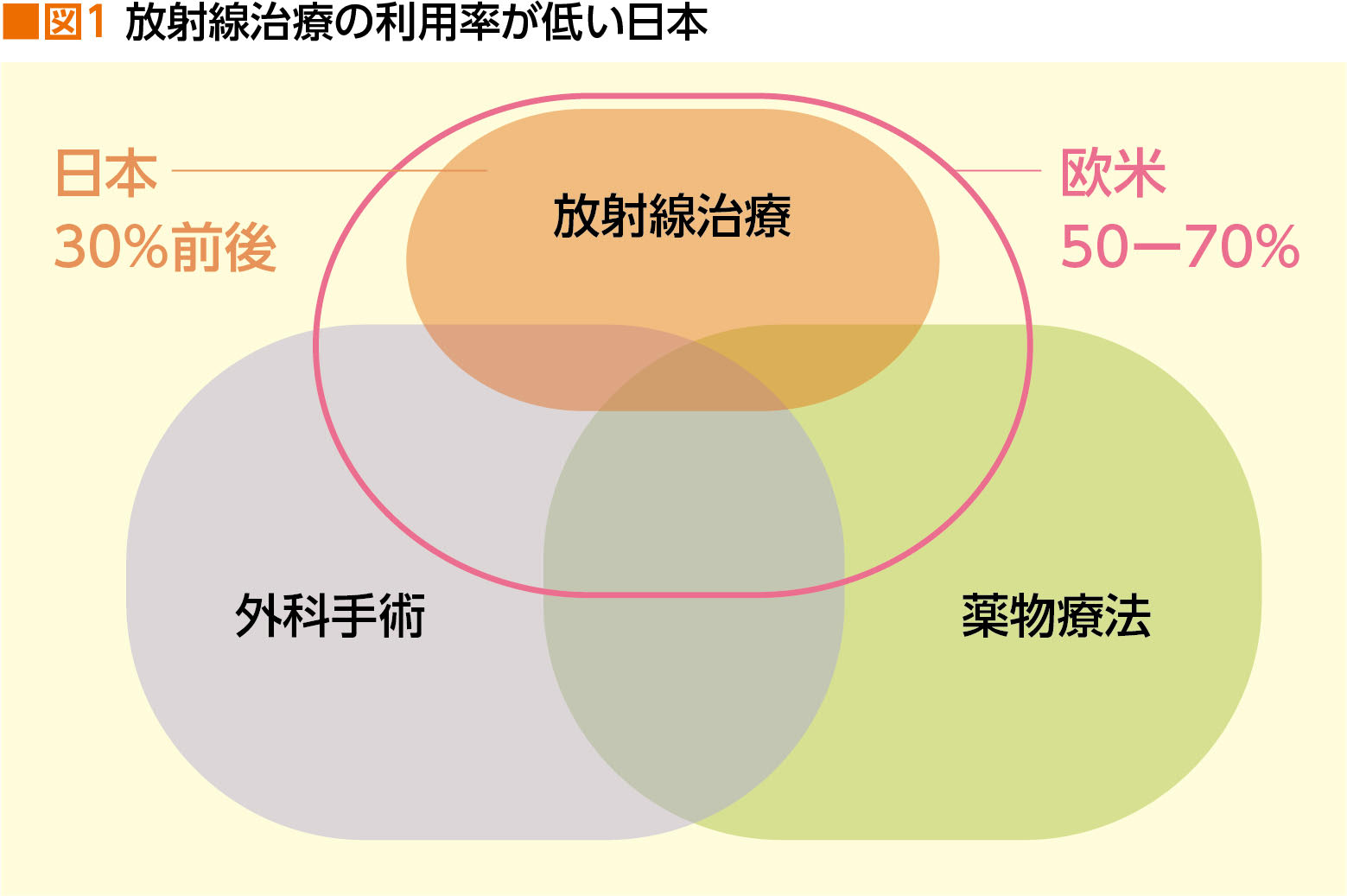
「日本には、*放射線腫瘍医をはじめ、*医学物理士、*診療放射線技師といった放射線治療にかかわる専門家が足りていないことが大きな要因と考えられます」と唐澤さん。
放射線治療はチーム医療だ。これら専門家の誰が欠けても充実した治療を受けることは難しい。中でもチーム連携のリーダ―となる*放射線治療専門医は現時点で全国におよそ1,000人。年間の放射線治療件数がおよそ25万件であることを考えると、到底、放射線治療を必要とする患者すべてに対応し切れる数ではない。
また、歴史的背景として、「日本では放射線治療に対する理解が遅れていることも否めません」と唐澤さんは指摘する。
10数年前まで、日本では、外科手術が適する胃がんや大腸がんといった消化器系がんの患者が圧倒的に多かったことで、手術が第1選択肢という考え方が定着していった。加えて、原爆の被ばく国であること、そして放射線被ばく事故の経験などから、放射線に対する悪いイメージが拭い切れない面もある。そうした日本の背景が、放射線治療への理解を遅らせてきたのだろう。
しかし……と唐澤さんは続ける。
「確かに日本では、今も放射線治療を受ける比率が諸外国に比べてかなり低い状況です。10年前ならば、それは放射線治療に対する恐怖感や偏見が要因の1つだと言えたでしょう。しかし今は、インターネットなどで何でも調べることのできる時代です。がんを告知された患者さん本人やご家族が最適な治療法を真剣に探し、放射線治療の有用性と低侵襲性に行き着いて、自ら主治医に要望して放射線腫瘍科(放射線治療科)に紹介されるケースも、ここ数年、非常に増えてきました」
実際に、放射線治療を受ける割合も、少しずつだが上がってきている。2008年のデータではがん患者の20数%だったのが、2012年のデータでは25%、そして現在が30%前後だ。
*放射線腫瘍医=放射線のからだへの作用を熟知し、様々ながん種に対応できるスキルを持つ放射線治療の専門家 *放射線治療専門医=放射線腫瘍医のなかで、日本医学放射線学会と放射線腫瘍学会が共同認定した放射線治療の専門医 *医学物理士=放射線治療線量や装置の品質を担保し、放射線量の計算や測定を行い最適な照射方法を放射線腫瘍医とともに決める病院にいる物理学者 *放射線治療専門診療放射線技師=放射線腫瘍医の指示のもと実際に精度の高い照射を行う専門家
初診で受診する科ではないという壁
2007年にIMRTが保険適用されて放射線治療の精度と安全性が格段に進歩して以降、放射線治療の実施件数は日本でも確実に増え続けている。かつ、患者本人が知識を持つようになり、放射線治療を怖がって避けるようなことは10年前に比べたら格段に減少した。それでもなお、諸外国には及ばない放射線治療の普及率。そこには、患者の理解とは異なる要因があるようだ。
最大の要因は、先に述べた放射線腫瘍医をはじめとする専門家の不足。加えて、「放射線腫瘍科は初診で受診する科ではない」という壁もあるのだという。
体調不良で病院を訪れるとき、初診で放射線腫瘍科の診察を受けることはない。内科や外科で「がん」と診断されることが多いのだが、そのときの主治医が放射線治療の正しい知識を持っているかどうか、その上で状況に応じて放射線腫瘍科へ紹介してくれるかどうか、が鍵になるのだ。
主治医に外科手術を勧められた場合、ほとんどの患者は受け入れるだろう。「手術ができる段階でよかった」と安堵しこそすれ、他の選択肢を自ら提案する人はまだ多くはない。
「患者さん自身が放射線治療の正しい知識を持って、主治医から提案がない場合には、放射線治療という選択肢はないでしょうか? と自ら主治医に問うことができるようになってほしい」と唐澤さんは述べる。病状、年齢、合併症(併発症)など、すべての状況を考え合わせた上で、その人にとって最適ながん治療を受けることが最も望ましいからだ。
同じカテゴリーの最新記事
- 化学・重粒子線治療でコンバージョン手術の可能性高まる 大きく変わった膵がん治療
- 低侵襲で繰り返し治療ができ、予後を延長 切除不能膵がんに対するHIFU(強力集束超音波)療法
- 〝切らない乳がん治療〟がついに現実! 早期乳がんのラジオ波焼灼療法が来春、保険適用へ
- 肝がんだけでなく肺・腎臓・骨のがんも保険治療できる 体への負担が少なく抗腫瘍効果が高いラジオ波焼灼術
- 大規模追跡調査で10年生存率90%の好成績 前立腺がんの小線源療法の現在
- 心臓を避ける照射DIBH、体表を光でスキャンし正確に照射SGRT 乳がんの放射線治療の最新技術!
- 2年後には食道がん、肺がんの保険適用を目指して 粒子線治療5つのがんが保険で治療可能!
- 高齢の肝細胞がん患者さんに朗報! 陽子線治療の有効性が示された
- 腺がんで威力を発揮、局所進行がんの根治をめざす 子宮頸がんの重粒子線治療
- とくに小児や高齢者に適した粒子線治療 保険適用の拡大が期待される陽子線治療と重粒子線治療



