これから登場する分子標的薬に期待! 急性骨髄性白血病(AML)の治療はそれでも進化している

急性骨髄性白血病の治療は進歩の兆しを見せているものの、現状、治療の基本は、化学療法で白血病細胞を叩くこと。寛解後は、予後を3段階に分けて、予後良好群以外は今も造血幹細胞移植が標準治療とされている。移植関連死の頻度を思えば、できることなら移植を回避して完治したいところ。そこに一石投じる新薬剤の登場が待ち遠しい。
急性骨髄性白血病とは何か
そもそも白血病とは、から話を始めよう。
白血病は血液がん(造血器腫瘍)の1つ。骨髄中で、造血幹細胞が分化・成熟して血液細胞(赤血球、白血球、血小板)が作られる途中段階で何らかのエラーが生じてがん化し、がん化した細胞(白血病細胞)が骨髄の中で増殖して正常な血液細胞が作れなくなってしまう病気だ。
症状としては、貧血や発熱、感染症、ちょっとしたことで出血が頻繁に起こったり、心当たりのない痣(あざ)が急に増えるなど。こうした症状がきっかけで発見されることが多い。
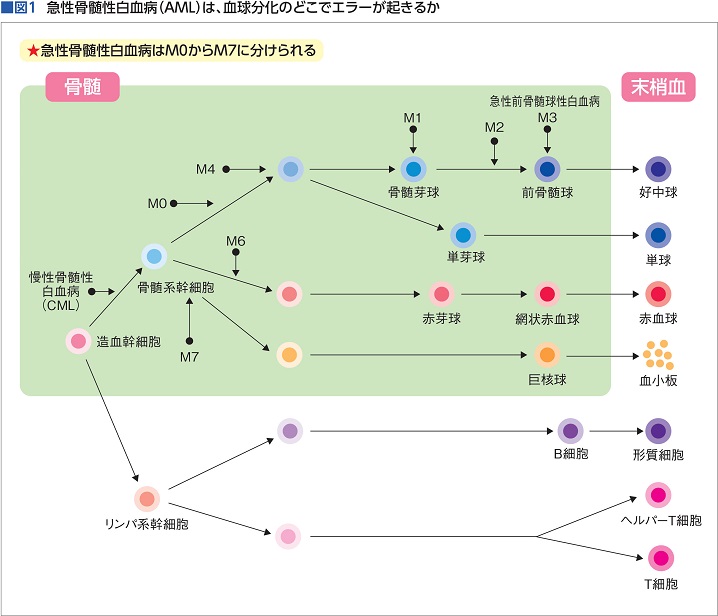
白血病には、急性骨髄性白血病(AML)、慢性骨髄性白血病(CML)、急性リンパ性白血病(ALL)、慢性リンパ性白血病(CLL)の4種類があり、それらは、造血幹細胞から血液細胞へ分化していく途中、どの段階でエラーが起こり、がん化したかによって分類される。
「がん化した白血病細胞が、もしエラーを起こさず正常に分化、成熟していたら、どの血液細胞になっていたかによって白血病の分類がされる、とも言えます」とがん研究会有明病院血液腫瘍科部長の照井康仁さんは説明する。
ここではとくに、白血病の約7割を占める急性骨髄性白血病について詳しく取り上げたい。
急性骨髄性白血病は、造血幹細胞から分化した骨髄系幹細胞が、リンパ球以外の白血球、赤血球、血小板へと分化、成熟していく過程でがん化したものだ。図1の緑色の枠内でがん化したものが骨髄性白血病だが、造血幹細胞から骨髄系細胞へ分化する過程でがん化したものが慢性骨髄性白血病、それ以外の場所でがん化したものをすべて急性骨髄性白血病と呼ぶ。
急性骨髄性白血病はさらに、緑色の枠内のどこでがん化したかによってM0(エムゼロ)からM7と細かく分類されるのだが、M3の急性前骨髄球性白血病(APL)以外は治療法が同じなので、ここではM3以外のM0からM7を一括りにして「急性骨髄性白血病」として解説していく(図1)。
急性前骨髄球性白血病は、予後不良から予後良好へ
まず、急性骨髄性白血病の中で、突出した治療薬を持つ急性前骨髄球性白血病(M3)について触れておこう。
骨髄系幹細胞から幾度かの分化を経て「前骨髄球」になったところでがん化したものがM3だ(図1参照)。30年以上前までは非常に予後(よご)が悪かったが、ビタミンA誘導体であるベサノイド(一般名レチノイン)を従来の抗がん薬に加えることで100%に近い確率で寛解(かんかい)に持ち込めることが判明し、一気(いっき)に予後の良いタイプになった。
ベサノイドを用いた治療法は30年ほど前に発見され、分化誘導療法と呼ばれているが、「実はこれこそが、最初の分子標的薬と言っても過言ではありません」と照井さん。
M3は15番と17番の染色体異常で、PMA-RARAという転写因子が壊れやすくなることが原因。そこにピンポイントで作用するベサノイドは紛れもなく分子標的薬だ。当時はまだ分子標的薬という言葉がなく分化誘導療法と呼んでいた、というわけだ。
30年以上変わらず、基本治療は抗がん薬による化学療法
M3だけ別扱いするのはべサノイドという特効薬があるから。では、それ以外の急性骨髄性白血病の治療法はどうなっているのだろうか。
「近年、急性骨髄性白血病の治療は大きな進歩の兆しを見せています。とはいえ、あくまで治療の基本は、骨髄中に増えた白血病細胞を抗がん薬で叩いて死滅させ、正常な血液細胞を増やすこと。この方針は30年以上変わりません」と照井さんは言及する。
進歩の兆しについては後ほど触れるとして、まずは治療の基本となる化学療法について解説していこう。
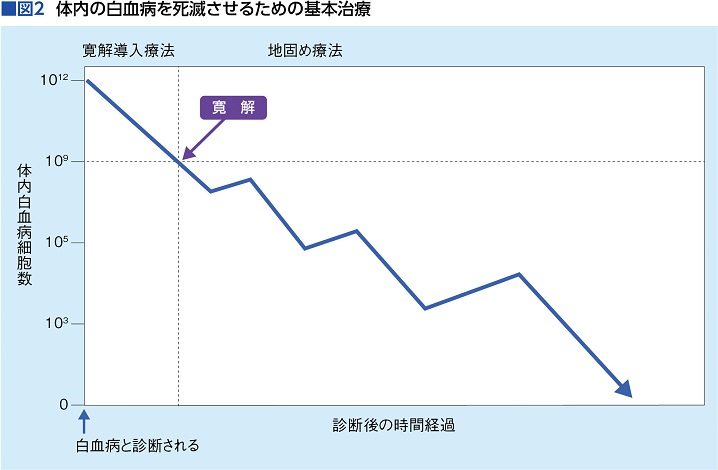
初発の急性骨髄性白血病の治療は、治癒を目指した強力な化学療法(多剤併用療法)が基本で、「寛解(かんかい)導入療法」、「地固め療法(consolidation therapy)」の順に行う。
寛解導入療法は、キロサイド(一般名シタラビン)とダウノマイシン(同ダウノルビシン)の併用療法、もしくはキロサイドとイダマイシン(同イダルビシン)の併用療法を約1週間行い、一気に寛解(完全寛解)を目指す。
寛解とは、骨髄中の白血病細胞が全体の5%以下の状態になること。決して白血病細胞が体内から消失したというわけではない。詳しく言うと、寛解導入療法前には10の12乗個だった白血病細胞が10の9乗個に減ったら寛解と言えるそうだ。こう表現すると、依然として莫大な数字に思えるかもしれないが、1兆個の白血病細胞が10億個に減る。つまり1,000分の1に減少すると考えるとわかりやすい。
寛解導入療法は短時間で寛解を目指すので、抗がん薬も非常に強い。つまり、白血病細胞だけでなく、正常細胞も骨髄の中からいっきに減少してしまう。赤血球や血小板が極端に減った場合は輸血で補えるが、白血球は輸血できないため、1週間ほどでいったん抗がん薬投与をやめ、正常な白血球が自然に増えてくるのを4週間ほど待つ。そして白血球が回復したタイミングで、骨髄穿刺(せんし)を行って寛解が持続しているかを検査する。
「約1週間の寛解導入療法で、8~9割が寛解を得ることができます」と照井さん。
寛解を得ると第1段階を突破したわけだが、まだ安心できるわけではない。寛解とは骨髄中の白血病細胞が全体の5%以下になった状態。増殖は抑えられ、落ち着いてはいるが、寛解後そのままにしておけば、再び必ず増殖する。
そこで、寛解を得た後に行うのが地固め療法。寛解導入療法で寛解を得ることができ、白血球が自然回復したことがわかったら、すぐに地固め療法へ移行する。ここでの治療目標は、5%以下に減少した白血病細胞をさらに叩き、完全に死滅させてゼロにすること。つまり二度と再発させないことを目指す。
地固め療法は、キロサイドの大量投与、もしくはキロサイドとアントラサイクリン系抗がん薬の併用療法で行われ、投与と白血球の回復待ちを繰り返しながら、入院治療で約4カ月間かけて行う(図2)。地固め療法が終了し、寛解を維持していると判定されたら、その後は、急性骨髄性白血病の予後分類をもとに、経過観察に移るか、造血幹細胞移植(HSCT)へ進むかが検討される。
同じカテゴリーの最新記事
- 新薬登場で骨髄移植が不要な患者が増加する可能性 急性骨髄性白血病(AML)に対する新しい分子標的薬が次々に登場予定
- 医学会レポート 米国血液がん学会(ASH2015)から
- 貴重な患者さんの声が明らかに!急性白血病治療後の患者QOL調査
- 経過観察から移植まで幅広い治療の選択肢がある 高齢者に多い急性骨髄性白血病 生活の質を重視した治療が大切!
- 新たな造血幹細胞移植法も出てきた! 化学療法と移植で根治を目指す急性骨髄性白血病の最新治療
- 予後予測に基づいて寛解後療法を選択。分子標的薬の開発や免疫療法もスタート リスク別薬物療法で急性骨髄性白血病の生存率アップを目指す
- リスクの大きな造血幹細胞移植をやるべきか、いつやるべきかを判断する 再発リスクを測り、それに応じた治療戦略を立てる ~急性骨髄性白血病の場合~
- 治療の主体は抗がん剤を用いた化学療法と造血幹細胞移植 新薬など進歩著しい急性骨髄性白血病の最新治療
- 急性骨髄性白血病の最新治療 分化誘導や分子標的などの新療法の出現で飛躍的効果の足がかり



