患者を支えるということ13
管理栄養士:細やかな心配りで、がん患者の「食べる」を応援 患者の約7割は、その人に応じた個別対応

おちあい ゆみ 1992年、大妻女子大学家政学部食物学科管理栄養士専攻卒業、同年より旧国立東京第2病院栄養士に。2004年旧国立がん研究センター中央病院栄養係長などを経て、2008年より現職
副作用や全身状態の低下で思うように食べられないがん患者は多い。これに対して、国立がん研究センター東病院では栄養サポートチームを結成、患者が食べやすい食事に取り組んでいる。栄養管理室長の落合由美さんは「栄養状態の改善と同時に精神的な安定も食事の大事な要素」と語る。
栄養士も病棟へ
「食事をとることは、体の回復はもちろん、化学療法や放射線療法を受けているならば、治療を続けられる体力を維持するためにも重要です。でも、それだけではないのです。食事には精神面をサポートするという意味もあるのです」
と、国立がん研究センター東病院・栄養管理室長の落合由美さんは語る。
とくにがん患者にとって、食事が食べられるか食べられないかは、身体状態を把握するバロメータでもある。ところが以前から、口から食べることの重要性は指摘されていたが、実際のサポートは決して十分とはいえなかった。
それが、10年ほど前から変わってきた。NSTという言葉が広まってきたのもこのころから。NSTは、栄養サポートチームの略。管理栄養士をはじめ、看護師や薬剤師、医師など専門職が集まり、患者の栄養状態を把握して栄養計画を立案し、指導する。簡単にいえば、栄養状態の悪い患者に、必要な栄養がとれるように食事や輸液を提案する。
落合さんによると、「昔に比べ業務のコンピュータ化がすすみ、栄養士が病棟に出やすくなり、栄養指導や栄養管理実施加算でベッドサイドに頻繁に出向くようになりました。さらに、2010年から栄養サポートチーム加算が設立されたことも後押しになりました」という。
結果として、病院全体で栄養サポートチームをバックアップすることが可能になり、直接患者の声を聞く時間が増えたのである。
患者の半分が低栄養
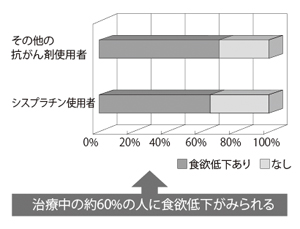
落合さんは、一般の総合病院でも仕事をした経験があるが、がん専門病院の大きな特徴は、低栄養の患者が多いことだという。
「普通、血中のアルブミン(タンパク質の一種)量が3.5g/dl以下になると低値とみます。一般病院では、これに該当する人が3割ぐらい。妊婦さんや整形外科の患者さんなどいろいろな人がいますから。それが、ここでは約半数を占めます」
落合さんたちの調査によると、2.5g/dlを切る、かなり高度な低栄養の人は、351人中85人。その4分の1は化学療法を受けている患者だ。
そもそもなぜ、がん患者は低栄養に陥りやすいのか。
まず、がんになると、サイトカイン*などの影響により食欲を抑制する方向に働く。さらに、炎症反応があるため代謝が亢進されやすく、エネルギーの消費が大きい上、吸収や合成障害も起こりやすい。そのため、どんどんエネルギーが消費され、食べていてもやせるのだ。
食道や胃の上部、大腸など、がんのできた部位によっては食べ物の通過障害や下痢、嘔吐を起こすこともある。
そして、低栄養に陥る、もう1つの大きな要因が治療による副作用だ。術後は1度にたくさん食べるといろいろなトラブルを起こしやすい。化学療法や放射線療法の場合は、吐き気や嘔吐、口内炎、味 覚障害、便秘、下痢、貧血などの副作用がみられる。東病院のアンケート調査でも、化学療法を受けた人の約6割に食欲低下がみられるという。
*サイトカイン=細胞から分泌されるタンパク質で、免疫や炎症に関わるものが多い
7割の患者の食事を個別調整
その結果、低栄養や免疫能・体力の低下などを招き、ひどい場合は治療を続けるだけの体力が失われたり、精神的にも治療を続けようという意欲まで失われてしまうという。
これを食事や輸液の面から支援するのが、栄養サポートチームである。東病院には、現在緩和ケア病棟を含めて425床あるが、 落合さんによると「入院患者のうち、約100名は点滴や経腸栄養剤など口以外からの栄養の補給をしていますが、約300名は口から食事をしています。そのうち7割ぐらいの患者さんには、何かしら食事の個別対応をしています」
食事をする人の7割に、その人の体調や嗜好、治療などに応じて何らかの工夫をしているというのである。このきめ細やかさが、「がん専門病院の特徴でもある」と落合さんは指摘する。
落合さんが手にする禁止コメントリスト、いわゆる患者に出してはいけない食べ物リストには、魚禁からとろろ禁、ブロッコリー禁まで100以上の禁止項目があ げられている。これは、患者さんからよく言われる訴えをパソコンで集計したもの。「その中で1個だけダメな人もいれば、7~8個ダメな人もいる」という。
「薬の作用を妨げる食材を抜くため」、あるいは「口内炎なので口当たりがよく、しみない食事にする」など、理由はさまざまだが、治療やがんの影響ばかりではないのである。
「ピンクの薬で吐いたから、ピンク系の食材をみると気持ちが悪くなるとか、タマネギの甘味やにおいで吐いたので、それがトラウマになってタマネギが食べられないとか。こういう場合は、赤色系の食事を除去したり、タマネギ抜きの食事にすることもあります」
肉が嫌いなので魚、ブロッコリーは嫌い、甘いスープは嫌など単純に好き嫌いもある。このあたりは、どこまで対応するか難しいところだが、「患者さんや医師とも話し、その食材や料理によって摂取不良が著しくなるのであれば、対応する」のが落合さんたちのスタンスだ。
食欲不振に4タイプの基本食

300人もの患者さんにこれだけ個別に対処したら、かなりの負担ではないかと思うが、落合さんによると「6割方は基本献立に少し変形を加える程度ですむ」そうだ。
それだけ、さまざまな状況に応じたメニューが用意されているのである。
たとえば、食欲不振の患者には、「柏の葉」というメニューが4種類用意されている。Aはさっぱりした口当たりのいい食事、Bはおかゆやシチューなど柔らかく てなめらかな食事、気分がよくなったらいつでも食べられるようにカップ麺やゼリーなどを用意するのがC食「生のフルーツならば食べられるかも」という人の ためには、果物だけのD食がある。
吐き気がある、口内炎で口の中がひどくあれている、味覚障害で味がしないなど、がん治療中に現れやすい症状にあわせて、いくつもの献立が用意されている。これに、それぞれの患者の好みや体調などにあわせて調整すれば、かなりの要望をカバーできるのである。
食事は心を支える
 栄養・食事支援として、国立がん研究センター東病院ではがん療養中の症状に応じた食事の提案を行う「柏の葉料理教室」を2008年9月より開始
栄養・食事支援として、国立がん研究センター東病院ではがん療養中の症状に応じた食事の提案を行う「柏の葉料理教室」を2008年9月より開始といっても、栄養状態の改善だけを目指しているわけではない。「栄養状態の改善は第一の課題ですが、必ずしもそれのみではない場合もあります」と落合さんは語る。
たとえば、消化管は正常だが食べたくないので、静脈栄養で栄養を補給しているとする。しかし、このような場合、少しずつでも口から食べる、経腸栄養剤を注入するなど、腸管を通じて栄養補給を行わないと、免疫力も低下する。
そこで、「栄養が充足されるわけではありませんが、少量でも摂取可能な場合は、おかゆと梅干を少量とか、ゼリーやプリンを食べたいときに食べてもらうよう調整します」
さらに、終末期になると「栄養補給より、むしろ精神面のサポートという意味が大きくなる」という。この時期になると、食事をしても代謝障害でうまく栄養が利用できなくなってくる。
しかし、「患者さんは、食べられなくても食事が来るだけで安心したり、お水やプリンがひと口食べられただけでも、ホッとすることもあるのです」と落合さん。 「ああ、今日もごはんが来た」、「ひと口だけどアイスクリームが食べられた」、それだけで生きる希望になる。食事の調整は、その希望と安心のためという意 味もあるのだ。
無理強いはダメ!

東病院には、常勤・非常勤あわせて7人の栄養士と給食を管理する栄養士を含む委託事務員が5人いる。栄養士は、患者1人ひとりのニーズを把握するために担当の病棟を順番に回る。
「話し込んでいくと、あれなら食べられたとか、めん類は好きだけどラーメンは時々でいいとか、野菜の煮物は嫌だけど、あの煮物は食べられたとか患者さんからも話が聞けるし、こちらからもいろいろなメニューを提案できるのです」
ただし、それがストレスになる人もいる。
「『こんなにしてもらっているのに食べられない』と、かえって負担に感じる人もいるのです」と落合さん。だから、必ず看護師にその日の患者の体調や精神状況などを確認して訪問する。
「無理強いはダメです。『あなたに不足している栄養素はこれです。こうすれば食べられるから頑張ってください』、なんていう指導はここではお門違いです」
決して上から目線で、患者を「指導」しない。こういう姿勢が患者の心を開くのだろう。
最近は、通院で抗がん剤や放射線などの治療を受ける患者も増えているが、自宅にいるだけに、十分な情報が届かないことも多い。落合さんたちは、こうした通院 治療の患者さんにも、通院治療センターで栄養相談を行っている。やはり「食欲低下、体重の減少、嘔吐などの症状に対する食材の選び方や栄養補助食品の使い 方などの指導が多い」そうだ。
また、在宅の患者に向けて月2回、駅近くにあるがん患者・家族総合支援センターで「柏の葉料理教室」も開催してい る。料理の工夫だけではなく、一緒に食事を作って食べることで「初めて自分ががんであることを家族以外に話した」など、お互いの悩みや問題を話したり、世間話をする場にもなっているそうだ。
「副作用対策などと平行して栄養士が係わっていくことで、全身状態が改善して退院するなど効果はあると思います。ただ、中には病状により改善されない人もいます。全員に効果があるわけではないのがジレンマです。
とはいえ、食事は生きる実感や喜びを与えてくれるもの。栄養管理では栄養の改善だけではなく、気持ちに寄り添っていくことも大事な要素だと思います」と落合さんは語っている。
食事は、衰えた体を回復させるだけではなく、心をも回復させる妙薬。栄養サポートチームの活動は大きな力になるはずだ。
同じカテゴリーの最新記事
- 高齢者乳がんに対する診療の課題 増える高齢者乳がん~意思決定支援を重視した診療を
- 乳がん体験者ががん患者を支える 患者の悩み、必要なサポートとは?
- 納得した乳がん治療、療養生活を選ぶために アドバンス・ケア・プランニングの取り組み
- 乳がんサバイバーの職場復帰:外来通院中の患者さんを対象に意識調査 職場復帰には周囲の理解と本人の自覚が大切
- 診療放射線技師:治療計画から機器の管理まで幅広く行う 患者さんの不安を取り除くことも大切
- 義肢装具士:失った手足を取り戻し、日常生活を支援 早期訓練で、患者さんもより早く社会復帰へ
- 理学療法士:訓練ではなく日常を楽にするがんの理学療法 患者さんの体と思いに寄り添う
- 臨床研究コーディネーター:薬の開発を患者さんの立場からサポート 医師、製薬会社、患者さんの橋渡しを担う
- 音楽療法士:がん患者さんの心と体を癒やす音楽療法 身心の調子に合わせた選曲が大事



