正確な診断には遺伝子パネル検査が必須! 遺伝子情報による分類・診断で大きく変わった脳腫瘍

脳腫瘍の診断では、100年ほど前から腫瘍組織を観察して〝見た目〟で病気を分類していました。最近になって、遺伝子情報で脳腫瘍を分類する分子分類が診断に取り入れられるようになり、種類が多い脳腫瘍の診断が正確にできるようになってきました。
京都大学医学部医学研究科脳神経外科学教授の荒川芳輝さんに、がんゲノム医療の進歩により脳腫瘍の診断と治療がどう変わったのかを解説してもらいました。
脳腫瘍のこれまでの診断方法とは?
脳腫瘍は、頭蓋骨に包まれた部分に発生するすべての腫瘍の総称です。脳腫瘍には非常に多くの種類がありますが、神経膠腫(しんけいこうしゅ:グリオーマ)は代表的な脳腫瘍で、全脳腫瘍の1/4を占めています。脳は、情報の伝達や処理を行う神経細胞と、それを支えて栄養を送るなどの働きをしている経膠細胞(グリア細胞)と血管などからできています。このグリア細胞から発生した腫瘍が神経膠腫です。〝脳のがん〟と考えればわかりやすいでしょう(図1)。
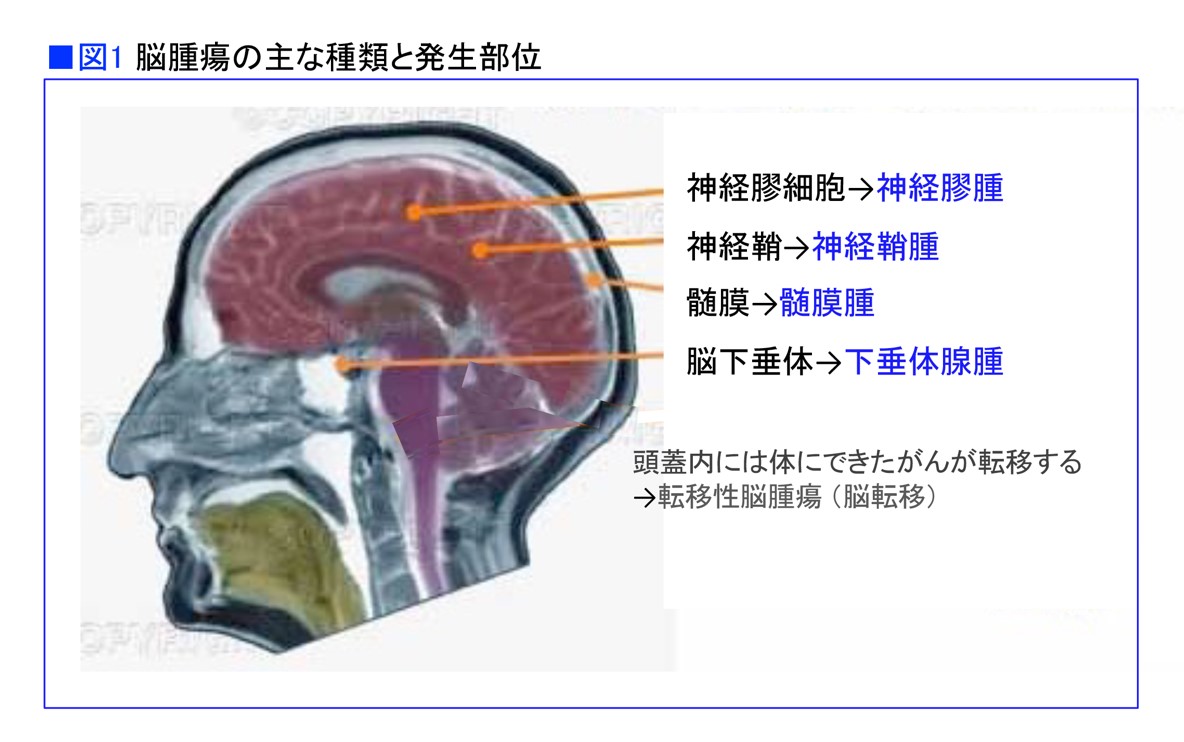
神経膠腫は悪性度によってWHOグレード1から4まで分類されます。もっとも悪性度が高いグレード4の神経膠腫が膠芽腫(こうがしゅ:グリオブラストーマ)です。
また、発生するグリア細胞の種類によって星細胞腫(せいさいぼうしゅ)、乏突起膠腫(ぼうとっきこうしゅ)などに分類されますが、さまざまな種類が含まれています。100種類以上にも分けられていて、予後のいいグレード1から、悪いグレード4まであります(図2)。
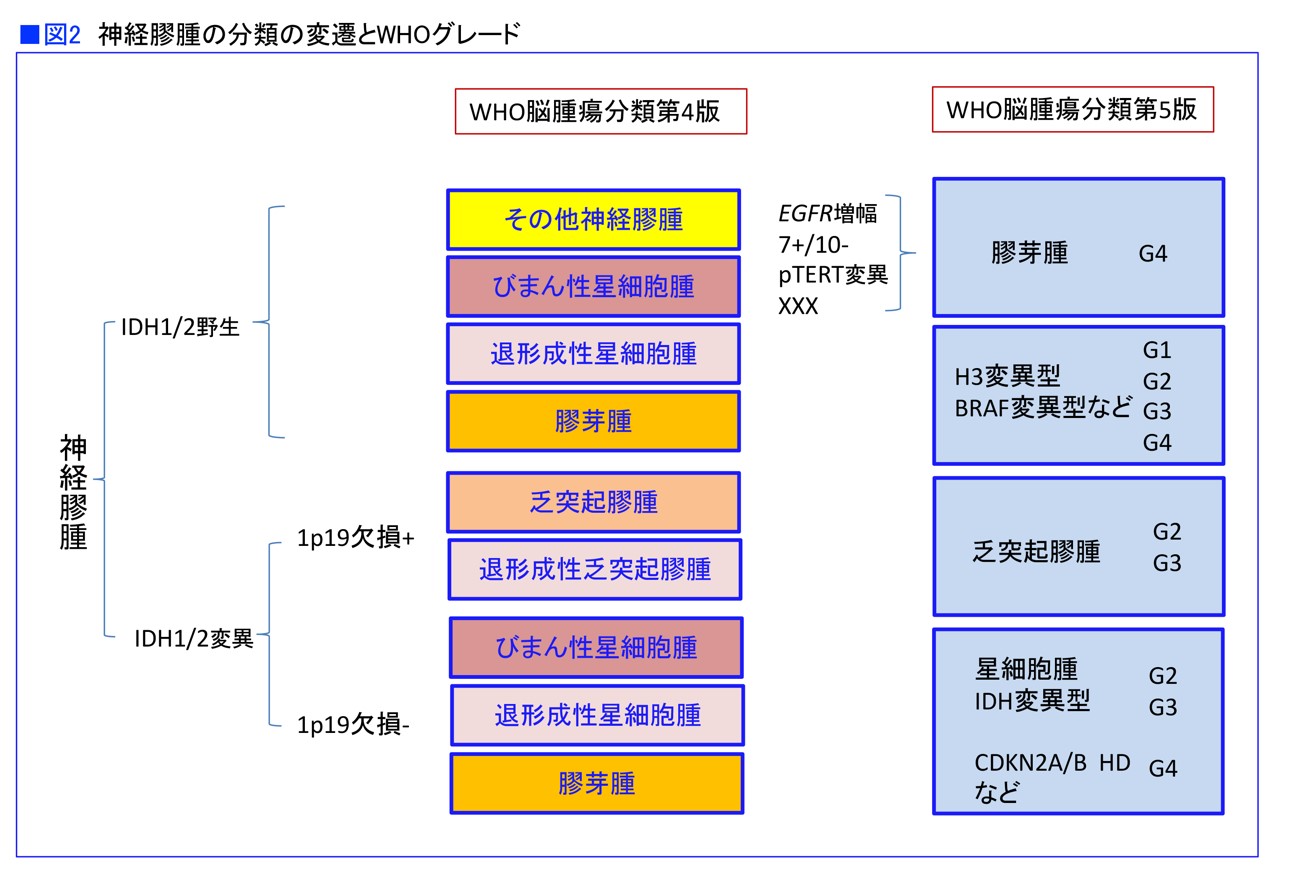
それを従来は腫瘍の組織を顕微鏡で観察し〝見た目〟によって分類していたのですが、最近になって大きく変わることになりました。
京都大学医学部脳神経外科学教授の荒川芳輝さんは、次のように語っています。
「これまでの脳腫瘍の分類は、米国のパーシバル・ベイリーとハーベリー・クッシングという2人の脳外科医が、今から100年ほど前の1926年に完成させたものです。腫瘍細胞を肉眼的、組織学的に分類し、脳腫瘍分類の基礎を築きました。その分類法がずっと続いていたのですが、がんゲノム医療が進んできた最近になり、この分類方法にはいろいろ問題があることがわかってきました。ここ20年ほどの間に、遺伝子の変異が明らかになってきて、神経膠腫の多くが遺伝子の変異によって起きていることが明らかになってきたからです」
大きく変化した診断方法とは?
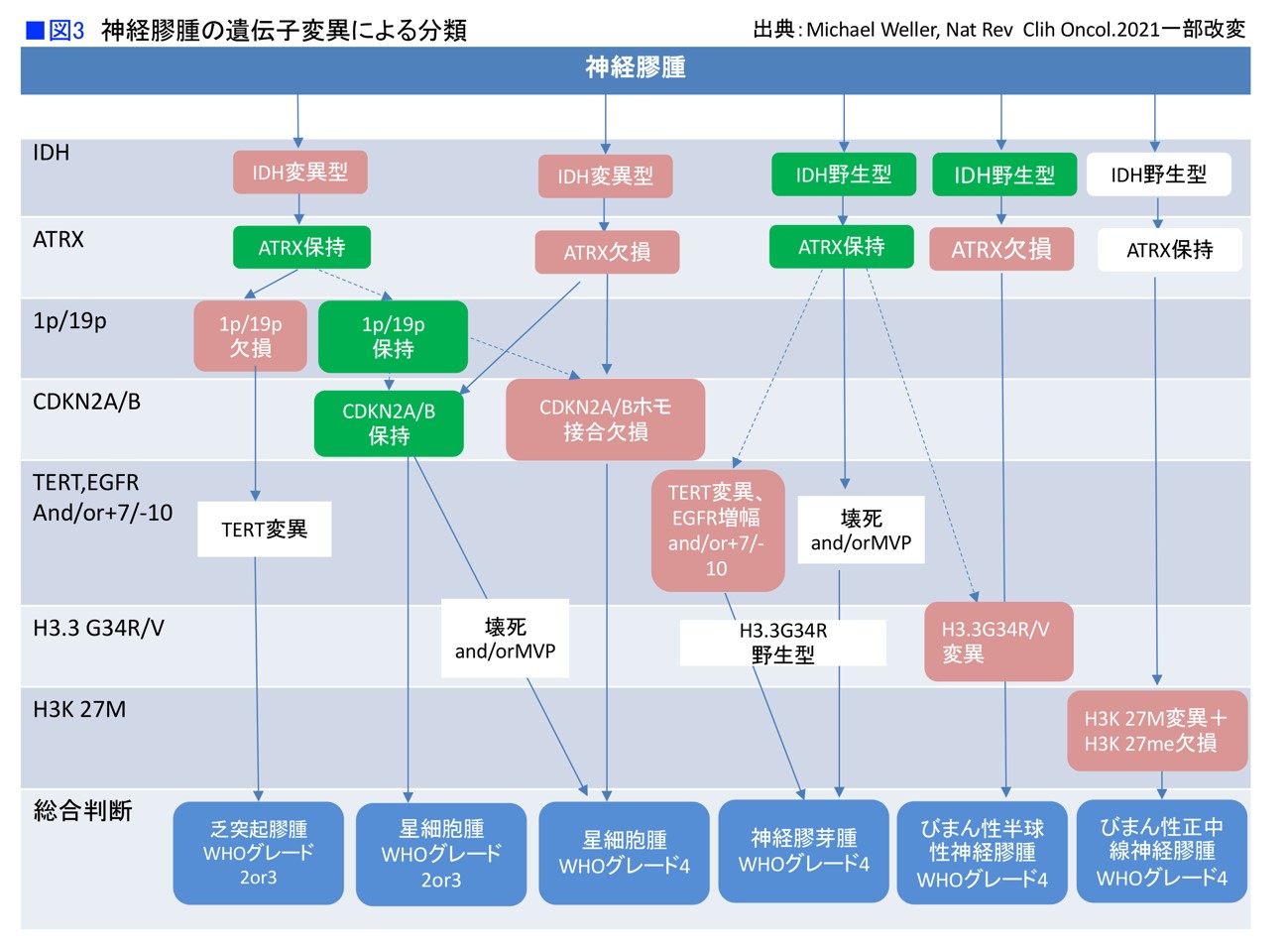
神経膠腫には、IDH(イソクエン酸脱水素酵素)という遺伝子に変異が起きているかどうかを確認することが診断のスタートになります。IDH遺伝子には、遺伝子の変異型と、変異が起きていない野生型があります。さらにATRX(がん抑制遺伝子)という遺伝子の変異が失われるか、残っているかが関係します。
IDHが変異型で、ATRXが失われているとIDH変異型星細胞腫になります。IDHが変異型で、ATRXが残っていて、1番染色体と19番染色体が欠失すると、乏突起膠腫になります。
IDHが変異のない野生型で、さらにTERTやEGFRといった遺伝子、7番染色体と10番染色体の変異などが関わって発生するのが膠芽腫です。
こうしたことが明らかになり、脳腫瘍の診断方法も大きく変わってきました。
「欧州のガイドラインでも、2021年版からは遺伝子による分類が推奨されています。100年行われてきた見た目による分類から、遺伝子分類へと、脳腫瘍の診断方法が大きく変わることになったのです」
脳腫瘍は、種類によって予後がだいたい分かれますが、これまでの見た目の分類では、どうしても間違って分類されたものが含まれるため、明確ではありませんでした。ところが遺伝子分類で診断すると、予後のよいタイプと予後の悪いタイプがきれいに分かれます。このように遺伝子変異を調べることで、より正確に診断できるようになり、予後が予測しやすくなるのです。さらには、新しい治療薬に到達することもあります。
「たとえば見た目の分類では膠芽腫ではなくても、膠芽腫と同じような遺伝子変異を持っていると、膠芽腫と同じように予後が悪いことがわかってきました。分子的膠芽腫と呼んでいます。グレード2か3に見えても、膠芽腫で予後が悪いのです。逆に、見た目で膠芽腫と診断された中には、膠芽腫ではないものも含まれています。IDH変異型で、膠芽腫に見えるものがあるのですが、それは予後が良好です」
こうしたことがあるので、膠芽腫に見えてもIDHを調べることが基本となっています(図3)。
これまでの分類での星細胞腫の臨床試験は?
診断方法が新しくなると、これまでに行われてきた臨床試験の結果が正しいのかどうか、疑問が生じます。そこで、かつて行われた臨床試験の事後解析が行われています。
「RTOG9802試験」は、グレード2の星細胞腫を対象に、「RT(放射線治療)群」と、放射線治療に化学療法のPCV療法(一般名プロカルバジン+ロムスチン+ビンクリスチン)を加えた「RT+PCV群」を比較した試験です。見た目の分類で診断し、1998年~2002年に登録が行われました。
5年全生存率(OS)は、RT群63%、RT+PCV群72%でした。5年無増悪生存率(PFS)は、RT群46%、RT+PCV群63%でした。全生存期間中央値は、RT群が7.5年、RT+PCV群は未到達でした。無増悪生存期間中央値は、RT群が4.4年、RT+PCV群は未到達でした。この結果から、PCV療法を加えることで無増悪生存期間は延長するが、全生存期間は延長しないと結論づけられました。
ただ、観察期間を12年まで長くすると、全生存期間中央値でも、RT群が7.8年、RT+PCV群が13.3年と差が出てきました。無増悪生存期間中央値は、RT群が4.0年、RT+PCV群が10.4年でした。こうした結果から、グレード2の星細胞腫には、放射線治療に化学療法を加えると予後がよくなるとされていました。
同じカテゴリーの最新記事
- 手術技術、化学療法、遺伝子診断、そしてチーム医療が重要 治療成績が向上する小児脳腫瘍
- ウイルス療法が脳腫瘍で最も悪性の膠芽腫で高い治療効果! 一刻も早いウイルス製薬の量産化技術確立を
- 悪性脳腫瘍に対する緩和ケアの現状とACP 国内での変化と海外比較から考える
- 脳腫瘍グレードⅣの膠芽腫治療に光射す 標準治療に自家腫瘍ワクチン療法を加えて生存期間延長を目指す
- 他のがん種よりも早期介入が必要 目を逸らさずに知っておきたい悪性脳腫瘍の緩和・終末期ケア
- 新たにウイルス療法や免疫チェックポイント阻害薬など 悪性度の高い膠芽腫などの脳腫瘍治療に見えてきた可能性
- 光の力でがん細胞を叩く治療 悪性脳腫瘍に光線力学的療法(PDT)併用の実力
- 標準治療では治癒が難しい悪性脳腫瘍の治療に光明が ホウ素中性子捕捉療法「BNCT」の実用化が見えてきた
- 脳転移治療にはガンマナイフが効果的 さらに患者にやさしい新型登場



