メディカル・レポート5 世界標準の細胞診報告様式と新しい検査法を導入――細胞診とHPV検査の併用検診を呼びかける
子宮頸がんの検診分野で大きな変革進む

子宮頸がんの検診の分野で大きな変革が進んでいる。
より精度の高い検診が日本でも広がりつつあるのだ。長期的に見れば国全体の医療費削減にもつながる。世界標準で最新となる検診についてリポートする。
『子宮頸がん検診維新』
「私は、今を『子宮頸がん検診維新』と表現しています」子宮頸がん検診の研究と普及の第一人者である自治医科大学産科婦人科講座教授の鈴木光明さんは、そう表現した。
最近の子宮頸がんの予防や早期発見の課題としては、「ヒトパピローマウイルス(HPV)ワクチン」と「新しい形のがん検診」が挙げられる。
子宮頸がんはほかのがん種と比べ、ワクチンや検診の重要性・有効性が指摘されることが多いのが背景にある。今回は、より精度を増した新しい検診に焦点を当てて話を聞いた。
「子宮頸がんの検診が日本で始まってから半世紀が経ちました。1961年に宮城県でスタートした細胞診による集団検診が始まりでした。それが創世期だとすると、今は変革期です。キーワードは3つあります」それは、「ベセスダシステム」「LBC」「HPV検査」。1つずつ見ていこう。
ベセスダシステムより客観性ある診断
まずは、「ベセスダシステム」の導入だ。「ベセスダシステムとは、世界標準の細胞診の新しい報告様式です。これまでの日本の様式では、1から5のクラス分類でした。1が正常で、5が悪性(がん)という診断です。3が真ん中だという認識ですが、どっちつかずの曖昧なものがすべてここに入れられていました」
従来の日本の分類では、炎症が強かったり、細胞数が少ないなど適正でない検体の場合に、根拠もないまま3に分類してしまっていた。
それでは診断が曖昧なものとなってしまうために、鈴木さんが中心となって2008年に世界標準であるベセスダシステムを日本に導入した(図1)。
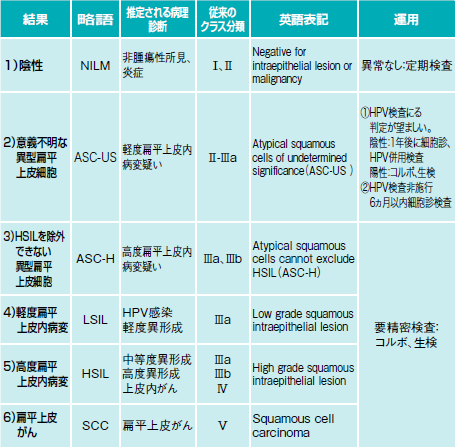
骨子は2つある。採取した細胞の検体としての適否を明確にすることと、推定病変を記述することだ。この分類の特徴の1つとしてASC-US(意義不明な異型扁平上皮細胞)という概念が導入された。
ASC-USは、精密検査が必要となるASC-H、LSILなどとNILM(陰性)の間に位置する。ここに分類されたときには、子宮頸がんの原因となるHPV感染の検査が望ましいが、6カ月以内の細胞診による再検査も容認される。
LBC(液状処理細胞診)法
不適正検体をなくす
2つ目は「LBC」。「新しい細胞診の検査法です。液状処理細胞診(liquid based
cytology)の略語で、不適正な標本が少なくなるとともに、DNA検査にも応用できる画期的な方法です」
これまでの検体採取は、ヘラやブラシなどで子宮頸部を擦って細胞を採取し、それをスライドガラスに塗る方法だった。これだと、採取の仕方や細胞量にばらつきがあったり、スライドガラスに一様に細胞が塗られていなかったりで、しばしば検体としての適性に問題があることが指摘されていた。
LBCは、細胞の採取に専用のブラシを使い、採取した細胞を保存液に収める。そのまま顕微鏡診断に送られるため、ヒトの手によるばらつきがなくなるという利点がある(図2)。
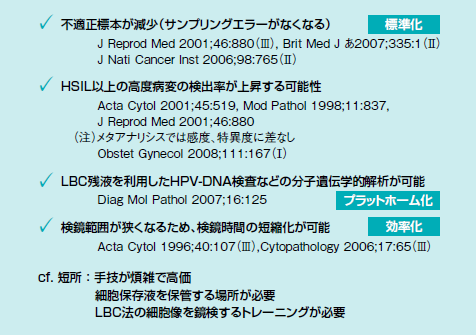
鈴木さんは次のようにまとめる。「この検査法の長所は、『標準化』『プラットホーム化』『効率化』にあります。不適正検体が激減する(サンプリングエラーがなくなる)という標準化、検体をHPV検査などに回せるプラットホーム化、そして、検査時間の短縮による効率化です」
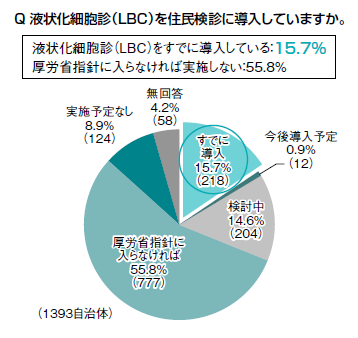
検査技師のトレーニングの必要性などの課題もあるが、これも世界標準だ。「欧米では90%以上普及していますが、日本では2013年の調査でLBCを住民検診に導入している自治体は15.7%にとどまっています。さらに普及させる必要があります」(図3)
同じカテゴリーの最新記事
- 1次、2次治療ともに免疫チェックポイント阻害薬が登場 進行・再発子宮頸がんの最新薬物療法
- AI支援のコルポスコピ―検査が登場! 子宮頸がん2次検診の精度向上を目指す
- 第75回日本産科婦人科学会 報告 ~慈しみの心とすぐれた手技をもって診療に努める(慈心妙手)が今年のテーマ~
- HPV9価ワクチンが定期接種に! 子宮頸がんはワクチン接種で予防する
- 腺がんで威力を発揮、局所進行がんの根治をめざす 子宮頸がんの重粒子線治療
- 自己採取HPV検査とHPVワクチンの持続感染予防効果を検討 〝子宮頸がん撲滅〟を目指す2つの臨床研究~福井大学
- 定位放射線療法を併用した臨床試験も進行中 子宮頸がんの化学放射線療法
- 受診率アップのためには若い世代への意識付けが肝要 大学生に対する子宮頸がん検診啓発活動を実施~福井県
- 世界80カ国以上でHPVワクチンは定期接種に 子宮頸がんは、検診とワクチンで予防できる!
- 子宮体がん、子宮頸がんにおけるダヴィンチ手術の現状と今後 子宮体がんがダヴィンチ手術の保険適用に



