連携する産科医の確保も重要
術後妊娠、赤ちゃんの可能性も! 子宮頸がんの妊娠機能温存術

慶応義塾大学医学部
産婦人科教授の
青木大輔さん
子宮頸がんは、ある程度病期が進むと子宮を摘出するのが一般的。
妊娠出産を望む若い女性にとっては大きな苦痛です。
これに対して、子宮体部だけを残して、妊娠能力を維持するのが、「広汎性子宮頸部摘出術」です。
ただし、術後の妊娠・出産効果が発揮されるには「妊娠中の管理を含め、患者さん自らのリスクへの十分な理解が必要」と、慶応義塾大学医学部産婦人科教授の青木大輔さんは語ります。
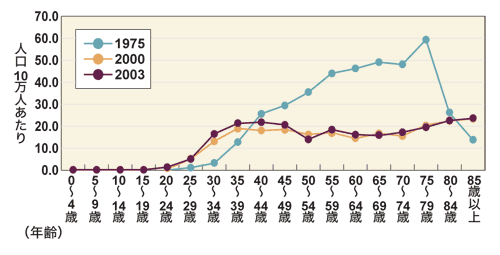
妊娠・出産の適齢期 20・30代に急増する子宮頸がん
子宮頸がんは、初期で見つかれば比較的治りやすいがんといわれていますが、今、日本では若い女性に増加し、大きな問題になっています。
慶応義塾大学医学部産婦人科教授の青木大輔さんによると「以前は、60代、70代の高齢者に患者が多かったのですが、今では20代後半から増えはじめ、1番増加率が著しいのは30代後半」だといいます。
ここ20年ほどの間に子宮頸がんの年齢別にみた罹患率は急激に変化しています。ピークは40代後半ですが、20代、30代でがんになる人もかなり増えてきたのです。
これは、20歳から子宮頸がん検診を受けられるようになり、早期で発見される若い人が増えたことも理由の1つと言えそうです。
しかし、いずれにしても20代後半から30代後半といえば、妊娠出産の多い年齢。妊娠能力を残して治療できるかどうかが、より大きな課題になってきたのです。
摘出が標準だった子宮体部を残して妊娠機能を温存
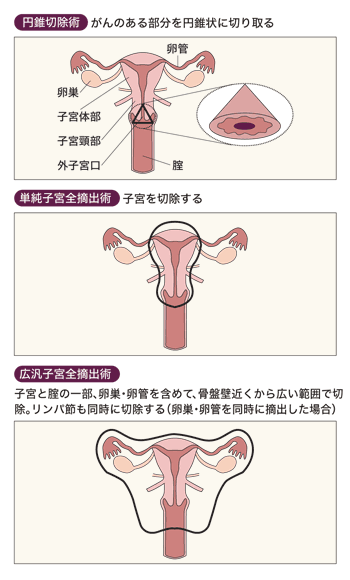
子宮頸がんは、簡単にいえば子宮の入り口付近、腟につながる部分にできるがんです。0期の上皮内がんであれば、子宮頸部円錐切除術が標準です。
これは、レーザーメスなどで子宮頸部を円錐状に切り取る方法。子宮体部が温存されるので妊娠能力も維持されます。
今は、1a1期(広がりが7ミリを越えず、深さ3ミリまで)までは円錐切除術が可能です。
「同じ1a期でも、少しがんが深く食い込んでいる1a2期(深さ3ミリ以上5ミリ以内)になると、子宮全摘出術のほうがいいのですが、ケースによっては円錐切除ができる場合もあります。したがって、1a2期はリスクによって個別に判断しています」と青木さん。
がんが5ミリ以上深く浸潤した1b1期になると、手術は広汎子宮全摘出術が標準的です。こうなると、子宮体部はもちろん、周囲の靱帯(基靱帯)や結合組織、骨盤内リンパ節など広範囲の切除が必要になり、当然、妊娠機能は失われます。
がんの大きさが4センチを越える1b2期になると、放射線治療という選択肢もありますが、放射線でも子宮や卵巣に照射されれば、妊娠能力は維持できません。
つまり、妊娠機能を残せるかどうかは、基本的に円錐切除術ができるかどうかで決まるといえます。
そうなると、現在、円錐切除術は1a1期までが基本で、場合によっては1a2期でも可能なケースがあるというのが現状です。同じ子宮頸部に限局した1期でも、手術後の体の状態にはかなり違いがあるのです。
これに対して、今までの枠からはずれる「1a2期から1b1期」で、どうしても赤ちゃんが欲しいという女性のために青木さんたちが始めたのは、子宮体部を温存して妊娠機能を維持する「広汎性子宮頸部摘出術」です。
| 0期または 上皮がん | 非常に早期のがんで上皮と呼ばれる表面の層内にとどまっている | ||
| 1期 | がんが子宮頸部のみに認められ、他に広がっていない(子宮体部への浸潤(広がり)は考えない) | ||
| 1a期 | 組織学的にのみ診断できる浸潤がんで間質浸潤の深さが5mm以内、縦軸方向の広がりが7mmを越えないもの | ||
| 1a1期 | 組織学的にのみ診断できる浸潤がんで間質浸潤の深さが3mm以内、縦軸方向の広がりが7mmを越えないもの | ||
| 1a2期 | 間質浸潤の深さが3mmを越えるが5mm以内、広がりが7mmを越えない。しかし子宮頸部腺がんでは、1a1期と1a2期を分類しない *腺がん:がん細胞が腺様構造で腺腔を持つもの | ||
| 1b期 | 臨床的に明らかな病変が子宮頸部に限局するもの、または臨床的に明らかではないが1a期を越えるもの | ||
| 1b1期 | 病巣が4cm以内のもの | ||
| 1b2期 | 病巣が4cmを越えるもの | ||
| 2期 | がんが子宮頸部を越えて広がっているが、骨盤壁または腟壁の下1/3には達していないもの | ||
| 2a期 | がんが腟壁に広がっているが、子宮頸部の周囲の組織には広がっていないもの | ||
| 2b期 | がんが子宮頸部の周囲の組織に広がっているが、骨盤壁まで達していないもの | ||
| 3期 | がんが骨盤壁まで達するもので、がんと骨盤壁との間に隙間がない、または腟壁の浸潤が下方部分の1/3に達するもの | ||
| 3a期 | がんの腟壁への広がりは下方部分の1/3に達するが、子宮頸部の周囲の組織への広がりは骨盤壁にまでは達していないもの | ||
| 3b期 | がんの子宮頸部の周囲の組織への広がりが骨盤壁にまで達しているもの、または腎臓と膀胱をつなぐ尿管ががんでつぶされ、水腎症となったり腎臓が無機能となったもの | ||
| 4期 | がんが小骨盤腔を越えて広がるか、膀胱・直腸の粘膜にも広がっているもの | ||
| 4a期 | 膀胱や直腸の粘膜へがんが広がっているもの | ||
| 4b期 | 小骨盤腔を越えて、がんの転移があるもの | ||
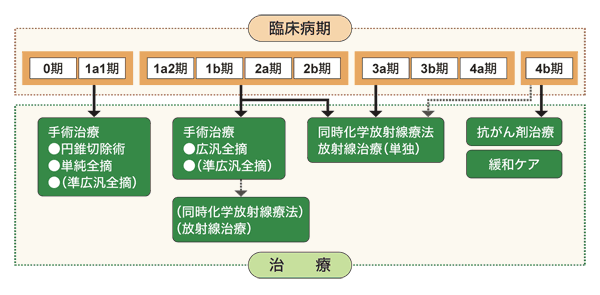
広汎子宮全摘出術をベースに実施する術法
広汎性子宮頸部摘出術のもとになったのは、フランスのダジャーンという婦人科医が行っていた頸がんの手術でした。
この人は、腟式、つまり腟から手術操作を行って子宮体部を温存していました。腟式で手術をしていたのは、日本より子宮頸がんの切除範囲が狭いからだといいます。その分、子宮の損傷も少ないので、妊娠率は高くなるのです。
青木さんによると、子宮摘出術には、(1)子宮だけを単純に摘出する手術、(2)子宮の両側を通る尿管の内側で子宮を摘出する手術、(3)尿管の外側から子宮を摘出し、もう少し広範囲に切除する手術という3つの方法があります。
このうち、1b1期などには3番目の方法がとられています。
これらは、単純子宮全摘出術、準広汎子宮全摘出術、そして広汎子宮全摘出術と呼ばれる術式にそれぞれが対応します。
フランスで1b1期に行っている術式は切除範囲からいうと、日本の準広汎子宮全摘出術に近いものなのだそうです。
日本では、1b1期は広汎子宮全摘出術が適応され、骨盤内のリンパ節から靱帯、周囲の組織まで含めて子宮をとるので、フランスより少し切除範囲が広くなるのです。
海外では、すでに子宮体部を温存しても、再発率は子宮全摘術と変わらないと考えられています。
しかし、がん治療の確実性という点から、青木さんたちが考えたのはあくまでも日本の標準、治療を基本にして、そのオプションとして、広汎性子宮頸部摘出術を行うことでした。
「広汎子宮全摘出術は主として日本で開発された手術法です。長い歴史があるので、その安全性も問題点も明らかになっています。
この広汎子宮全摘出術の手法を踏まえた上で、子宮体部を残す方法として広汎性子宮頸部摘出術を始めたのです」
したがって、手術は開腹で行われ、子宮体部を残す以外は、リンパ節郭清や靱帯の切除など広汎子宮全摘出術と同じことが行われます。
同じカテゴリーの最新記事
- 1次、2次治療ともに免疫チェックポイント阻害薬が登場 進行・再発子宮頸がんの最新薬物療法
- AI支援のコルポスコピ―検査が登場! 子宮頸がん2次検診の精度向上を目指す
- 第75回日本産科婦人科学会 報告 ~慈しみの心とすぐれた手技をもって診療に努める(慈心妙手)が今年のテーマ~
- HPV9価ワクチンが定期接種に! 子宮頸がんはワクチン接種で予防する
- 腺がんで威力を発揮、局所進行がんの根治をめざす 子宮頸がんの重粒子線治療
- 自己採取HPV検査とHPVワクチンの持続感染予防効果を検討 〝子宮頸がん撲滅〟を目指す2つの臨床研究~福井大学
- 定位放射線療法を併用した臨床試験も進行中 子宮頸がんの化学放射線療法
- 受診率アップのためには若い世代への意識付けが肝要 大学生に対する子宮頸がん検診啓発活動を実施~福井県
- 世界80カ国以上でHPVワクチンは定期接種に 子宮頸がんは、検診とワクチンで予防できる!
- 子宮体がん、子宮頸がんにおけるダヴィンチ手術の現状と今後 子宮体がんがダヴィンチ手術の保険適用に



