進行別 がん標準治療
手術、経皮的局所療法、肝動脈塞栓が治療の3本柱

日本大学医学部
消化器外科教授の
高山忠利さん
多くのがんは原因不明ですが、肝臓がん(肝細胞がん)は、その原因がほぼわかっているのが大きな特徴です。日本では、年間約3万人が新たに肝臓がんという診断を受けており、がん死の3位を占めています。そのほとんどは、感染症が原因で起きています。
しかし、杞憂することはありません。日本の肝臓がん治療は、世界でトップです。5年生存率も手術死が少ないこともトップです。しかもたくさんの治療法があります。
各治療法のメリット、デメリットを仔細に検討し、悔いのない、正しい治療の選択をしましょう。
感染症が原因のがん
日本では、年間約3万人が新たに肝臓がんという診断を受けており、がん死の3位を占めています。その95パーセント以上がウイルス性肝炎をベースに起こっているのです。日本大学医学部消化器外科教授の高山忠利さんによると「うち20パーセントがB型肝炎、75パーセントがC型肝炎によるもの」と言います。
つまり、日本の肝臓がんは、感染症が原因で起きているのです。
高山忠利さんの執刀による
肝臓がんの手術シーン
世界的にみても肝臓がんは肝炎ウイルスの感染が多い地域に多発しています。ウイルス性肝炎が少ない北欧の国々にはほとんど肝臓がんはありません。これに対して東南アジアは、肝臓がんの多発地域です。日本もその一角を占めているわけです。
肝炎ウイルスの感染から、慢性肝炎、さらに肝硬変に進み、ここから肝臓がんを発生してくることが多いのです。したがって、がんは手術で切除するのが基本ですが、「肝臓がんで手術できる人は、3万人のうち約30パーセントにとどまっている」といいます。
つまり、発見された時点ですでに70パーセントの人は手術できない状態なのです。
その理由として、高山さんは、(1)肝硬変が進み肝臓の予備能力が低下しているため、手術で肝臓を切除できない、(2)肝臓がんが進行しすぎて、手術では取りきれない、という二つの問題を指摘しています。
肝臓がん治療の3本柱
しかし、だからといって悲観する要素ばかりではないのです。こうした肝臓がん特有の問題を克服するためにいろいろな治療法が研究・開発されてきました。肝臓がんの多発国である日本は、そこでリーダー的役割を果たしてきたのです。
現在、肝臓がん治療では、(1)手術、(2)経皮的局所療法(エタノール注入療法やラジオ波焼灼療法など)、(3)肝動脈塞栓が、3本柱になっています。これらは、いずれも日本で開発、あるいは完成された技術なのです。したがって「日本は肝臓がん治療では、世界のトップ。5年生存率でも手術死が少ないという点でも世界一です」と高山さんは語っています。
また、肝臓がんはがんとしても成長が割合遅いほうに入ります。胃がんや大腸がんと比べても、成長の仕方は遅いそうです。その一方、ウイルス性肝炎が原因であることが広く一般にも知られるようになったため、ウイルス性肝炎の患者さんは定期的な検診を受けることが多くなってきました。その結果、早期発見が増えているのです。高山さんによると「20年ぐらい前は、取れないような大きながんばかりでしたが、今は進行度分類の2期で発見される人が中心になっている」そうです。
下の表のように、1期で見つかる人は3200人強ですが、1万人以上は2期で発見されているのです。肝臓がん全体でみると「今、30パーセントは手術、残りの25パーセントが経皮的局所療法、40パーセントが肝動脈塞栓を受けている」そうです。全く治療の手段がないという人は、非常に少なくなっているのです。
このように、肝臓がんは高危険群がはっきりしていて、定期検査によって早期にとらえて治療できることが大きな特徴です。治療の手段も病状に応じて、いろいろな方法が用意されています。反面、手術できない人が多く、また肝硬変というがんの発生源を抱えているため再発する率が高いというのが問題点です。
治療の標準化は、まだ十分ではありませんが、現在肝がん診療のガイドラインの作成が進んでいるところだそうです。
| 進行度 | 患者数 | 生存率 | |||||
|---|---|---|---|---|---|---|---|
| 肉眼的進行度 | 1期 | 3,223人 | 96.5% | 92.9% | 87.8% | 80.7% | 72.9% |
| 2期 | 10,925人 | 93.2% | 86.3% | 77.7% | 69.1% | 51.1% | |
| 3期 | 5,414人 | 84.0% | 70.3% | 59.8% | 50.0% | 41.8% | |
| 4A期 | 1,569人 | 62.1% | 45.1% | 34.7% | 28.8% | 24.4% | |
| 4B期 | 291人 | 40.8% | 40.8% | 28.6% | 23.3% | 16.3% | |
経皮的局所療法
肝臓がんは、すでに発見された時点で70パーセントが手術を受けられない状態です。そこで、肝臓そのものに対する負担が少なく、肝機能が低下した人でも可能な治療法の開発が進められてきました。その結果、生まれたのが経皮的局所療法です。この中には、エタノール注入療法、マイクロ波凝固療法、ラジオ波焼灼療法などがあります。現在、中心的なのはラジオ波焼灼療法とエタノール注入療法です。
いずれも、手術に比べて肝臓や体への負担が少なく、繰り返し治療ができるのが長所とされています。どちらも原則的には、3cm、3個以下のがんが適応です。出血しやすい人や腹水が治療でコントロールできない場合は、適応からはずれます。
エタノール注入療法は、お腹から肝臓に針を刺し、がんに直接エタノールを注入する方法です。超音波でモニターしながら肝臓がん全体に満遍なくエタノールを満たすのがポイントです。CTによる検査で確認をしながら、週に2回くらいのペースで完全にがんが死滅するまで、治療を繰り返します。平均すると、3~6回ほど治療を繰り返すのが普通で、入院期間も1カ月ほどになります。2cmぐらいまでの大きさであれば、手術と治療成績は変わらないとされています。
一方、ラジオ波焼灼療法は、がんに電極を刺し、高周波でがんを壊死させる方法です。1回の治療で3cmぐらいの範囲の組織を壊死させることが可能です。したがって、エタノール注入療法より、治療回数は少なく、入院期間も短縮されています。焼灼できる範囲が決まっているので、エタノール注入療法より局所のがんを確実に壊死させることができるのも長所です。
この場合も、CTによってがんの壊死を徹底的に検査することが条件になります。そのため、現在はラジオ波焼灼療法が経皮的局所療法の中心になりつつあります。
いずれも治療当日から食事ができ、翌日には歩くこともできます。ラジオ波焼灼療法では高熱が出るなどの副作用はありますが、命に係わるような重大な合併症はほとんどないと言われています。肝臓がんは再発しやすいのが特徴ですが、条件の範囲であれば、何度でもあまり体に負担をかけずに治療ができることもメリットです。
肝臓がんの検査
血管に入りやすく、転移しやすい
肝臓がんの場合、超音波検査と造影剤を注入して行うCT検査、血管造影が3大検査です。これで、ほぼ100パーセント、がんの有無や広がり、門脈などの血管にがんが入っているかどうかなどがわかります。
肝臓がんの場合、がんの進展度は、がんの大きさと個数、脈管侵襲(血管や胆管に入ること)という三つの要素によって決められています。高山さんによると、肝臓がんは血管、とくに門脈に入りやすいのが特徴で、これを「門脈腫瘍栓」と言うそうです。門脈にがんが食い込んでいれば、転移などの危険も大きくなります。
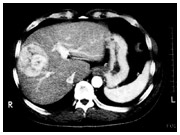
CT検査で見た肝臓がん。
肝臓のヨコ切りの像が得られる
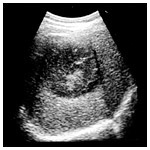
肝臓がんの3大検査の一つ、
超音波検査。内部の様子を
リアルタイムでモニターに捉える
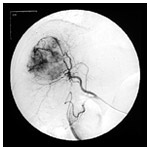
血管造影検査。そ径部から細い
カテーテルを入れ、造影剤を注入し、
肝臓の中の血管と肝臓がんを観察する
同じカテゴリーの最新記事
- 免疫チェックポイント阻害薬の2剤併用療法が登場 肝細胞がんの最新動向と薬物療法最前線
- 肝がんだけでなく肺・腎臓・骨のがんも保険治療できる 体への負担が少なく抗腫瘍効果が高いラジオ波焼灼術
- 肝細胞がん薬物療法最前線 進行期でも治療法の組合せで治癒を狙える可能性が!
- 高齢の肝細胞がん患者さんに朗報! 陽子線治療の有効性が示された
- 手術やラジオ波治療ができなくてもあきらめない 難治性の肝細胞がんに対するナノナイフ治療(IRE)
- 高い治療効果が期待できる 切除不能・進行肝細胞がんの最新化学療法
- ラジオ波の利点はがんをくり抜き、何度でも 再発進行肝細胞がんと転移性肝がんの治療にもラジオ波焼灼療法が有望
- 治療選択の拡がりが期待される 肝細胞がんの1次治療に、約9年ぶりに新薬登場!
- 進行肝がんに対するネクサバールのマネジメント
- 手術ができれば根治も!肝内胆管がんの治療法



