患者を支えるということ9
病理医:本当にがんなの?病気か否かを確定診断するキーマン 直接患者と接し、顔の見える病理医として患者の質問に答える

つちや しんいち 1949年生まれ。1975年に日本医科大学を卒業後、1976年同大学第2病理学教室医員に。その後、埼玉県立がんセンター病理部、長野県がん検診・救急センター検査部などを経て、2003年より現職
細胞や組織ががんなのかどうか、最終的な診断をくだすのは病理医だ。しかし、患者自身、病理医と会うことはほとんどない。本当に自分はがんなのか。抗がん剤やホルモン剤が必要なのか。日本医科大学付属病院では、病理外来を開設し、こうした患者の抱く疑問や質問に、直接病理の医師が答える場を設けている。
確定診断をくだす病理医
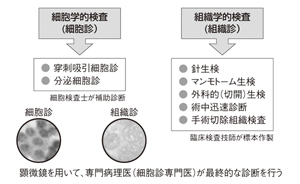
乳房にシコリがあったり、画像診断で疑わしい所見があると、疑わしい部分から細胞や組織を採取して「精密検査」が行われる。その結果、「がんでした」あるいは「良かったですね、良性でしたよ」といった結果を患者に伝えるのは担当医だ。
しかし、実際に精密検査による確定診断を行っているのは、「病理医」といわれる人たちだ。日本医科大学付属病院病理部教授の土屋眞一さんによると「たとえば乳がんの場合、マンモグラフィや超音波検査など画像診断でがんの疑いがあると、細胞診や組織診という精密検査を行います。その標本を顕微鏡で見て、本当にがんなのかどうか確定診断をくだすのは、私たち病理医です。それで病理医は、ドクターズドクターと呼ばれるのです」と語る。
つまり、がんなのかどうか、1番肝心なところを診断しているのは、病理医なのである。がんかどうかだけではなく、転移しやすいか、おとなしいかなどがんの性質、乳がんならばセンチネルリンパ節の転移の有無をみるのも病理医だ。手術で摘出した組織を見てがんが取りきれたかどうかを検証するのも、ホルモン療法や分子標的治療薬が効くがんかどうかを調べるのも病理の医師なのである。
乳腺外科や消化器外科、あるいは薬物療法を専門とする腫瘍内科医など臨床の医師は、病理医がくだす検査結果をもとに、患者の持病や背景、性格などさまざまなデータを総合して、治療計画をたてる。
だから、病理検査の結果が万が一間違っていたら、いくら担当の医師が頑張っても、正しい治療は成立しえないのである。
「正しい治療を始めるための第1歩が、病理の正確な診断なのです」と土屋さんは言う。
それほどがん診療で重要な役割を果たしているのに、患者が直接病理の医師に質問をしたり意見を聞く機会はほとんどない。そこで、日本医大では2003年に「病理外来」(他病院の患者が受診する場合はセカンドオピニオン外来として受け付ける)を開設、患者が直接病理の医師と面談できる場を作った。
「今は、患者さんのほうが病理の所見を知りたがるのです」と土屋さんは語っている。
大事なのは読み取る目

病理医といっても、まだ一般には馴染みが少ないが、病理医の仕事は大きく2種類ある。1つは、死者の死因を確かめる「病理解剖」、もう1つが、がんなどの「細胞・組織診断」だ。土屋さんによると「今は、画像診断の発達もあり、病理解剖はかなり減少している」そうだ。
逆に細胞・組織診断は、がん患者の増加などを背景にますますニーズが高まっている。体内の状態を3D画像で見たり、飲み込んだカプセル内視鏡で消化器の観察ができる時代、がんかどうかもコンピュータで判定できるのではないかと思う人もいると思う。しかし、それは今のところ無理らしい。
「情報量が多すぎて処理できないのです」と、土屋さん。がんの確定診断で1番重要なのは、今も「人間の目」なのである。
細胞・組織診断の細胞診は、疑わしい部位から採取した「細胞」を標本にして顕微鏡でみる検査だ。乳がんならば、シコリの部分から細い針で細胞を吸引(穿刺吸引細胞診)し、標本を作って顕微鏡で調べる。
「細胞の中にある核の異型度などが重要です。大きすぎたり、歪んでいたり、見慣れていると正常細胞とちょっと違うのがわかる」のだそうだ。その結果、細胞の顔つきから正常あるいは良性、鑑別困難、悪性の疑い、悪性と分類される。
組織診は生検ともいわれ、胃がんの場合は、胃の内視鏡で怪しい部分から米粒の半分ほどの組織をとってくる。乳がんの場合には、太めの針やマンモトームという、組織を切り取るような特殊な針を使うことが多い。
「乳管の周囲には腺上皮細胞と筋上皮細胞があるのですが、がんになると腺上皮細胞ががん化して増殖するため、筋上皮細胞がおしやられて消滅する」といった変化があるのだそうだ。
細胞診と組織診には、それぞれ専門医の認定制度があり、病理医はその両方を持っている人が多い。いずれにしても、「診断基準はもちろん頭の中に入っていますが、経験も非常に大事なのです」と土屋さん。そのため、鑑別が難しい場合には、病理の医師でも他の病理の専門医に「コンサルテーションを依頼する」こともあるそうだ。土屋さんは、乳腺の病理が専門なので、乳がんのコンサルテーションを頼まれることも多いという。
細胞診だけでなく組織診も必要

ここでわかるように、細胞・組織診断では、人間の観察力や経験という数値では割り切れないものが重要になる。そこには病理医の経験の差もあれば、専門医でも、意見が分かれる例もある。
実際に土屋さんが、コンサルテーションを依頼された例でも「針生検を受けた8例中4例で、最初とは違う診断が出ました」という。もちろん、これは鑑別が難しい例の話。乳がんは、他のがんに比べてもとくに診断が難しいことがあるのだそうだ。
では、一般的に精度はどのくらいなのだろう。細胞診の精度を調べた報告がある。
13施設で細胞診(穿刺吸引)を受けた患者3万人余りの中で、組織診の結果を調べることができた1万人余りの人を調べたところ、偽陽性、つまり本当はがんではないのに細胞診でがんと診断された人が0.32パーセントもいたという。
「細胞診だけでは、1,000人に3人は間違っている可能性があるのです」と、土屋さん。
この人たちは、細胞診だけで診断が確定されると、不要ながん摘出手術を受けることになってしまうのだ。だから、誤診を防ぐために、「マンモトームや針生検など生検をきちんと受けてほしい」と土屋さんは指摘している。実際には、乳がんの場合、まだ4割近い病院で、細胞診だけで手術をしているのが実情だという。
こうした結果をみても、直接病理の医師に自分のがんについて聞きたいという患者が出てくるのは、当然のことといえるだろう。
術後の薬物治療も病理診断が鍵
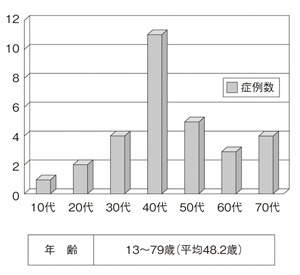
病理外来を受診する患者は、圧倒的に乳がんの人が多い。とくに40代が中心だ。
「乳がんの患者さんは、再発の心配があることや若いこともあって、他のがん患者さんと比べても勉強熱心な人が多いのです。年齢的にもまだ子供が独立する歳ではないし、子供のために生きたいという気持ちが強いのではないでしょうか」と土屋さんはみる。ちなみに、高齢男性に多い前立腺がんで受診した患者はまだいないそうだ。
院内の患者は、すでに手術をして「抗がん剤を服用しているのですが、こんなに強い薬が必要なのでしょうか」、逆に「全然お薬をくれないのですが、大丈夫でしょうか」といった質問が多いそうだ。
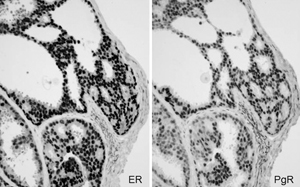 病理検査の結果、エストロゲン受容体、プロゲステロン受容体ともに染まっているのがわかる。この患者さんはホルモン受容体陽性ということで、ホルモン剤が使われることになった(ER=エストロゲン受容体 PgR=プロゲステロン受容体)
病理検査の結果、エストロゲン受容体、プロゲステロン受容体ともに染まっているのがわかる。この患者さんはホルモン受容体陽性ということで、ホルモン剤が使われることになった(ER=エストロゲン受容体 PgR=プロゲステロン受容体)一方、抗がん剤やホルモン剤が効くかどうかを鑑別するのも病理医の仕事。女性ホルモンに感受性があれば、細胞内の核が染まる。ハーセプチンの適応は、HER2受容体の出現の強さで決まるが、HER2受容体が過剰に発現していると、細胞膜が濃い茶色に染まる。
こうした結果は、そのまま顕微鏡写真をプリントアウトして希望に応じて患者に渡す。ほとんどの人が持ちかえるということだ。
病理診断で診断が覆るケースも
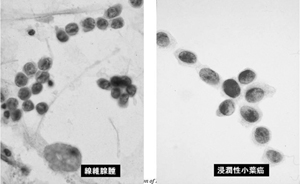 浸潤性小葉がん(右)にはほとんど見られない組織球があるため、左の写真はがんではなく、線維腺腫という病理診断がついた
浸潤性小葉がん(右)にはほとんど見られない組織球があるため、左の写真はがんではなく、線維腺腫という病理診断がついた一方、他病院から病理外来を受診する患者は「自分は本当にがんなのか」といった相談で来る患者が多く、セカンドオピニオンを病理の医師に求めることになる。診断を受けた医師の紹介状と事前に病理標本を送ってもらうのが条件。また、面談には必ず臨床医も同席するという。
「患者さんは、話しているうちに必ず治療内容のことを聞いてくる」からだ。病理診断などの結果を踏まえて治療内容を総合的に判断するのは、外科医などの臨床医で、病理医ではないのである。
セカンドオピニオンの場合、「本当にがんなのか」、「手術で切除するべきなのか」、「温存か全摘か」といった手術前の相談が1番多い。したがって、1度受けた診断をもう1度標本で確認することになる。中には、診断が覆るケースもあるという。
たとえば、細胞診の標本を送ってきた4人のうち3人で診断が変わった。
「良性と診断された人は悪性の疑いがあり、針生検をしたら硬がんでした。乳頭腫といわれた人は悪性の疑いがあったので生検を行ったところがんと判明しました。逆に悪性の疑いがあった人は正常と診断しました。この人は生検の結果、乳腺症とわかりました」と土屋さん。
セカンドオピニオン外来を受診したからこそ、がんが発見されて手術を受けたり、疑いが晴れて無用の手術を避けられた人も少なくないのである。
病理医の数が少ない現状
 顔の見える病理医として、土屋さんは2003年より「病理外来」を開設、患者さんの質問に直接対応している
顔の見える病理医として、土屋さんは2003年より「病理外来」を開設、患者さんの質問に直接対応している病理医不足も大きな問題だ。今は「病理診断科」と標榜できるようになり、病理外来の増加も期待されている。しかし、日本の病理医は1,900人足らず。アメリカの10分の1ほどだ。
「平均年齢は54歳。10年もたてば今の半分になってしまいます。希望者も少ないのが実情」だという。1人前になるまでに時間がかかるのもその要因の1つと、土屋さんは言う。
そのため、大人数の病理診断をたった1人で受け持つ病理医も多く、がんが取りきれたのかどうか、返事が遅くなることもしばしばだ。実際には、病理医が不在で病理診断を検査施設に出している病院も少なくないそうだ。そうなると、結果が伝えられるだけで、臨床医と診断について意見を交換することもできない。「こういう人こそ、誤診を避けるためにセカンドオピニオン外来を受診してほしい」と土屋さんは考えている。
「顔の見える病理医として、患者さんの疑問に直接答え、患者さんの役に立ちたい」という土屋さん。将来的には尿や血液など患者に負担のない標本をもっと病気の診断に活用したいというのが目標。ちなみに、セカンドオピニオン外来は、予約制で1相談あたり2万1,000円かかる。
同じカテゴリーの最新記事
- 高齢者乳がんに対する診療の課題 増える高齢者乳がん~意思決定支援を重視した診療を
- 乳がん体験者ががん患者を支える 患者の悩み、必要なサポートとは?
- 納得した乳がん治療、療養生活を選ぶために アドバンス・ケア・プランニングの取り組み
- 乳がんサバイバーの職場復帰:外来通院中の患者さんを対象に意識調査 職場復帰には周囲の理解と本人の自覚が大切
- 診療放射線技師:治療計画から機器の管理まで幅広く行う 患者さんの不安を取り除くことも大切
- 義肢装具士:失った手足を取り戻し、日常生活を支援 早期訓練で、患者さんもより早く社会復帰へ
- 理学療法士:訓練ではなく日常を楽にするがんの理学療法 患者さんの体と思いに寄り添う
- 臨床研究コーディネーター:薬の開発を患者さんの立場からサポート 医師、製薬会社、患者さんの橋渡しを担う
- 音楽療法士:がん患者さんの心と体を癒やす音楽療法 身心の調子に合わせた選曲が大事
- 管理栄養士:細やかな心配りで、がん患者の「食べる」を応援 患者の約7割は、その人に応じた個別対応



