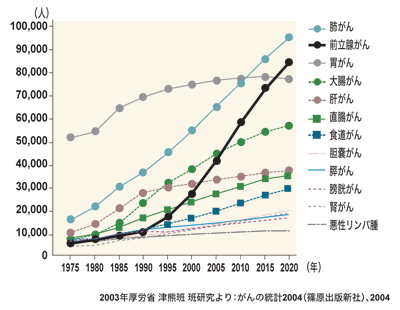
2020年には肺がんに次いで罹患数第2位に。早急な対応が求められている
前立腺がんは早期に発見すれば、さまざまな治療法がある

横浜市立大学大学院医学研究科
泌尿器病態学准教授の
上村博司さん
ここへ来て、わが国でも前立腺がんの患者さんは急増しており、2020年には前立腺がんの患者数は、肺がんに次いで第2位になると予測されている。前立腺がんの危険因子から、診断法、症状、最新の治療法まで、前立腺がんの基礎知識を、横浜市立大学大学院医学研究科泌尿器病態学准教授の上村博司さんが解説する。
前立腺がんの因子は加齢、食生活、遺伝など
前立腺は、男性の膀胱の真下にあるクルミ大の大きさの器官で、尿道を取り巻いています。その役目は精液を分泌することで、生殖臓器の1つです。ここに発生する腫瘍が前立腺がん、前立腺肥大症です。
前立腺がんは、もともと欧米人に多い病気です。日本人が前立腺がんにかかる割合は、かつては欧米人の8分の1から10分の1と言われていましたが、最近は急激に増える傾向にあります。
前立腺がんの危険因子には、人種差のほかに加齢があります。50歳代から70歳代にかけて多くなっていきます。また、食生活も気をつける必要があります。特に肉をはじめとする過剰な脂肪食の摂取は危険因子の1つです。それから、最近は遺伝的要素があることも徐々にわかってきました。たとえば、お父さんや兄弟など、近親者に前立腺がんの患者さんがいない場合を1とすると、近親者に前立腺がん患者さんが1人いる場合は2倍、2人いる場合は5倍、3人いる場合は11倍と、危険度が跳ね上がります。したがって、近親者に前立腺がんの患者さんがいらっしゃる人は、注意されたほうがいいでしょう。
前立腺がんは、非常にゆっくり進行するがんです。約1センチの大きさになって診断されるケースが多いのですが、その大きさになるまでに20~30年かかっています。1センチを越えると成長が早まりますから、いかに早期に発見するかが課題です。早期に発見すれば、さまざまな治療法があります。日本人の前立腺がんは急速に増えており、2020年には肺がんに次いで第2位になると予測されています。したがって、早急に前立腺がんへの対応が求められているわけです。
死亡率を激減させたPSA診断での早期発見
前立腺がんを発見するための腫瘍マーカーとして、血液中のPSA(前立腺特異抗原)値を測る方法があります。前立腺の上皮細胞から血液中に出されるタンパクを採血によって測定します。ただ、PSAは前立腺肥大症でも、炎症でも出てきますから、診断が厄介な面もありますが、泌尿器科医が見れば、きちんと判定できます。
PSA値が4ナノグラム/ミリリットル(以下、単位省略)以下なら正常です。4~10がグレーゾーンです。この場合、針で生検(生体検査)を行うと、約30パーセントから前立腺がんが見つかります。PSA値が10以上になると、がんの疑いがかなり強まり、生検を行うと陽性率は50パーセント以上になります。
ただし、PSA値は年齢によって基準値が多少変わってくることが、最近わかってきました。年齢が若いほど、正常値が低くなります。80歳になると、7以下が正常値とみなされ、7以上にならないと生検は行いません。80歳未満の方はPSA値4を境と考えていただいていいでしょう。
横浜市大病院では、年間250例ぐらい生検を行いますが、そのうち140~150人ぐらいから前立腺がんが見つかります。60~70歳代が圧倒的に多く、平均年齢は70歳ぐらいです。
前立腺がんの検診ではPSA値を測りますが、検診で早期にがんが見つかった人は、症状があって外来に来られ、がんが発見された人に比べて、かなり長生きされています。局所浸潤がん、いわゆる進行がん、転移がんでも、検診で早期に見つかった人のほうが、予後は良く長生きされる確率は高いです。
オーストリアのチロル地方では、早めにPSA検診を導入していますが、検診導入以降、進行がんが減ってきています。検診により、早期がんの発見は増えていますが、その分、前立腺がんで命を落とす人は減っているわけです。オーストリアの他の地方と比較すると、その傾向は明らかです。また、カナダのケベック地方でもPSA検診を導入していますが、他の地方に比べて前立腺がんの死亡率は64パーセントも減少した、という結果が出ています。
前立腺がんの特徴は悪性度の異なる部位の混在
前立腺がんの症状は、前立腺肥大症と似ていますが、排尿困難、残尿感、頻尿などです。以前はそうした症状によって前立腺がんが見つかることが多かったのですが、最近はPSA検査で見つかることが多くなっています。つまり、何も症状がないのにPSA高値だけで前立腺がんが見つかる人が増えてきています。
排尿障害が出てから前立腺がんが見つかる方は、尿道を圧迫したり、がんが膀胱に浸潤したり、結構進行していることが多いようです。また、前立腺がんは骨に転移しやすいですから、腰が痛い、足が痛い、背骨が痛いという症状を訴えて検査にみえる方も少なからずあります。そういう方はすでに骨に転移している進行がんの方ですが、私の病院でも年間15~20人ぐらいいらっしゃいます。
前立腺がんの診断・治療の流れとしては、まずスクリーニング(ふるい分け)としてPSA診断、血液検査を行います。医師が肛門から指を入れて調べる直腸診も、スクリーニングとして行います。また、超音波診断も行われます。そして、確定診断としては、前立腺生検が行われます。股の間(会陰部)から細い針を刺して組織を採り、病理でがん細胞の有無を調べる検査です。
そこでがんと診断されると、次はMRI(核磁気共鳴画像法)、CT(コンピュータ断層撮影)、骨シンチ(骨シンチグラフィ)などによって、がんの進行度を調べる病期診断を行い、その結果に基づいて治療法を決定します。前立腺でがんができやすいのは、外腺の辺縁域で、75パーセントを占めています。内腺(移行域)にできるのは25パーセント程度です。
前立腺がんの病理学的悪性度を示すグリソン分類は1~5段階になっており、数字が上がるほど悪性度が強いことを示します。前立腺がんの特徴は、3と4とか、4と5とか、悪性度の異なるがん組織が混在していることが多いことです。グリソン分類で3と4が混在している場合、「3+4」で7点となります。6点以下の場合は軽度、7点は中等度、8点以上は悪性度が高いと判断され、それぞれ治療法が異なってきます。
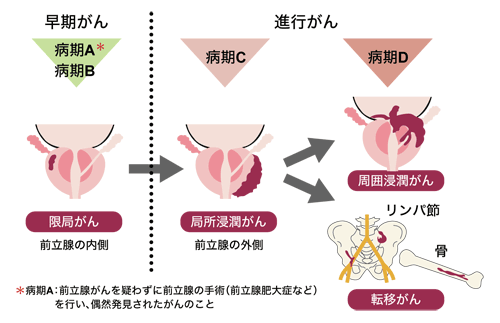
がんが早期に見つかり、まだ前立腺内部にとどまっているものを限局がん(ステージA、B)と言い、それが前立腺の被膜外に浸潤してきたものは局所浸潤がん(ステージC)と言います。膀胱、精嚢腺などに浸潤したものは周囲浸潤がんと言い、リンパ節、骨に転移するものを転移がん、つまり進行がん(ステージD)と言います。
同じカテゴリーの最新記事
- 放射性医薬品を使って診断と治療を行う最新医学 前立腺がん・神経内分泌腫瘍のセラノスティクス
- リムパーザとザイティガの併用療法が承認 BRCA遺伝子変異陽性の転移性去勢抵抗性前立腺がん
- 日本発〝触覚〟のある手術支援ロボットが登場 前立腺がんで初の手術、広がる可能性
- 大規模追跡調査で10年生存率90%の好成績 前立腺がんの小線源療法の現在
- ADT+タキソテール+ザイティガ併用療法が有効! ホルモン感受性前立腺がんの生存期間を延ばした新しい薬物療法
- ホルモン療法が効かなくなった前立腺がん 転移のない去勢抵抗性前立腺がんに副作用の軽い新薬ニュベクオ
- 1回の照射線量を増やし、回数を減らす治療は今後標準治療に 前立腺がんへの超寡分割照射治療の可能性
- 低栄養が独立した予後因子に-ホルモン未治療転移性前立腺がん 積極的治療を考慮する上で有用となる
- 未治療転移性前立腺がんの治療の現状を検証 去勢抵抗性後の治療方針で全生存期間に有意差認めず
- 前立腺がん再発とわかっても、あわてないで! 放射線治療後に局所再発しても、凍結療法で救済できる



