本邦初「肝内胆管癌診療ガイドライン2021」誕生! 肝内胆管がんの薬物療法はこれまでにないスピードで進化中

久保正二さん
昨年(2020年)末、初の「肝内胆管癌診療ガイドライン2021」が刊行された。
診療ガイドライン作成委員会の委員長を務められた、大阪市立大学大学院医学研究科肝胆膵外科学病院教授の久保正二さんに肝内胆管がん治療の現状を伺ったところ、「まさに今、薬物療法が大きく進化しつつある」と語ってくれた。
肝内胆管がんの基礎知識、現状、そして今後訪れる大きな進展まで、今知っておきたいすべてを届けます。
これまで診療ガイドラインがなかった?!
原発性肝がんに分類される「肝内胆管がん」だが、その頻度は低く、肝がん全体の5~6%ほど。ゆえに「原発性肝がん=肝細胞がん」と捉えられることも多く、実際に「肝癌診療ガイドライン」で扱われているのは肝細胞がんのみ。肝内胆管がんは含まれていない。
一方で、肝内胆管がんは肝臓の中を走る胆管内にできる腫瘍なので、胆管がん(胆道がん)の性質も併せ持つ。しかし、「胆道癌診療ガイドライン」で扱われるのは肝外胆管がん(肝門部胆管がんを含む)、胆のうがん、十二指腸乳頭部がんで、ここにも肝内胆管がんは含まれていない。
つまり、肝内胆管がんは、肝がんや胆道がんの性質を持つ場合があるものの、どちらの診療ガイドラインからも除外された状態が続いていた。それが今回、肝内胆管がん単独の診療ガイドラインが刊行されたのだ。
「これまでは、症例数の少なさゆえのデータ不足でエビデンス(科学的根拠)が整わないという事情がありました。ところが近年、肝内胆管がんの増加も相まって症例データが集積し、エビデンスが出揃い治療法が確立してきたのです。また、心疾患や呼吸器疾患などで手術を受けられない患者さんに対しても、ラジオ波焼灼療法(RFA)や重粒子線を含む放射線治療などが活用されるようになったことも診療ガイドライン作成に踏み出す一因になったと思います」と、大阪市立大学大学院医学研究科肝胆膵外科学病院教授の久保正二さんは語った。
肝内胆管がんはなぜ増えているのか
近年、肝内胆管がんが増加傾向にあるというが、その背景には何があるのだろうか。
「肝細胞がんはC型肝炎やB型肝炎といったウイルス性肝炎が主な原因でしたが、もはやC型肝炎は100%治癒するといっても過言でない時代です。B型肝炎も核酸アナログ製剤でかなり抑え込めるところまで来ています。つまり、ウイルス性肝炎由来の肝細胞がんは着実に減っていて、今後も減少するでしょう。ただ、増えているのが、糖尿病や脂肪肝といった生活習慣病をベースとした肝細胞がん。そして、肝内胆管がんも増加傾向にあるのです。これは、高齢者の増加に加えて、やはり糖尿病や脂肪肝などの生活習慣病がベースにあるのではないかと考えられます」
以前から、肝内胆管がんの一因として「肝内結石症」が指摘されてきたが、肝内結石症自体は減少傾向。にもかかわらず肝内胆管がんは増加している。つまり、明らかな要因がなくなった今、高齢化や生活習慣病との関わりが浮上してきた、ということだろう。
肝がん? 胆道がん?
ここで肝内胆管がんについて、周囲の臓器との関連も含めて、一度整理しておこう。
肝臓で作られる胆汁(たんじゅう)という消化液を小腸に運ぶ道を胆道といい、胆道は胆管、胆のう、十二指腸乳頭部の3つの部分に分けられる。
その1つである胆管の出発点は、肝臓の中。肝臓内を細かく張り巡らされた細い管として始まり、肝臓内で作られた胆汁を運びながら合流し、少しずつ太くなっていく。そして、肝臓から外に出た地点(肝門部)で1本の管にまとまり、胆汁を十二指腸へ運んでいく。途中、胆汁を濃縮し、溜めておく貯蔵庫が胆のうだ。
肝臓内の胆管を肝内胆管、肝臓から外に出ている胆管を肝外胆管と称し、肝外胆管は十二指腸との繋ぎ目である十二指腸乳頭部まで続くが、その直前には膵臓の中を通り、膵液を運ぶ膵管とともに、小腸の一部である十二指腸へ繋がる仕組みになっている(図1)。
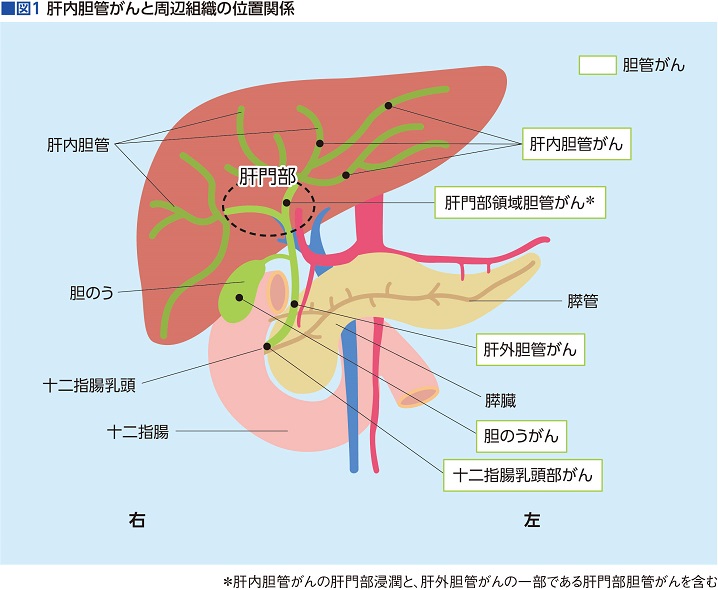
繰り返しになるが、肝内胆管がんとは、胆管の出発点である肝臓内の胆管に発生したがん。同じ胆管内で発生する腫瘍だから、肝外胆管がんと同様と考えたくなるが、あくまでも肝臓の中で発生するので、原発性肝がんとして捉えられる。実はこれこそが肝内胆管がんならではの特徴であり、複雑さでもあるようだ。
「〝分類は肝がん、性質は胆道がん〟と言ってしまうと、これも違うのです。なぜなら、肝内胆管がんは、肝臓のどの位置に発生しているかで、肝細胞がんの性質に近いこともあれば、胆道がんの性質に近いこともある。そして、それぞれの性質によって治療法が変わってくるのです」と前置きして、久保さんは次のように続けた。
「例えば、肝臓の隅に1カ所だけ、小さな肝内胆管がんが発生したのであれば、肝細胞がんと似た性質と捉えて切除します。この場合は腹腔鏡で切除できることも少なくありません。また、心疾患や呼吸器疾患などで手術が難しい場合は、ラジオ波焼灼療法、または定位放射線や重粒子線など放射線治療でも対処できるようになりつつあります」
ところが、同じ肝臓内の胆管に発生したとはいえ、胆管が合流を繰り返してある程度太くなった場所、つまり肝臓の出口(肝門部)近くのものとなると、話が全く違ってくるというのだ。
「腫瘍が肝門部付近で見つかった場合、それは肝内胆管がんが肝門部に浸潤しているものなのか、それとも肝門部胆管がんなのかがわかりにくいということになります。この場合は〝肝門部領域胆管がん〟と呼ばれることがあり、肝内胆管がんであっても肝門部胆管がんと同様の治療法を考えます」
この判断の難しさは、このあと触れる薬物療法の際に重要になってくるので、そちらで説明するが、現時点では、「肝内胆管がん」とひと口に言っても、肝臓内のどの位置の胆管に腫瘍が発生しているかによって、その性質や治療法が変わり、肝細胞がんのようにも、胆道がんのようにもなり得る、ということを覚えておいてほしい。
手術法も切除範囲も個々に異なる
肝内胆管がんの根治治療は手術。とはいえ、先述の通り、肝臓内のどこで発生しているかによって、手術法も切除範囲も大きく異なる。
肝臓の隅で見つかった小さな腫瘍の場合はその部分だけ取ればよいので、腹腔鏡で切除できる場合も少なくない。一方、肝臓の中心部や肝門部寄りの位置で見つかった場合はどのような手術になるのだろうか(図2)。
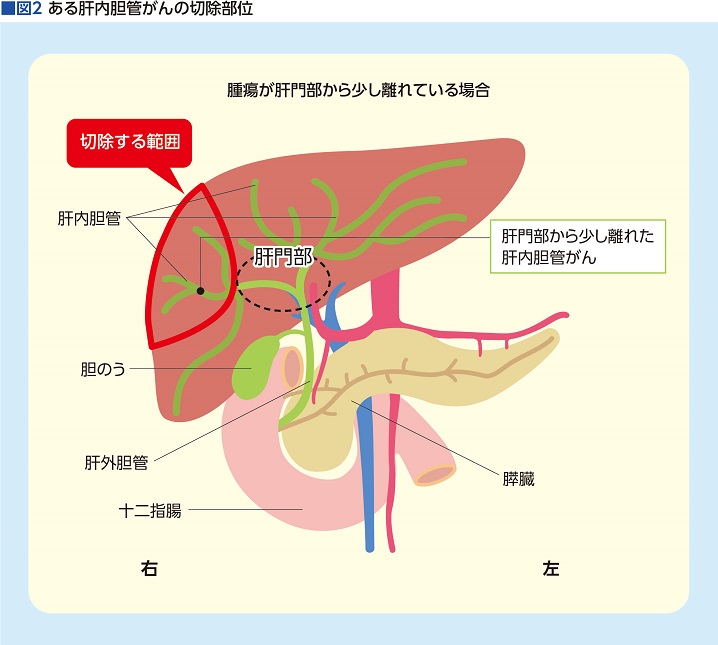
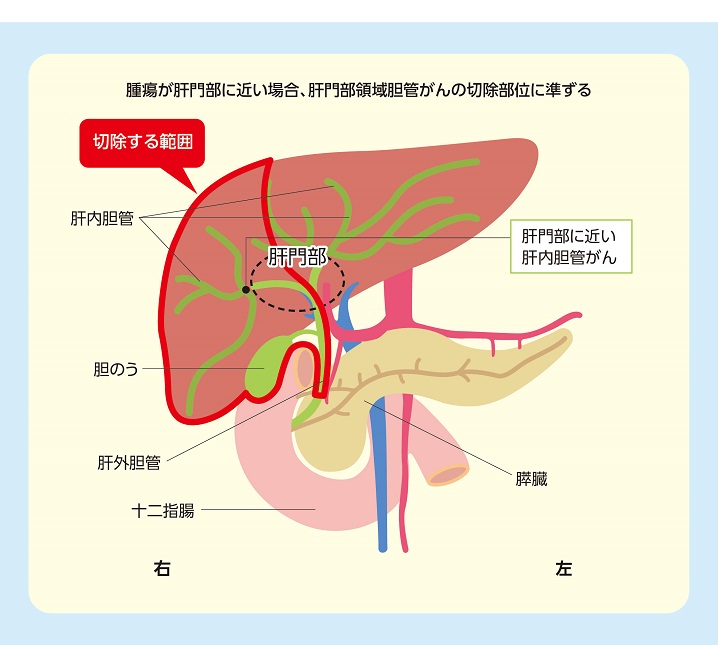
「同じ肝内胆管がんでも、できた場所の違いで術式も切除範囲も大きく異なります。とくに、がんの位置が肝門部に近いほど〝肝門部領域胆管がん〟として切除することになり、大手術になることを免れません。肝臓を大きく切除することはもちろん、腫瘍の位置によっては、肝門部、総胆管、胆のうや周囲のリンパ節ごと切除せざるを得ないことも少なくないのです」
そもそも、肝門部領域は胆管、門脈、肝動脈が複雑に入り組んでいるので、手術じたいが非常に難しいそうだ。病院を選ぶ際は、必ず肝臓、胆道を専門とする肝胆膵外科の門戸を叩いてほしい。
ちなみに、手術できるかどうかは、がんが発見された時点での進行度にかかっている。腫瘍が胆管内に留まっているのか、リンパ節に転移しているのか、もしくは遠隔の臓器にまで広がっているのか。加えて、肝臓内での広がり具合も重要とのこと。肝臓への転移が起きているか否か、起きているとしたらいくつなのか、といったことだ(表3)。

一般的に手術できるかどうかの境目は「ⅣA期」と言われるが、「それは1人ひとりの腫瘍の大きさと位置、肝内転移やリンパ節転移の状態で違ってきます」と久保さん。
海外ではリンパ節転移があった時点で手術不可になることが多いそうだが、日本では、たとえリンパ節転移があっても他の状況次第では手術できるケースもあり、そうした患者さんの中に長期生存されている人も少なくないと言う。つまり、「ⅣA期は手術できる可能性がある」と考えてよさそうだ。
ただ、遠隔転移の「ⅣB期」については手術できない。とはいえ、決してあきらめないでほしい。実は、肝内胆管がんの薬物療法が、近年、目覚ましく進化してきているのだ。ここからは、手術不能、もしくは術後再発を起こしたときの薬物療法について見ていこう。
同じカテゴリーの最新記事
- 分子標的薬ペマジール承認から1年、遺伝子検査のタイミングも重要! 切除不能の胆道がん薬物療法最前線
- 年1度の超音波検査が早期発見のカギ 胆のうがんは早期に見つければ95%完治する
- 切除不能・再発胆道がん治療の新たな選択肢となるか⁉ インライタによる単剤療法が先進医療として進行中
- 切除不能または術後再発胆道がん 「切れ味の良い」FOLFIRINOXの臨床試験開始へ
- 腫瘍を小さくし手術につなげる 切除不能局所進行胆道がんの術前化学療法
- 手術ができれば根治も!肝内胆管がんの治療法
- 安全性と根治性を備えた肝胆膵領域の腹腔鏡下手術
- 肝胆膵がんは患者さんに見合った多様な病態に対する最善の治療選択を
- 今こそ日本発の胆道がんの新治療薬の開発を!



