食べられない人でも元気が出、免疫も高まる
お腹に第2の口をつくるPEG栄養療法

すずき ゆたか 1959年生まれ。
87年東京慈恵会医科大学卒業。
91年第2外科助手。2000年講師。
専門は食道外科、PEGなどの
内視鏡治療、栄養学、疼痛学。
PEGなどの医療情報開示を目的
としたNPO(非営利団体)設立、
NPO法人PDN代表理事

かわさき なるお 1967年生まれ。94年東京慈恵会
医科大学卒業。99年大学院博士
課程、02年大学院卒業。96年町
田市民病院外科、97年富士市立
中央病院外科、02年より東京慈
恵会医科大学病院外科。専門は
消化器外科(上部消化管)、消
化管機能、周術期栄養管理
食べることが困難な術後栄養障害が大きな問題
消化器がんの治療は手術が中心ですが、ごく早期のがんを除いて、手術をすれば終わりというわけではありません。術後、さまざまな合併症や後遺症との苦しい戦いが待っています。
なかでも患者さんを最も苦しめるのは、食事が十分に摂取できないことです。
たとえば食道がんの場合、食道の一部、または全部を取ってしまうと、胃を引き上げて残っている頸部食道とつないで食物の通る道を再建し、胃を食道の代わりとして使います。また、のどの近くまで拡がったがんでは頸部食道とともに喉頭を切除し、小腸の一部を咽頭と胸部食道の間に移植することもあります。胃がんの場合も、胃の3分の2を取ったり、全摘したりします。
いくらうまくがんを切除し臓器を再建しても、術後患者さんは食べることに多くのトラブルを抱えることになります。
食事をためておくところがなくなるので下を向くと食べた物が出てしまったり、食道もどきの胃のために食べたものが逆流するなど、普通では考えられないことが起こります。3カ月もすると臓器が学習し始めるのか、多くのトラブルは少しずつ解消されますが、それでも食べ方に工夫が必要です。食べるという人間が生きるために必要な最も基本的な行動が制限されることは患者さんにとって大変つらいことです。
十分な栄養が得られないことで手術の傷も治りにくく、体力の回復も遅れ社会復帰も遅れます。再発の患者さんでは、食べたくても食べられないことで気力が失われ、意欲も低下し、体がどんどん衰弱していくことになります。
日本では関心が薄く行っている施設も少ない

チューブ型カテーテル使用
[写真2 PEJ(腸ろう)の外側と内側]
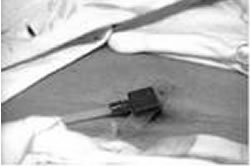
外側 ボタン型カテーテルにチューブを取り付けたところ
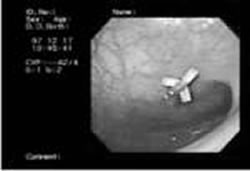
内側 しっかり固定され抜ける心配はない
胃がんや食道がんで手術をしても、腸の消化吸収する能力と機能は正常です。残った機能を有効に使うために胃や腸に小さな口を作って、直接栄養剤を流し込むのがPEG(経皮内視鏡的胃ろう造設術)による栄養療法です(図1)。PEGとは、Pecutaneous(経皮)Endoscopic(内視鏡的)Gastrostomy(胃ろう造設術)の頭文字をとった略語で、内視鏡を使っておなかにもう1つの口をつくることを言います。1979年、アメリカで開発され、現在40万人もが使用しており、胃がんや食道がん、下咽頭がんの術後の経口摂取不良による栄養障害を防ぐ方法として注目されています。
もっとも、胃を取ってない場合やがんなどがあって口がつくれない場合は、胃ではなく、空腸(小腸の一部)や十二指腸につくり、その場合は専門的にPEJ(Percutaneous Endoscopic Jejunostomy=経皮内視鏡的腸ろう造設術)といいます。PEJは通常のPEGよりも技術的に難しいそうです(写真2)。
このPEGやPEJを用いた栄養管理を積極的に取り入れ、消化器がん患者の早期社会復帰、進行・再発がん患者のQOLの高い、より長いがんとの共存を実現しているのが、東京慈恵会医科大学外科の鈴木裕さん、川崎成郎さんらのグループです。
慈恵医大では1996年から胃ろうや腸ろうを用いた術後の栄養管理に取り組み始めました。現在では消化器外科の医師だけでなく、消化器内科、臨床腫瘍部、放射線科、内視鏡部、リハビリテーション科、看護部、栄養部、薬剤部、ソーシャルワーカーからなる患者さんのための食道がん専門チーム(multidisciplinary clinic)を組んで、術後はもちろん術前から徹底した栄養管理とリハビリを行い、大きな成果を上げています。
欧米では以前から術後の栄養管理にPEGによる経腸栄養が広く行われていますが、日本では点滴による高カロリー輸液(TPN)の中心静脈栄養が大部分を占めています。最近、高齢化によって介護の現場で経腸栄養が使われるようになり、増加してきていますが、がんの術後の栄養補給の分野では大きく遅れています。
点滴のカテーテルから感染して敗血症を起こす患者さんは20~30パーセントと高いのに比べて、経腸栄養による感染症は今まで全く起こっていないのにです。
アメリカ静脈経腸栄養学会(ASPEN)では栄養補給の投与経路のガイドラインを決めています(図2)。
ASPEN:アメリカ静脈経腸栄養学会
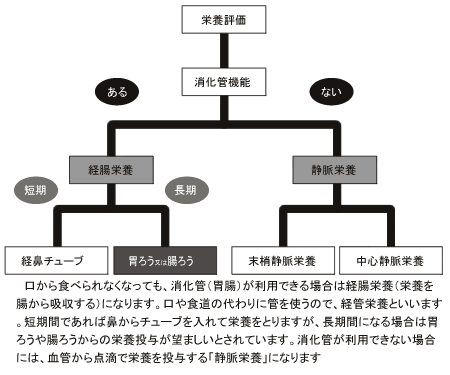
それによれば、消化管が機能していなければ静脈栄養、口から食べられなくても消化管が機能していれば経腸栄養を行います。経腸栄養の中でも、1カ月以内の短期間の場合は鼻にチューブを入れる経鼻チューブで栄養を摂ります。
それ以上長期にわたる場合は、胃ろう、または腸ろうをつくります。経鼻チューブはむせて吐き出して、それが気管に詰まって肺炎を起こすこともありますが、PEGやPEJにはそのようなトラブルもほとんど起きていません。
これまで日本の医師はPEGによる経腸栄養にあまり関心を示さず、ほとんど認識されていません。それは、これまで医師が患者さんの術後の栄養管理や生活の質、社会復帰にまでかかわってこなかったからです。がんを取り除いて、退院してしまえばそれで医師の仕事は終わりと考えてきたのです。
消化管が使える場合、経腸栄養のほうが経静脈栄養よりも、代謝や免疫機能の面で効率よく機能し、体力の回復に有効であることはすでに動物実験や臨床データで明らかになっています。経静脈栄養ではカロリーは十分でも栄養の偏りが見られますが、経腸栄養では栄養のバランスがよく、普通の食事に極めて近く、最も自然な栄養摂取法なのです。
できるだけ早く社会に戻る。それが一番のリハビリ
慈恵医大では食道がんで手術をした患者さんの80パーセントが術後2週間で退院しています。全国の平均在院日数が60日ですので、かなり早い退院です。最も早い人では術後5日で退院し、6日目から仕事に復帰しました。
在院日数が短いのは手術の工夫に加え、経口による食事の不足を腸ろうによる経腸栄養で補うことで体重の減りを最小限度にとどめ、体力を維持していることが大きく関係しています。
手術の翌日から量は少しずつですが、経腸栄養を始めます。腸はいったん休むと回復に時間がかかります。できるだけ休めずに動かして、体力の維持に努めます。
普通胃がんや食道がんの術後はかなり体重が落ちます。人によっては20キロも減って、別人のようになったという患者さんも珍しくありません。見た目の変化が周囲に与える影響は大きく、社会復帰に不利に働く場合も出てきます。回復を早めるということはもちろんですが、多くの意味で短時間で手術前の生活に戻り、QOLを高めるために栄養療法は大きな役割を担っています。
最もよいリハビリは社会復帰です。できるだけ早く職場復帰し、それがどれだけ長く続けられるか。そしてどれだけ長く生きられるかが患者さんにとって重要なことです。
同じカテゴリーの最新記事
- 高血糖や肥満は放っておかない インスリン増加とがん化促進の関係がわかってきた
- 腸内細菌、歯周病菌が大腸がんの進行にも関与⁉︎ 大腸がん再発予防は善玉菌を減らさない食事とリズム感ある生活で
- 高齢進行がん患者の悪液質を集学的治療で予防・改善 日本初の臨床試験「NEXTAC-ONE」で安全性と忍容性認められる
- 第3回(最終回)/全3回 夫が命をかけて私に残してくれたもの
- 体力が落ちてからでは遅い! 肺がんとわかったときから始める食事療法と栄養管理
- 第2回/全3回 〝噛めなくてもおいしく食べられるごはん〟 アイデアが次々に沸いてきた!
- 第1回/全3回 ある日突然、夫が普通のごはんを食べられなくなった――
- がん悪液質に対する運動介入のベスト・プラクティス
- 進行・再発がんでケトン食療法が有効か!? 肺がんⅣ(IV)期の介入研究で期待以上の治療成績が得られた
- 栄養補助食品を利用して食べる意欲へつなげる



