進行別 がん標準治療
放射線と抗がん剤の同時併用療法と外科手術を適材適所に

国立がん研究センター東病院
内視鏡部長の大津敦さん

東京歯科大学市川総合病院
副院長の安藤暢敏さん
食道がんは、60代をピークに高齢者に多く発生するがんです。6対1ぐらいで男性に多いがんで、日本では年間1万人以上がこのがんになると言われています。
しかし、食道がんは同じ消化器のがんでも胃がんなどに比べると手ごわいがんと言わざるを得ません。
食道は長さ25センチほどの管で、胸部を中心に、頸から腹部にかけて存在します。ちょうど、心臓と背骨の間にあり、周囲には血管やリンパ管が豊富に存在します。さらに、すぐ前には肺につながる気管や気管支があり、後ろには大動脈が走っています。
そのため、早い時期からリンパ節に転移を起こしやすく、また周囲の臓器にがんが食い込んでいくこと(浸潤)が多いのです。また、粘膜下層にとどまる1期のがんでも、胃がんならば90~95パーセントが治っていますが、食道がんの場合5年生存率は70~80パーセントにとどまっています。
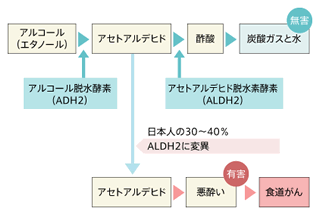
- 喫煙、飲酒、あるいはその両方の習慣のある人。とくに飲酒に弱い人
- 60歳以上の人
- 男性(女性の3~6倍)
- バレット食道(胃からの逆流による刺激で粘膜が変化した状態)
- アカラシア(食道下端の慢性的なけいれん)
- 硝酸塩、亜硝酸塩が含まれる食物
(ハム、ベーコンなど)をよく食べる人
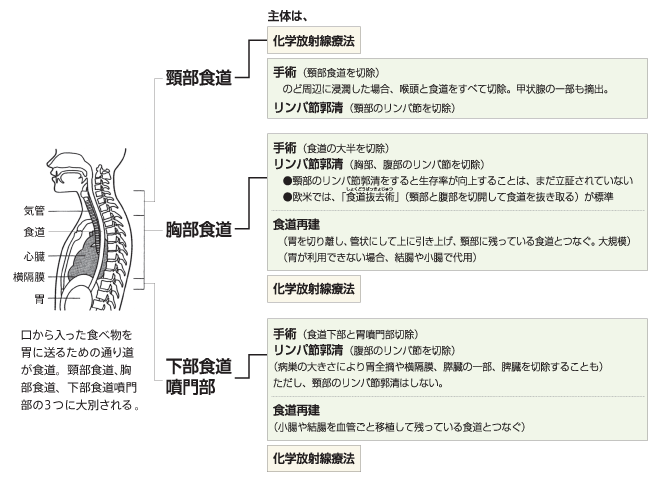
食道がん治療の考え方
二つの選択肢、手術か化学放射線治療か
現在、治療は内視鏡によるがんの摘出(内視鏡的粘膜切除術=EMR)と手術、放射線と抗がん剤を組み合わせた化学放射線治療が中心です。ここで問題になっているのは、手術と化学放射線治療の選択です。手術は歴史も長く、とくに日本では広範囲のリンパ節を郭清する拡大手術によって欧米に比べて高い手術成績をあげています。しかし、反面、手術は大がかりであるだけに体力の消耗や合併症、後遺症も大きく、それに比して胃がんや大腸がんほど治療成績が高くないといった問題点が指摘されています。これに対して、化学放射線治療は食道を残して治療ができることが最大のメリットです。しかし、まだ歴史も新しく、手術と比較してどちらが優れているのか、科学的な検証は行われていません。そのため、現在、食道がんの治療では、1期から3期にかけては手術と化学放射線治療という二つの選択肢が存在しています。
国立がん研究センター東病院内視鏡部長の大津敦さんによると、「医学的に実績、経験豊富という意味では、現在は手術が標準治療といえます。しかし、最近は化学放射線治療でも手術と治療成績に遜色はないという認識ができつつあります」と語っています。一方で、化学放射線治療の限界や問題点も明らかにされつつあります。
つまり、胃がんや大腸がんなどに比べると、食道がんでは治療の標準化には議論が多いのが現状です。
したがって、治療法の選択においては、手術と化学放射線治療それぞれの長短、利益と不利益を十分に理解し、現在までの研究結果などを知った上で、患者さん本人が医師と相談しながら決めていくことが、非常に重要になってくるのです。
同じカテゴリーの最新記事
- グラス1杯のビールで赤くなる人はとくに注意を! アルコールはがんの強力なリスクファクター
- ビタミンDの驚くべき効果がわかってきた 消化管がん手術後の再発・死亡リスクを大幅に減少
- 食道がんの薬物療法が大きく動いた! 『食道癌診療ガイドライン2022』の注目ポイント
- 放置せずに検査し、適切な治療を! 食道腺がんの要因になる逆流性食道炎
- 免疫チェックポイント阻害薬が薬物療法に変革をもたらした! 食道がん、キイトルーダが1次治療に加わる見込み
- 5年生存率を約2倍に改善! 食道がんの術後ペプチドワクチン療法
- ステージⅡとⅢの食道がんに放射線減量の化学放射線治療 食道がん治療に切らずに食道温存への期待
- 若手術者の養成が重要課題に 保険適用になった食道がんに対するダヴィンチ手術の現状
- 進行・再発食道がんに対する化学治療の最新知見 免疫チェックポイント阻害薬登場により前途が拓けてきた食道がんの化学療法
- 治療成績を向上させるための様々な工夫 食道がん化学放射線療法後のサルベージ食道切除術



