体の内側から放射線を当て、負担少なく、効果が高い小線源療法
開始2年半。米国の治療成績では、治療後10年の非再発率は88%

東京医療センター泌尿器科医長の
斉藤史郎さん
前立腺がんのピンポイント照射の放射線治療が注目されている。原体照射(または3次元照射ともいう)、IMRT(強度変調放射線治療)、陽子線、炭素線と様々あるが、中でも患者さんが殺到し注目されているのが、03年に認可された「小線源療法」と呼ばれる治療法。弱い放射線を発するヨウ素125という物質を前立腺内に挿入して、がんを死滅させようとするものだ。この道の先駆者で、国内で最も多くの症例を手がけている独立行政法人国立病院機構・東京医療センター泌尿器科医長の斉藤史郎さんに伺った。
ヨウ素125を用いた内照射療法
放射線治療というと、体の外から照射する外照射が一般的だが、小さな放射線源を治療する部位に挿入して、組織の中から放射線を当てる内照射の治療法が小線源療法。英語ではブラキテラピーと呼ばれる。「ブラキ」とは「短い」という意味で、放射線源と照射目標との距離が短いことからこう呼ばれている。
斉藤さんによると、小線源療法そのものは、日本でも以前から行われてきたという。たとえば、舌がんなど口腔がんの治療には、線源として金を用いた小線源療法があるが、強い放射線を短期間(半減期は2.7日)に出すので、治療を受けたあとの数日間は放射線治療室の中で過ごさなければならない。
また、前立腺治療ではイリジウムを用いた小線源療法が、日本でも94年から行われている。この治療法は、強い放射線を出す線源を一時的に前立腺内に挿入するもので、治療が終了すると抜去する。

ヨウ素125シード線源(長さ4.5ミリ、直径0.8ミリ)
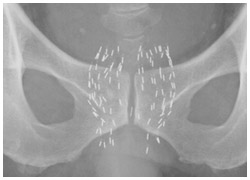
前立腺内に挿入されたヨウ素125シード線源のX線写真
これに対して、放射線を出す小さなカプセル状の小線源を前立腺内に永久的に挿入するのが、今、注目されている新しい治療法だ。永久挿入に用いられる線源にはヨウ素125とパラジウム103があるが、現在わが国で認可されているのはヨウ素125のみだ。
ヨウ素125はイリジウムより弱い放射線を出す線源で、それをチタン製カプセル(0.8ミリ×4.5ミリ)の中に密封したもの(シード)を前立腺内に挿入し、取り出すことなく永久挿入したままにしておく。
「ヨウ素125の半減期は約60日ですが、放射線は徐々に減衰していくので、線源を体内に入れたままで治療を終えることができます。転移・浸潤のない前立腺がんに有効で、全摘手術と同等の治療効果が得られるとされている上、イリジウムによる治療よりも患者にとっての侵襲が少なく、合併症の発現頻度も少ないなどの利点が多いことから、かなり以前から日本でも実施が望まれていました」
と斉藤さんは語るが、放射線源を永久挿入したまま一般社会に戻るとなると、医療法とともに、放射線障害防止法の制約が問題となる。ところが、わが国では永久挿入について法的な基盤が整っておらず、実施したくてもできない事情があった。そこで、厚生労働省や文部科学省など、省庁をまたいだ検討が行われて、ようやく基準が定められ、実施に至った。
「アメリカでは、この治療を受ける患者さんが年々増加していて、最近では年間5万人以上の人が治療を受けており、前立腺全摘手術を受ける人の数を上回るまでになっています。今後は日本でも、この治療が限局性(早期)前立腺がん治療の中心になっていくと考えられています」
前立腺内に留まった早期がんに限られる
この治療法は、手術を望まない患者には有力な選択肢といえるが、有効性が期待できるのは、がんが前立腺内に留まっている早期のがんに限られる、と斉藤さん。転移・浸潤があったり、再発例は対象とはならない。したがって、前立腺がんの診断された時点で病期がB(T1c、T2)であることが必須条件という。また、腫瘍マーカーのPSA(前立腺特異抗原)が10(ナノグラム/ミリリットル)以下、がんの悪性度を示すグリソンスコア(2~10の9段階で判定)が6以下であることもよい適応の目安。
弱い放射線を用いているため、前立腺の周囲への照射量が少ないため、がんが前立腺の被膜外に浸潤しているようなケースでは、十分な治療効果は期待できない。しかし、前立腺内には十分な量の照射が可能であり、その点がこの治療の特徴でもある。
「前立腺がんは、CTやエコーで見ても、画像上にがんが明確に示されません。このため、外照射による放射線治療を行う場合は、前立腺内全域に対して強いエネルギーでの照射が必要になってきます。その結果、前立腺の周囲の組織にも放射線が照射され、放射線にとくに弱い直腸や膀胱の粘膜、皮膚などに放射線障害が起こることがあります。これに対してヨウ素125というエネルギーの弱い線源を用いた小線源療法なら、前立腺内部には十分な量の照射ができて治療効果が高い上、前立腺の周囲への照射は少なくてすむので、放射線障害の発生が少なく抑えられるという利点があります」
治療後10年の非再発率は?
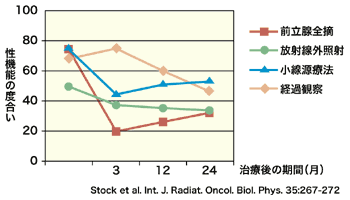
ところで、前立腺がんの治療でしばしば問題になるのが、治療によって命が助かったのはいいが、勃起障害によって性機能が損なわれたり、あるいは尿失禁などの合併症でQOL(生活の質)が著しく低下する例が多いこと。しかし、小線源療法は、治療5年後に性機能が維持されている率は80パーセント近くと、高率となっているのも利点の1つ。尿失禁についても、治療直後に起こることはまずなく、長期の間には生じることはあるものの、その率は低いとされている。
しかし、シード線源を体内に入れたまま元の生活に戻って、放射線が周囲の人に何らかの影響を与えることはないだろうか。
「放射線は初めから非常に弱いもので、半減期は約60日なので、2カ月たつと放射線の量は半分になり、1年たつとほとんどゼロになります。本人はもちろん、周囲への影響はほとんどありませんが、念のため、治療後の一定期間はある程度の注意をして、1年を経過したあとはまったく気にする必要はありません」
弱い放射線でも効果を発揮するのは、線源を患部に埋め込み、長期間、放射線を照射するため。外照射だと前立腺に投与する線量は72グレイ程度までで、それ以上の照射では合併症(副作用)が多くなる。しかし、小線源療法なら長時間をかけて照射するため、外照射を超える線量の投与が可能となるのだ。
肝心な治療成績だが、日本ではまだ開始されてから2年半しかたっていないため、成績はまだ報告されていない。しかし、アメリカでは10年以上の経過を見たあとの治療成績が発表されている。
前立腺がん診断時のPSA値、およびグリソンスコアにより、病気が進行しやすい高リスク群と、進行しにくい低リスク群とに分けて検討した結果が報告されていて、それによると、低リスク群(PSAが10以下の低値でグリソンスコアが6以下)では、治療後10年間の非再発率は88パーセント程度。また、高リスク群(PSAが高値かグリソンスコアが7以上)では55パーセント程度となっていて、その差は顕著だ。
このためアメリカ小線源療法学会は、低リスク群では小線源療法単独でもよいが、高リスク群では外照射やホルモン療法との併用を推奨しているという。
同じカテゴリーの最新記事
- 放射性医薬品を使って診断と治療を行う最新医学 前立腺がん・神経内分泌腫瘍のセラノスティクス
- リムパーザとザイティガの併用療法が承認 BRCA遺伝子変異陽性の転移性去勢抵抗性前立腺がん
- 日本発〝触覚〟のある手術支援ロボットが登場 前立腺がんで初の手術、広がる可能性
- 大規模追跡調査で10年生存率90%の好成績 前立腺がんの小線源療法の現在
- ADT+タキソテール+ザイティガ併用療法が有効! ホルモン感受性前立腺がんの生存期間を延ばした新しい薬物療法
- ホルモン療法が効かなくなった前立腺がん 転移のない去勢抵抗性前立腺がんに副作用の軽い新薬ニュベクオ
- 1回の照射線量を増やし、回数を減らす治療は今後標準治療に 前立腺がんへの超寡分割照射治療の可能性
- 低栄養が独立した予後因子に-ホルモン未治療転移性前立腺がん 積極的治療を考慮する上で有用となる
- 未治療転移性前立腺がんの治療の現状を検証 去勢抵抗性後の治療方針で全生存期間に有意差認めず
- 前立腺がん再発とわかっても、あわてないで! 放射線治療後に局所再発しても、凍結療法で救済できる



