浸潤性膀胱がんでも膀胱を温存する動注化学・放射線治療
膀胱機能を温存し再発も防ぐ、QOLを維持する新しい治療法

筑波大学付属病院
泌尿器科教授の
赤座英之さん
60~70歳代で、発生頻度がピークをむかえる膀胱がん。
中でも浸潤性の膀胱がんは、膀胱の筋肉や膀胱外にまで根をはるように発育し、転移も生じやすいことから、生命を脅かす危険性が高い。
その上、開腹して膀胱を全摘しなくてはならないことから、QOLの低下は避けられない。
こうした問題を改善するために考案されたのが、浸潤性膀胱がんに対する膀胱温存療法である。
この治療は、動注化学療法と放射線照射を同時に行うことでがんを叩き、それで膀胱を温存する。
その治療の実際を、筑波大学泌尿器科教授の赤座英之さんに伺った。
患者の切実な声に応えて登場した治療法
筑波大学付属病院(泌尿器科)の動注化学療法と放射線治療の同時併用による膀胱温存療法が、膀胱がんの患者とその家族から熱い視線を寄せられている。
他の病院で膀胱の全摘を告げられた浸潤性膀胱がんの患者に対し、この動注化学・放射線治療によって膀胱・排尿機能の温存ばかりか、なかには根治まで望めるという優れた治療成績をあげているからだ。
「膀胱がんは膀胱の内側の上皮(粘膜)に発生するがんで、表在性膀胱がんと浸潤性膀胱がんの二つに大きく分けられます。進行するに従って外側へ向かって膀胱壁(粘膜・粘膜下層・筋層)の中に深く浸潤していきます。がんの浸潤が粘膜下層にまでとどまっているのが表在性膀胱がんで、筋層まで届き、それ以上に広がっているのが浸潤性膀胱がんです」
と膀胱温存療法のパイオニアである筑波大学付属病院泌尿器科教授の赤座英之さんは指摘する。
膀胱がんの予後は、表在性膀胱がんと浸潤性膀胱がんではまったく異なる。前者の5年生存率は90パーセント以上と非常に高いのに、後者は40パーセント以下と半分にも満たない。
加えて、表在性膀胱がんは尿道から膀胱鏡を膀胱へ挿入し、電気メスで腫瘍を切除する手術へ経尿道的膀胱腫瘍切除術(=TUR-Bt)によって治癒し、膀胱を全摘することはないが、浸潤性膀胱がんは開腹手術で膀胱を全摘しなければならない。膀胱をとられたうえに治癒も難しいというのが浸潤性膀胱がんで、患者にとっては二重の苦しみを負うため、この苦しみをなくす新たな治療法が切実に求められてきた。
もちろん、近年の*尿路変更術の進歩によって、膀胱を全摘した患者の排尿に関するQOL(生活の質)はかなり改善したものの、体に備わった膀胱を失うという事実は変わらない。
筑波大学付属病院で試みられている動注化学・放射線治療による膀胱温存療法は、本来の膀胱・排尿機能を残しながら治癒も得たいという患者の声に応えた画期的治療法といえるだろう。
*尿路変更術=膀胱の全摘によって尿をためておくところがなくなるので、別に尿路を新たにつくる手術
膀胱温存療法の適応対象
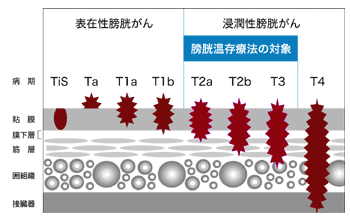
浸潤性膀胱がんは進行の程度によって、T2、T3、T4の3種類に大きく分けられる。少し専門的になるが、T2はがんの浸潤が筋層にとどまるもので、T3は膀胱の周囲の脂肪組織へ浸潤しているもの、さらにT4は前立腺・子宮や骨盤壁など隣接臓器へ浸潤しているものだ。このうち膀胱温存療法の対象となるのはT2、T3の、リンパ節転移や遠隔臓器転移の認められない浸潤性膀胱がんである。浸潤の程度やリンパ節転移の有無などは、生検やCT、MRI等の画像検査で確かめる。
注意すべきはT2、T3の浸潤性膀胱がんのすべてが膀胱温存療法の対象となるわけではないことだ。腫瘍の数や大きさなどをはじめ、TUR-Btで切除した患部の組織からがんの悪性度などを見るなど総合的に判断し、最終的に膀胱温存療法の対象となるか否かを決定する。
「浸潤性膀胱がんは腫瘍の数が1個、すなわち単発のケースが多いようで、腫瘍の数が増えるほど、また腫瘍のサイズが大きいほど再発の危険性は高くなります。いままでの経験と研究から、膀胱内の再発の危険性は腫瘍の数が2個以上のときは単発のときより約43倍、腫瘍の大きさが3センチ以上のときは3センチ未満のときより約6倍高まることが明らかにされています」(赤座さん)
そうしたリスクファクターなどを勘案し、膀胱温存療法を行っても再発の恐れが少ない浸潤性膀胱がんを対象に膀胱温存療法を行っているのである。
動注化学・放射線治療でがんを叩く
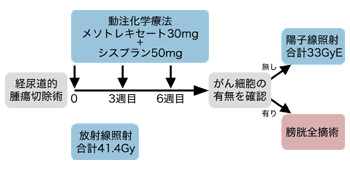
動注化学・放射線治療による膀胱温存療法は、(1)経尿道的腫瘍切除術(TUR-Bt)と、(2)抗がん剤の動注化学療法+放射線治療、(3)陽子線治療の3段階の治療ステップを踏む。
最初のステップは膀胱鏡を尿道から膀胱へ挿し入れ、がん病巣を電気メスで切除する。肉眼で確認できた腫瘍はすべて切除できることもあるが、腫瘍を切除できず残してしまうこともある。
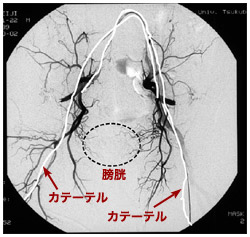
2番目のステップは動注化学療法と放射線治療を同時併用する治療で、まず細い管(カテーテル)を太股の大腿動脈から挿入し内腸骨動脈まで進入させ、抗がん剤(メソトレキセート+シスプラチン)を投与する。これが動注化学療法である。
「直接、腫瘍に高濃度の抗がん剤を投与するため、がんに対する殺傷力が増強します。しかも、全身に潜んでいるかもしれないがんの*微小転移巣も十分に叩ける濃度と量(体表面積1平方メートルあたりメソトレキセート30ミリグラム、シスプラチン50ミリグラム)の抗がん剤を投与しますが、静脈から点滴投与する通常の方法と比べ副作用は軽くすみます」(赤座さん)
動注化学療法は3週間ごとに3回行う。
放射線治療は、第1回目の動注化学療法の翌日から1回=1.8グレイを、膀胱の存在する骨盤の奥(小骨盤腔)に照射する。通常の体外照射で週5回、計23回=41.4グレイを当てる。
「動注化学・放射線治療が終わった段階で、がんが存在したところの組織を膀胱鏡で取り、顕微鏡でがん細胞の有無を確かめます。がん細胞のないことが確認されたら次のステップの陽子線治療に進みますが、がん細胞が確認されたときは手術による膀胱全摘に切り替えます」(赤座さん)
アメリカ等の研究では、浸潤性膀胱がん(T2、T3)の30パーセント前後は、静脈投与の抗がん剤治療のみで消失することが判明している。
しかし、動注化学療法に放射線を加えると、腫瘍の消失率が90パーセント程度へ飛躍的に高まる。実際、筑波大学の動注化学・放射線治療では、93パーセントの浸潤性膀胱がんが消失し、ほとんどの患者が次のステップの陽子線治療に進んでいる。
第3段階の陽子線治療は、腫瘍が存在したところに追加照射(ブースト)する。膀胱がんの再発防止をより確実なものにするためで、あらかじめ患部の周辺にマーカーとなる金属粒子を膀胱鏡で埋めこみ、照射範囲を厳密に絞りこんで陽子線を照射する。
もともと陽子線は人体の中でその破壊エネルギーがもっとも大きくなるピーク(ブラッグピーク)の位置を調節できるため、患部のみに放射線を集中的に照射し、その周りの正常組織への放射線障害を極力減らせるところに大きな特長がある。1回3グレイ相当を週5回、計11回=33グレイ相当を当てる。
膀胱温存療法はすべて完了するのに約3カ月間を要する。膀胱を全摘する手術の入院期間は2~3週間なので、その約4倍の入院期間を必要とするが、それに十分見合う生活の質(QOL)が保障される。
*微小転移=目に見えない小さな転移
同じカテゴリーの最新記事
- 新たな併用療法や新薬でまもなく大きく変わる! 進行性尿路上皮がんの1次治療
- キイトルーダ登場前の時代との比較データから確認 進行性尿路上皮がんの予後が大幅に延長!
- 免疫チェックポイント阻害薬や抗体薬物複合体の登場で急激に変わった進行膀胱がん(尿路上皮がん)の薬物治療
- 尿路上皮がん(膀胱・腎盂・尿管)に新薬の期待 進行した尿路上皮がん治療に選択肢が増える
- 筋層浸潤膀胱がんに4者併用膀胱温存療法を施行 ~生命予後や合併症抑止に大きく貢献~
- 筋層浸潤性膀胱がんの最新情報 きちんと理解して、治療選択を!
- 膀胱を残す治療という選択肢を より多くの人が選べるよう実績を積んでいます
- 自分に合った尿路ストーマ装具で日々の暮らしをより豊かに
- 膀胱がんの基礎・最新治療 高齢化に伴い罹患率が上昇 5年生存率は病期別に10~90%
- 低侵襲、しかしがんの芽はしっかり摘む! 膀胱をとらずに治す「大阪医大式膀胱温存療法」とは



