- ホーム >
- 暮らし >
- がんと暮らし >
- 山崎多賀子が聞く『快適に暮らすヒント』
がんサバイバーが専門家に聞いてきました!
――美容ジャーナリスト山崎多賀子の「キレイ塾」
がんになっても快適に暮らすヒント Vol.10 がんの在宅医療

自分の最期や家族の看取りは病院で。それが普通だと思っていました。ところが数年前から、このままでは遠くない将来、病院でも自宅でもない「死に場所難民」が増えるという報道が話題になっています。え、そうなの? と驚いたのは私だけではないはず。在宅医療を支援する取り組みも始まっていると聞きます。では、がんになった人の在宅医療とはどのようなものなのでしょう。長年緩和医療に携わり、1994年から在宅医療に着手している、要町病院(東京・豊島区)の吉澤明孝さんにうかがいます。
山崎 現在、日本人の75%が病院で亡くなっているそうですね。今後さらに高齢化率が上がると病院のベッド数が足りなくなり、病院以外で亡くなる人が増えてくる。そこで、自宅で療養する在宅医療に注目が集まっています。在宅医療を選ぶ人は増えているのでしょうか?

吉澤 少しずつ増えています。でもその前に、みなさんが思っている在宅医療とは、どのようなイメージですか?
山崎 自宅で緩和ケアをし、最終的に自宅で看取るということでしょうか。
吉澤 そうですね、在宅医療は緩和ケアの1つです。ただ、「看取りのための医療」ではありません。もちろん疼痛ケアなどはしますが、あくまで「ご本人が家族と楽しく過ごすのを支える医療」が主目的で、看取る場所は、自宅でも病院でも、緩和ケア病棟でも、どこでもいいのです。
山崎 「家で最期を迎える」ことではなく、家族といい時間を過ごす支援が、在宅医療なのですね。基本的な質問ですが、在宅医療はどういう方が対象ですか。
吉澤 対象は、通院が困難な患者さんです。自宅で療養していても、通院できる人は在宅医療の対象にはなりません。ただし在宅医療は自宅以外に、介護施設や特別養護老人ホームなどで行われるものもカウントされます。
高齢者増と医療費削減のため 在宅医療が推進されている
山崎 国は在宅医療を推奨しているようですね。
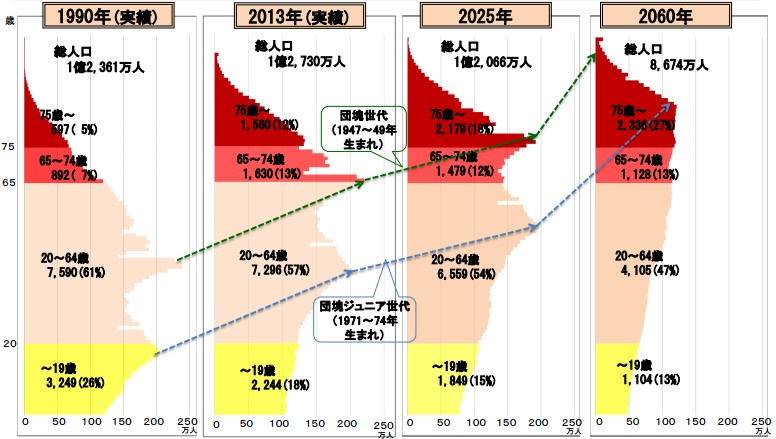
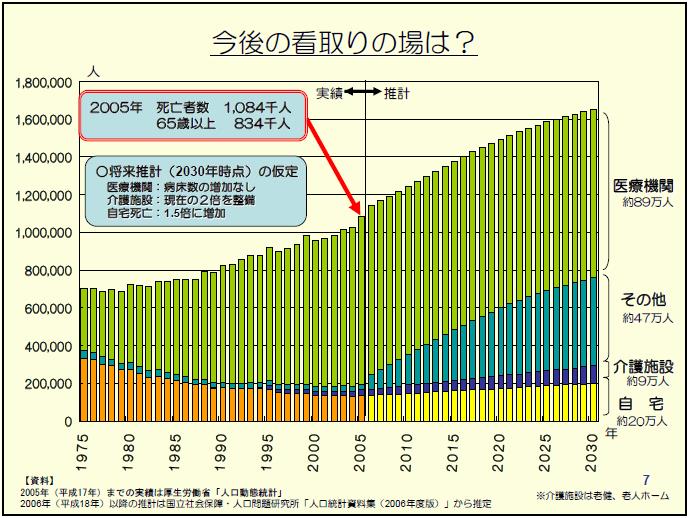
吉澤 はい。日本の人口ピラミッドをご存じだと思いますが、超高齢社会のなかで、若年層が減って高齢者が増え、高齢化率はさらに上昇する。そこで看取りの場の推移をみると、このままでは2030年には47万人が、医療施設でも介護施設でも、在宅でもないところで旅立たなければならなくなる。つまりサ高住(サービス付き高齢者向け住宅)も含め、孤独死が増えるわけですね。そうならないために、在宅医療を増やそうというわけです。
特養を増やせばいいという議論もありますが、実は、東京郊外や地方の特養には空きがあるのです。ベッドは空いているけれど、マンパワーがないから入れない。安易に施設を増やしても意味がありません。
山崎 だから自宅で療養をと。
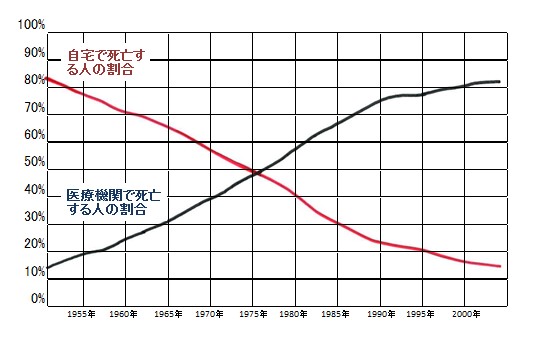
吉澤 もう1つ、在宅を増やさなければいけない理由ですが、1975(昭和50)年に自宅で亡くなる人と病院で亡くなる人の数が逆転しています。当時高齢者の医療費を無料にしたことが理由で、それ以降は病院で亡くなるのが当たり前になりました。ところが医療費の削減が必要となり、在宅の方向へもっていこうとしているのです。
ただ、国が想定しているのは、高齢者の認知症を対象にした在宅医療です。それならば地域の医療が連携すればいいのですが、がんの緩和となるとちょっと難しくなる。まず、がんの知識や緩和ケアのスキルに精通した在宅の医療従事者がどれだけいるかが問題です。
最期を在宅で過ごしたくても 家族の負担が心配という人は多い
山崎 吉澤さんはあらゆる疾病の方の在宅医療をされていますが、がんの在宅での緩和はどこが難しいのですか。
吉澤 がんの方には、疼痛や、息苦しさ、吐き気、むくみなどの身体症状が起こります。同時にご本人やご家族の不安や悲しみに対する精神的ケアが必要です。終末期になると7~8割の方にせん妄(幻覚などの意識障害や興奮状態)も出てきます。そして他の疾病と違って、状態が安定していると思ったら、ガクッと症状が悪くなるのもがんの特徴です。
認知症や他の疾病との違いを知っておかないと適切なケアができないのです。在宅医はすべての疾病のスペシャリストである必要はありませんが、オールマイティでなければいけない。そして、状況を正しく把握でき、何かが起こったときにスペシャリストに相談ができるという、ネットワークが構築されていることが必要です。
山崎 同じ在宅医療でも、疾病によってかかわり方も変わるのですね。がんの方のどれくらいが在宅を希望しているのですか?
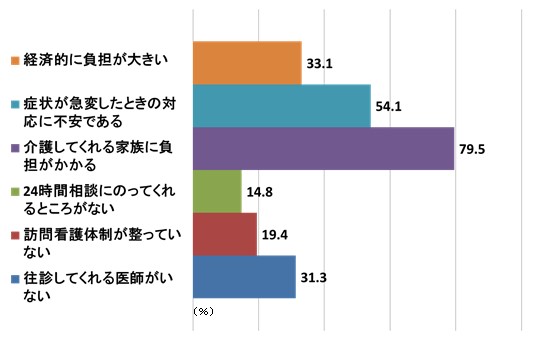
吉澤 厚生労働省の調査では、最期の時間を自宅で過ごしたいと思う人は63.3%いるのですが、実現困難と思っている人も66.2%いました。その1番の理由は、家族に迷惑をかけたくないからということです。
山崎 不安もありますが、本人が願うなら叶えてあげたいと思う家族も多いのではないでしょうか。
吉澤 ところがご本人は家族に、家に帰りたいと言わないのです。帰りたいけれど迷惑がかかるから「病院の方が安心だから病院にいる」と言い、家族も本人がそう考えるなら家に連れて帰るわけにはいかないと思う。でも僕が個々に聞くと違った本音が見えてくる。本音トークが語られていない、それが現実です。
■最期まで自宅?
終末期に自宅療養を希望 63.3%
自宅で最期まで療養するのは実現困難 66.2%
出典:厚生労働省「終末期医療に関する調査」平成20年調査結果より作成
同じカテゴリーの最新記事
- がんになっても快適に暮らすヒント Vol.19 小児医療制度を変えてきた患児の親たちの声 治療法の進歩により、小児がんは治る病気に
- がんになっても快適に暮らすヒント Vol.18 15〜39歳のがん支援の谷間世代 AYA世代特有の悩みや問題にどう取り組む?
- がんになっても快適に暮らすヒント Vol.17 ニューヨーク乳がん視察ツアーvol.2 現地報告
- がんになっても快適に暮らすヒント Vol.16 ニューヨークで日系人の乳がん患者支援を行う「SHARE日本語プログラム」
- がんになっても快適に暮らすヒント Vol.15 がん患者の心を救うサイコオンコロジー
- がんになっても快適に暮らすヒント Vol.14 男性がん患者のアピアランスケア
- がんになっても快適に暮らすヒント Vol.13 がん治療と膣トラブル
- がんになっても快適に暮らすヒント Vol.12 意外と知らない褥瘡(床ずれ)の話
- がんになっても快適に暮らすヒント Vol.11 美と癒しを支えるソシオエステティックをご存じですか?