子宮体がんの最新治療と今後の可能性 免疫チェックポイント阻害薬を用いた治療が本格的にスタート!

5年ぶりに、第4版が出版された『子宮体がん治療ガイドライン2018年版』(2018年9月)。「基本は手術」は変わらないものの、腹腔鏡下手術が普及し、ロボット支援下手術が保険適用になるなど、知っておきたい情報は少なくない。
さらに、2018年12月に日本で初めてがん種横断的に保険適用された免疫チェックポイント阻害薬キイトルーダも含めて、子宮体がんの最新治療と今後の可能性について神奈川県立がんセンター婦人科部長の加藤久盛さんに伺った。
診断のとき、病期とともに大事なのは組織型
子宮体がんは梨の形をした子宮体部の内側、子宮内膜から発生するがんで、子宮内膜がんとも呼ばれる。1970年頃までは子宮がんの90%以上を子宮頸がんが占めていたが、近年は子宮体がんの発症率が上がり年間約13,600人、子宮頸がんは10,900人と逆転している(2012年・地域がん登録全国推計値)。
子宮体がんに罹る人は40歳くらいから増え始め、50歳~60歳代に最も多くなるが、最近は若い女性も少なくないという。
約8割が、女性ホルモンのエストロゲンが発症に関与しているタイプで、肥満、閉経が遅い、出産経験がないなどにより発症リスクが高まることがわかっている。また、乳がんのホルモン療法で*ノルバデックス(一般名タモキシフェン)を使った人や、更年期障害の治療でエストロゲン補充療法を受けていた人なども、子宮体がんの発症リスクが高くなると言われている。
子宮体がんの病期(ステージ)は、がんが子宮体部に限局しているⅠ期から、がんが周辺の臓器に及んでいるか離れた臓器に転移(遠隔転移)しているⅣ期に分類され、さらにがんの大きさや拡がりにより、細かく分類されている(表1)。
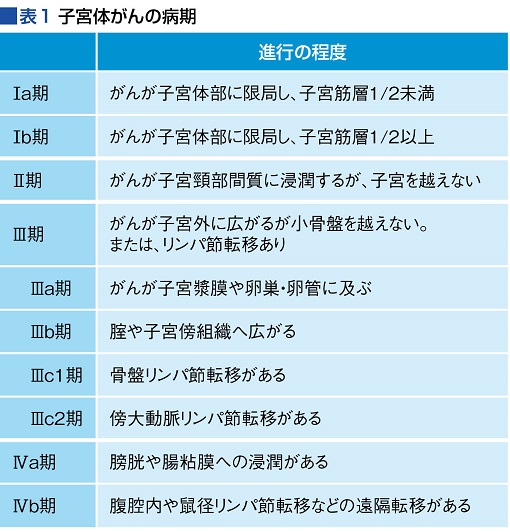
近年、がんの拡がりとともに重視されているのは組織型だ。現在、子宮体がんはエストロゲン依存性(Ⅰ型)とエストロゲン非依存性(Ⅱ型)に分けられ、Ⅰ型には子宮体がん全体で最も多い類内膜がんのほか、粘液性がんなどが含まれる。Ⅱ型は特殊組織型腫瘍とも呼ばれ、代表的なのは漿液(しょうえき)性がん、明細胞がんだ。
類内膜がんは分化度により高分化型(G1)、中分化型(G2)、低分化型(G3)と分類され、分化度が低いほど悪性度が高いとされている。
子宮体がんが疑われたら、内診、細胞診、病理組織検査、超音波検査、CTやMRIによる画像診断などの検査を行い、病期を推定して治療法を決定することになるが、このとき判断のもとになるのが、主にがんの拡がり(病期)と組織型ということになる。
子宮体がん治療の基本は手術。早く見つけて早く切除
子宮体がんの治療の基本は手術で、どの病期でも可能ならば初回治療では手術が第1選択となる。放射線感受性が低く、卵巣がんほど化学療法の効果が見込めないと考えられているためだ。
「とにかく早く見つけて早く切除する。とくにⅠ〜Ⅱ期ならその後の経過がいい場合が多いので、早期発見、早期治療が大事です」と神奈川県立がんセンター婦人科部長の加藤久盛さんは言う。
子宮体がんの手術は子宮も卵巣も卵管もすべて切除するのが基本だが、手術方法は主に3つある。
子宮、卵巣、卵管だけを切除する①「単純子宮全摘出術+両側付属器(卵巣・卵管)摘出術」、①に加えて子宮を支える組織の一部を切除する②「準広汎子宮全摘出術+両側付属器摘出術」、卵管、卵巣、膣、そして子宮を支える周囲の組織を含めた広い範囲を切除する③「広汎子宮全摘出術」だ。
Ⅰ期では①、Ⅱ期~Ⅲ期では②③が行われることが多く、Ⅳ期では手術により患者に負担をかけないように①を行うことが多いという。骨盤内リンパ節や傍(ぼう)大動脈リンパ節の郭清(かくせい)も合わせて行われることが多い。
初回治療で子宮温存を検討してもよい場合とは、妊娠の可能性を温存したいと患者が希望する場合に、類内膜がんG1で、1A期のなかでも筋層浸潤のない子宮内膜に限局した場合には提案できる。この場合はまず子宮内膜全面掻把(そうは)を行い、黄体ホルモン療法を行うことが多い。ただし、再発のリスクが比較的高いこと、こうしたケースでの黄体ホルモン療法が現状ではまだ確立していないことなどを、患者に理解してもらうことが必要だ。
一方、年齢や合併症などの理由で手術ができない場合もあり、この場合は化学療法、放射線治療などが選択される。
術後には組織型やどんなリスク因子を有しているかによって再発リスク分類が行われ、「再発低リスク群」「再発中リスク群」「再発高リスク群」に分類される。このリスク評価に従い、再発低リスク群は経過観察となり、中・高リスク群は化学療法や患者の状態により放射線治療などを行うことになる。
まず腹腔鏡下手術が、そして昨年ロボット手術が保険適用に
手術に関しては2014年に腹腔鏡下手術が、そして2018年にロボット支援下手術(ダヴィンチ)が保険適用になった。
「傷は小さく出血量は少なく、回復も早く、当然退院も早いので、患者さんへの負担が非常に少ない。最近は腹腔鏡手術の得意な病院を探す患者さんも増えています。神奈川県産婦人科医会では毎年どの施設がどれだけ婦人科がんの治療をしているか統計を取っていますが、つい最近、去年の数字が出ました。腹腔鏡下手術やロボット支援下手術が増えています。神奈川県のデータですが、明らかに患者さんも病院も腹腔鏡下手術やロボット支援下手術を望んでいます」と加藤さん。
ただし、現在保険が適用されているのは初期子宮がん。ガイドラインでも「推定Ⅰ期の再発低リスク群に対して奨める」(*グレードB)とされている。
「腹腔鏡下手術を行う病院の中には、再発した場合には対応が難しい施設もあり、困惑される患者さんが増えることが起こりえます。患者さんも治療を受ける際、再発した場合はどのように対応してもらえるか、確認されたほうがいいと思います」と加藤さんは心配する。
また、現状では、傍大動脈リンパ節の郭清は腹腔鏡やロボット手術では先端医療でしか認められていないため、現時点では多くの施設では開腹術で行なっている。
「それでも、腹腔鏡下手術やロボット支援下手術にどんどんシフトしているのが大きな流れです。当院でもすでに腹腔鏡下手術を施行しています。そして、ロボット手術の機器は購入されており、施設認定を受けるため準備をしています」
*グレード=グレードA「行うよう強く奨める」・グレードB「行うよう奨める」・グレードC1「行うことを考慮してもよい」・グレードC2「十分な科学的根拠がなく、日常診療での実践は奨めない」・グレードD「行うよう奨めない」(子宮体がん治療ガイドライン2018年版)
臨床現場ではAP療法より副作用の少ないTC療法
では、子宮体がんに対する化学療法はどうだろう。中心はあくまで「再発、または再発が懸念される場合に」行われる術後補助療法で、前述した再発中リスク群や再発高リスク群に検討される。
手術が第1選択の子宮体がんでは、術前化学療法が検討されることは、切除が困難だったり、切除してもがんが残るような症例でありえるという程度となっている。
標準治療もここ数年で大きな変化はなく、推奨されているのはAP療法【*アドリアマイシン(一般名ドキソルビシン)+*シスプラチン(商品名ブリプラチン・ランダ)】だ。しかし、アドリアマイシンは心毒性があり、吐き気や食欲減退が強く出るため、現場の医師の多くはTC療法【*タキソール(一般名パクリタキセル)+*パラプラチン(一般名カルボプラチン)】を用いてきたという。
そんな中、手術後に再発した中・高リスク群に対するAP療法、TC療法、DP療法【*タキソテール(一般名ドセタキセル)+シスプラチン】を比較した第Ⅲ相比較化試験が日本で行われたが、結果は「TC療法もDP療法も重要な項目(プライマリーエンドポイント)の無増悪生存期間(PFS)に関しては、AP療法に対して非劣性(劣ってはいない)というものだった(JGOG2043試験)。
「しかし、ガイドラインには『海外や本邦での実地臨床を勘案すると、TC療法等のタキサン製剤とプラチナ製剤併用療法も考慮される』と書かれています。効果には差がなく、副作用が少ないわけですから、臨床現場としてはTC療法が第1選択になることが多い。逆に、TC療法後に再発した例にAP療法を用いることもあります」と加藤さん。
同じカテゴリーの最新記事
- ヒト由来の人工皮膚使用で1次1期乳房再建が可能に! ダビンチSPで日本初の乳頭乳輪温存皮下乳腺全切除術
- 日本発〝触覚〟のある手術支援ロボットが登場 前立腺がんで初の手術、広がる可能性
- 薬物療法が奏効して根治切除できれば長期生存が望める ステージⅣ胃がんに対するコンバージョン手術
- 肛門温存の期待高まる最新手術 下部直腸がんTaTME(経肛門的直腸間膜切除術)とは
- 術後合併症を半減させたロボット支援下手術の実力 胃がん保険適用から3年 国産ロボット「hinotori」も登場
- 患者さんによりやさしいロボット手術も登場 新しくなった大腸がんの手術と薬物療法
- ガイドライン作成で内科的治療がようやく整理される コンセンサスがなかった食道胃接合部の食道腺がん
- 若手術者の養成が重要課題に 保険適用になった食道がんに対するダヴィンチ手術の現状
- 増えているロボットによる腎がん部分切除 難しい腎がん部分切除を3DとVR技術を使ってより安全に



