患者さんによりやさしいロボット手術も登場 新しくなった大腸がんの手術と薬物療法

大腸がんの治療が変革の時期を迎えている。手術に関しては、ロボット手術の登場で排尿障害や性機能障害などの後遺症を比較的防げるようになった。まだ広く普及したとは言えないが、いずれはロボット手術が中心となりそうだ。
術前に化学放射線療法と全身化学療法を行うTNT(トータル・ネオアジュバント・セラピー)は、日本流の手術療法に変革をもたらすことになりそうだ。
薬物療法では、BRAF遺伝子変異陽性大腸がんの治療薬として、新たな分子標的薬が承認された。また、一部の大腸がんに免疫チェックポイント阻害薬の薬物療法が認められた。大腸がんの薬物療法も新しい時代を迎えている。
神経温存が容易になったロボット手術
2018年に直腸がんに対するロボット(ダヴィンチ)手術が保険適用となり、大腸がんの手術が新しい時代を迎えた。
「とくに直腸がんの手術は、いずれすべてロボット手術になるかもしれない」と、神奈川県立がんセンター消化器外科部長の塩澤学さんは言う。
大腸がんの手術は、かつては開腹手術が主流だったが、1990年代に腹腔鏡下手術が登場し、手術機器の改善や外科医の技術向上などもあって、開腹手術と同等の治療成績が残せるようになっていた。その後、ロボット手術が登場。腹腔鏡下手術と同じように腹腔鏡で患部を見ながら、手術用ロボットを使って遠隔操作で手術を行うのが特徴だ。
「ロボット手術には幾つか優れた点がありますが、その1つが多関節機能を持つ鉗子(かんし)です。どの方向にも曲げることができるので、人間の指で行うより繊細な作業が可能です。もう1つは、骨盤内の狭い空間にある患部を拡大視できること。ロボット手術の画像は3Dなので、拡大して立体視できるのです。腹腔鏡下手術より温存したい自律神経が1本1本はっきり見えるので、機能温存がより可能になります」(塩澤さん)
直腸がんの手術では、後遺症として排尿障害、性機能障害、排便障害などが起こることがある。それを防ぐため、なるべく自律神経を温存する手術が行われてきたが、ロボット手術ならそのクオリティが大幅に向上することになる。
「出血が少ないとも言われますが、当院の場合、腹腔鏡下手術でも10㎖程度しか出血しません。これはちょっと血がにじむ程度ですから、これに関してはロボット手術がとくに優れているわけではありません。ただ、侵襲の少ない手術で、患者さんにメリットがあることは間違いありません」(塩澤さん)
総合的に考えて、直腸がんの手術ならロボット手術が最も優れていると言えそうだ(画像1)。

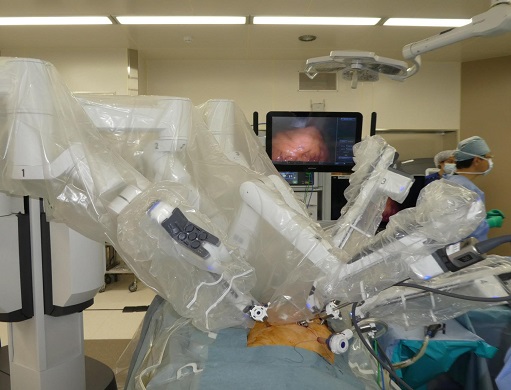
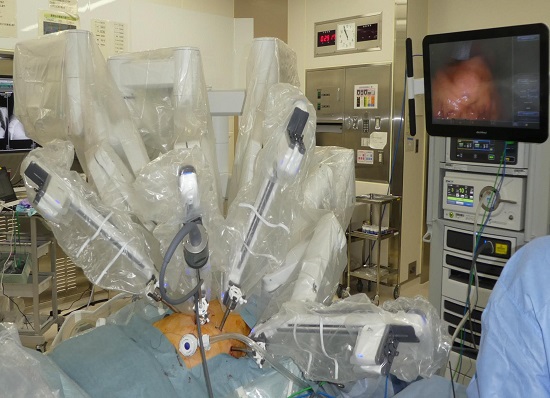
「大腸がんは60代以降に多い病気ですが、40~50代の患者さんも散見されます。直腸がんの患者さんが比較的若い男性だった場合には、機能温存の視点からもロボット手術を勧めています」(塩澤さん)
ただ、直腸がんのロボット手術を行っている医療機関は、まだそれほど多くない。ロボット手術が行える施設でも、保険適用になるのが早かった前立腺がんの手術がメインになる、といったこともある。そのため、直腸がんのロボット手術を受けようとすると、どうしても待つ期間が長くなるという現実があるようだ。今後、こうした問題が解決し、多くの患者さんがロボット手術を受けられるようになることが期待されている。
TNT(トータル・ネオアジュバント・セラピー)で肛門温存
日本の大腸がん手術は、がんの進展を考慮したリンパ節切除をしっかり行う拡大手術が広く行われ、それによって優れた治療成績が得られていた。ところが海外では、術者の技術や肥満している患者さんが多いといった問題などもあり、日本と同じクオリティの手術を提供することはできなかった。そこで行われるようになったのが、術前放射線療法や術前化学放射線療法だった。それによって、局所進行直腸がんにおける局所の再発率は、日本と同等のレベルまで向上してきていた。
「最近になって、海外ではTNT(トータル・ネオアジュバント・セラピー)という治療が行われるようになってきました。術前化学放射線療法と、これまでは術後に行っていた化学療法を、どちらも術前に行う治療法です。
この治療を行うと、局所再発率が低下するだけでなく、がんを小さくしてから切除するので、肛門を温存しやすくなるというメリットもあります。それどころか、手術をする前にがんが消えてしまい、手術せずに治ってしまう例も出てくることがわかったのです。
例えば、ステージⅠ~Ⅱのがんの場合、日本では手術が標準治療ですが、TNTを行うと2~3割はがんが消え、手術が不要になります。手術しなくてよければ、手術後の合併症などが起こるリスクもありませんし、肛門に近いがんなら、人工肛門を回避することにもつながります」(塩澤さん)
海外のデータをそのまま日本の治療成績と比較していないが、「欧米で行われている治療を、オプションとして日本でも行えるようにすべきではないか」という議論が持ち上がっているという。リンパ節郭清(かくせい)を伴う拡大手術を行える外科医が、日本でも少なくなってきたという現実もある。そこで、今後、臨床試験が行われることになりそうだ。
「今考えているのは、日本式の手術に、海外の術前治療を加えることで、より治療成績を向上させようということです。それによって生存期間が延長することを目指しています。また、比較的早期の直腸がんに対する術前化学放射線治療も、手術を回避できればメリットは大きいので、その試験もやろうとしています。1つひとつエビデンス(科学的根拠)を出していこうということです。今までのように、メイドインジャパンのやり方だけでいいのだ、という時代ではないと思います」(塩澤さん)
ステージⅣの原発巣をどうするか
ステージⅣの大腸がんに対しては薬物療法が行われる。このとき、原発巣による症状(消化管狭窄や出血など)がある場合はもちろん、そうした症状がなくても、薬物療法の前に原発巣の切除手術を行うのが日本では標準治療となっていた。この原発巣切除の優越性を検証しようと、JCOGの第Ⅲ相臨床試験が行われた。
試験の対象となったのは、ステージⅣの大腸がんで、原発巣に起因する症状がない患者さん。ランダムに「原発巣切除群」と「非切除群」に分け、生存期間を比較した。その結果、生存期間に有意な差はなく、薬物療法に先立つ原発巣切除の有効性は否定されることになった(図2)。
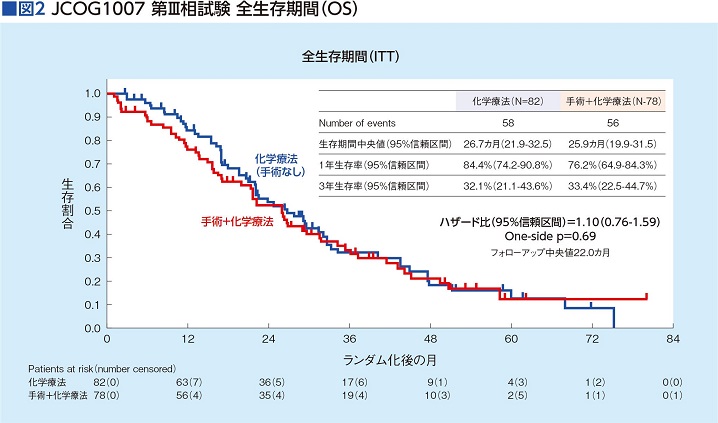
「実臨床では、原発巣を切除してから薬物療法を行ったほうが治療成績は良好との報告が多かったので、それが従来の標準治療となっていたわけです。原発巣があると消化管狭窄を起こすことがあるし、出血することもあるし、転移が起きることもあります。だから原発巣切除をしたほうがいいと考えられていたのですが、臨床試験ではその有効性を証明できなかった、ということです」(塩澤さん)
ただ、生存期間では差が出なかったが、この臨床試験では患者さんのQOL(生活の質)を調べていないのが残念だった、という意見もある。原発巣を残していることで、腹痛や下痢などの症状に悩まされたり、腸閉塞を起こしたりする可能性がある。そうしたことによるQOLの低下も十分に考慮されるべきではないか、というわけだ。
「今後のガイドライン改訂に、この臨床試験結果がどう反映されるかが注目されています。原発巣による症状がなければ原発巣を切除せずに薬物療法でいいとした場合、QOLが低下するなど、患者さんにとってマイナスになるようなことが起きるのではないか、と心配されているからです」(塩澤さん)
生存期間だけを問題にするのではなく、よりよい生活を送るために原発巣を取る、という選択肢があってもいいのかもしれない。
同じカテゴリーの最新記事
- ヒト由来の人工皮膚使用で1次1期乳房再建が可能に! ダビンチSPで日本初の乳頭乳輪温存皮下乳腺全切除術
- 日本発〝触覚〟のある手術支援ロボットが登場 前立腺がんで初の手術、広がる可能性
- 薬物療法が奏効して根治切除できれば長期生存が望める ステージⅣ胃がんに対するコンバージョン手術
- 肛門温存の期待高まる最新手術 下部直腸がんTaTME(経肛門的直腸間膜切除術)とは
- 術後合併症を半減させたロボット支援下手術の実力 胃がん保険適用から3年 国産ロボット「hinotori」も登場
- ガイドライン作成で内科的治療がようやく整理される コンセンサスがなかった食道胃接合部の食道腺がん
- 若手術者の養成が重要課題に 保険適用になった食道がんに対するダヴィンチ手術の現状
- 子宮体がんの最新治療と今後の可能性 免疫チェックポイント阻害薬を用いた治療が本格的にスタート!
- 増えているロボットによる腎がん部分切除 難しい腎がん部分切除を3DとVR技術を使ってより安全に



