ハイリスクの人に的を絞って定期的な検査を
エコー、CT、MRIが3本柱。肝臓がんの検査は低侵襲が主流に

東京慈恵会医科大学付属病院
消化器・肝臓内科講師の
小池和彦さん
肝臓がん(肝細胞がん)が他のがんと大きく違うのは原因がはっきりしていること。日本では肝臓がんの9割はB型、C型の肝炎ウイルス感染によって起こるため、このようなハイリスクの人に的を絞った定期的な検査が欠かせない。診断には腫瘍マーカー(がん検査の1つ)と超音波(エコー)検査など画像診断の併用が有効とされるが、より侵襲や副作用の少ない診断法が主流になりつつあり、精度も高くなっている。
超高危険群は3~4カ月ごとに検査を
「肝臓がん(以下、肝がん)の臨床症状としては、全身倦怠感、食欲不振、腹痛、腹部膨満、肝肥大、腹水、発熱、下腿浮腫などがあげられますが、実際には、直径2センチ前後の比較的早期の肝がんでは自覚症状を認めません。それよりも、肝がんになりやすい方、危険な方はある程度決まっているので、当てはまる方は定期的な検査が必要です」
と語る東京慈恵会医科大学付属病院消化器・肝臓内科講師の小池和彦さんによると、日本では05年に初めての「肝癌診療ガイドライン」が作成され、肝がんになる危険が高い人々を「高危険群」「超高危険群」に分類し、これらの人に対する血液検査・画像検査の指針がまとめられたという。
- ●高危険群:
- 慢性B型肝炎、慢性C型肝炎、肝硬変
- ●超高危険群:
- B型肝硬変、C型肝硬変
- ※以下の因子が加わるごとに発がんの 危険性が増加する
- ・男性
・高齢
・アルコール多飲
「ガイドラインでは、B型肝炎ウイルスに感染して慢性肝炎になった方、C型肝炎ウイルスに感染して慢性肝炎になった方、肝炎ウイルスに感染していないが肝硬変の方を高危険群としています。さらに、より危険が高い超高危険群として、B型で肝硬変になった方、C型で肝硬変になった方をあげています。これにプラスして、“男性” “高齢” “アルコール多飲”の因子が加わるごとに発がんの危険が増す、としています。理由は、女性より男性のほうががんになりやすいことと、年齢が進むとウイルスが体の中に入ってからの期間が長くなって発がんしやすくなること。さらには、ウイルスにアルコールがプラスされると、やはり発がんリスクが加速されるためです」
ガイドラインでは、超高危険群に対して3~4カ月ごとの超音波検査と腫瘍マーカーの測定、6~12カ月ごとのCT(コンピュータ断層撮影)検査またはMRI(核磁気共鳴画像法)検査、また、高危険群に対しては半年ごとの超音波検査と腫瘍マーカーの測定を推奨し、治療までの検査の流れを紹介している。
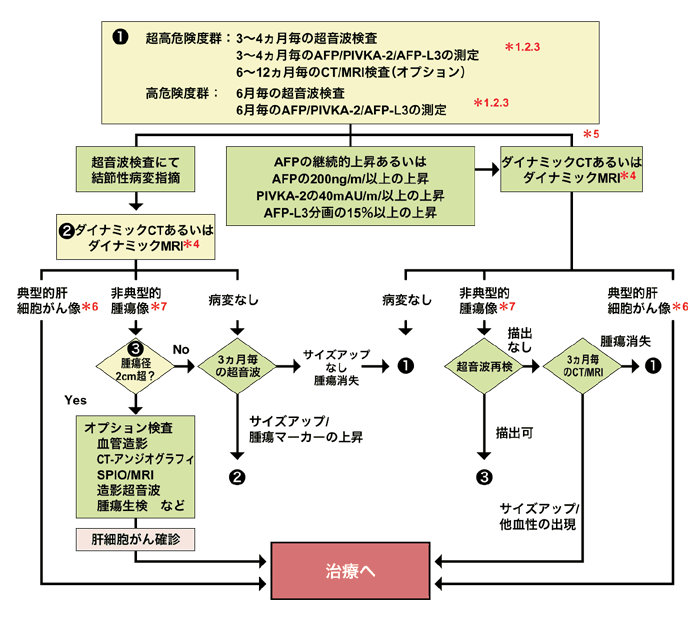
*1 現行の健康保険では,腫瘍マーカーは,毎月1種類しか測定できない
*2 AFP-L3分画は,肝細胞がんの病名がついていないと測定できない
*3 AFPが10ng/ml以下の場合,AFP-L3分画は測定できない
*4 腎機能障害がある場合,ヨード造影剤アレルギーが疑われる場合,ダイナミックMRIが推奨される
*5 定期的なCT/MRI検査として
*6 動脈相で高吸収域として描出され,静脈相で相対的に低吸収域となるもの
*7 胆管細胞がんや転移性肝がんなどの他の悪性腫瘍が疑われる場合は,各々の精査に進む
ガイドラインで推奨する、それぞれの検査と、その特徴を見てみよう。
腫瘍マーカーと画像診断とを併用
肝がんの腫瘍マーカーには、胎児のときに肝臓で作られるタンパク質で、出生後は消失するが肝がんになると増加するAFP、タンパク質の1種でビタミンK欠乏のときに肝細胞で作られるが、肝がんになったときも出現するPIVKA-2(ピブカ・ツー)、AFPの1種で、AFP総量が陰性のときでも、肝がんが発生した場合に増加するAFP-L3分画などがある。
「がんの初期の段階ではどちらかの数値のみしか出ないという場合があるため、3種類の腫瘍マーカーを効果的に測定することが推奨されています。しかし、かなり大きくなったがんでも腫瘍マーカーが陰性と出てしまう方もいらっしゃいます。全面的に信頼するわけにはいかないので、どうしても画像診断と併用することになります」
注目集まる造影剤を使った超音波検査
「超音波検査はX線を使うわけではないので放射線の被曝がなく、安全で手軽な検査であり、繰り返して何度でもできるという利点があります。ドップラー(超音波検査の1種)という血流を確認する検査方法を併用すると、さらに正確な診断が行えます」
肝臓には動脈血流と門脈血流とがあり、がんになると、徐々に動脈血流が優位となり、門脈血流は低下していくという特徴がある。ドップラーを用いると腫瘍内の血流が調べられるので、動脈血流優位を確認できれば、がんが疑われるというわけだ。
難点としては、超音波検査だと横隔膜の直下や肝臓の端のところは死角になって見えにくい。また、皮下脂肪の厚い人では感度がよくないし、痩せている人だと腹壁直下に死角ができるなど、被験者の体格にも左右されるし、術者の力量が問われるという。
また、ある程度の大きさの腫瘍なら、超音波検査で質的な診断、つまり悪性なのかどうかの判断が可能だが、1センチとか小さなサイズの腫瘍だと白っぽい塊としてしか見えず、診断が難しいという問題もある。このため、超音波検査はあくまで“拾い上げ”の検査で、疑わしい病変が見つかった場合、さらにCT検査やMRI検査で質的な診断を行うのが、これまでは一般的だった。
「だった」というのは、最近は少し様子が変わってきたからだ。ソナゾイド(一般名ペルフルブタン)という次世代の超音波診断用造影剤を用いた超音波検査が行われるようになり、CT検査に匹敵するものとして注目されている。
「カテーテルを介して炭酸ガスを注入する造影超音波検査は以前から行われていましたが、入院が必要な体への負担が大きい侵襲的検査でした。99年に末梢静脈投与が可能な超音波造影剤レボビスト(一般名ガラクトース・パルミチン酸混合物)が登場して低侵襲の造影超音波に道が開かれ、さらに07年に第2世代のソナゾイドが発売になり、臨床応用されるようになりました。ソナゾイドは造影CTに劣らない小病変の検出が可能で、副作用も少なく、ベッドサイドでも使えるのが特徴です」
ソナゾイドを用いた造影超音波のメカニズムはこうだ。
肝がんになると、門脈血流が減少して動脈血流が優位になるとともに、肝内に存在する免疫を担当しているマクロファージの1種、クッパー細胞が徐々に減少していく。ソナゾイドはクッパー細胞に取り込まれる性質がある。正常細胞ならクッパー細胞に取り込まれて造影された画像が映し出されるが、腫瘍ができてクッパー細胞がなくなってしまうと、腫瘍の部分は抜けた形になり、逆のコントラストがついた画像が映し出されるようになる。それで腫瘍の存在が診断できるというわけだ。
「副作用の少ない安全な検査ですが、ソナゾイドを作る段階で卵黄の成分を使っているので、卵アレルギーがある方は受けられません。しかし、この検査を行うとCTを撮らなくても確定診断が可能であり、今後、普及していけば、CTやMRIを持たない開業医などの施設でも、ある程度までの診断ができるようになるかもしれません」
同じカテゴリーの最新記事
- 有効な分子標的治療を逸しないために! 切除不能進行・再発胃がんに「バイオマーカー検査の手引き」登場
- 正確な診断には遺伝子パネル検査が必須! 遺伝子情報による分類・診断で大きく変わった脳腫瘍
- 高濃度乳房の多い日本人女性には マンモグラフィとエコーの「公正」な乳がん検診を!
- がんゲノム医療をじょうずに受けるために 知っておきたいがん遺伝子パネル検査のこと
- AI支援のコルポスコピ―検査が登場! 子宮頸がん2次検診の精度向上を目指す
- 「尾道方式」でアプローチ! 病診連携と超音波内視鏡を駆使して膵がん早期発見をめざす横浜
- 重要な認定遺伝カウンセラーの役割 がんゲノム医療がますます重要に
- 大腸のAI内視鏡画像診断が進化中! 大腸がん診断がより確実に
- 「遺伝子パネル検査」をいつ行うかも重要 NTRK融合遺伝子陽性の固形がんに2剤目ヴァイトラックビ
- 血液検査で「前がん状態」のチェックが可能に⁉ ――KK-LC-1ワクチン開発も視野に



