見つけにくい婦人科がん 日常的に自分の体の変化に注意を払う
子宮頸がんはアバスチンを加えた3薬剤、子宮体がんではダヴィンチ、卵巣がんには新薬リムパーザが

石川光也さん
子宮頸がん、子宮体がん、卵巣がん。妊娠・出産に関わる、女性にとって重要な臓器に発症するがんだ。近年、あらゆるがん治療で、その治療法が進化するなか、女性特有のがんであるこれらのがん治療の現状はどうなのか。そして今後の展望は? わが国の婦人科がんの臨床・研究をリードする、国立がん研究センター中央病院の婦人腫瘍科・石川光也さんに伺った。
治療の現状と今後の展望
「私たち、婦人腫瘍科は、女性のがんに対して手術を中心に、化学療法、放射線療法を駆使する集学的治療により、根治(こんち)を目指すと同時に安全で、できる限り周囲の臓器の機能を残す治療を心がけています」。そう話すのは、国立がん研究センター中央病院婦人腫瘍科の石川光也さんだ。石川さんはJCOG(日本臨床腫瘍研究グループ)の婦人科腫瘍グループ主任研究者も務める。
昨今、各がんの治療においては、根治性はもちろん、安全性、低侵襲性(傷の小ささ、臓器機能温存性)が求められている。
子宮頸がん、子宮体がん、卵巣がんそれぞれについて解説していただいた(表1)。
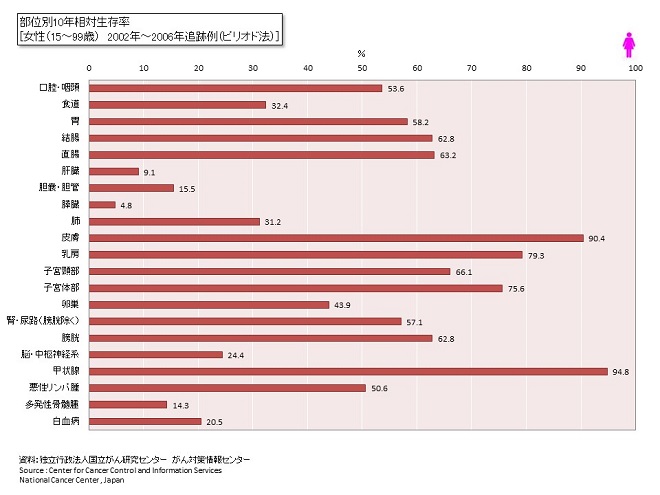
<子宮頸がん>20代から高齢者まで幅が広い
子宮頸がんは、年間10,520人が発症し(国立がん研究センターがん統計2013年データ)、年間2,710人が亡くなっている(同がん統計2016年データ)。20代、30代と若い女性に増えている一方で、高齢女性に多いがんだ。
「初回治療は手術と放射線治療です。手術が適応できるのはステージ(病期)Ⅱまでです。ステージⅠ、Ⅱについては、手術と放射線治療の効果は同等と言われていますが、比較的若い女性では手術を選択し、ご高齢の方には放射線治療を選択する傾向にあります」
手術の標準治療では、広汎(こうはん)子宮全摘出術が行われる。この手術は、子宮に加え、骨盤内リンパ節郭清、骨盤と子宮をつなぐ基靭帯(きじんたい)も切除する(図2/代表的な3つの手術方法)。
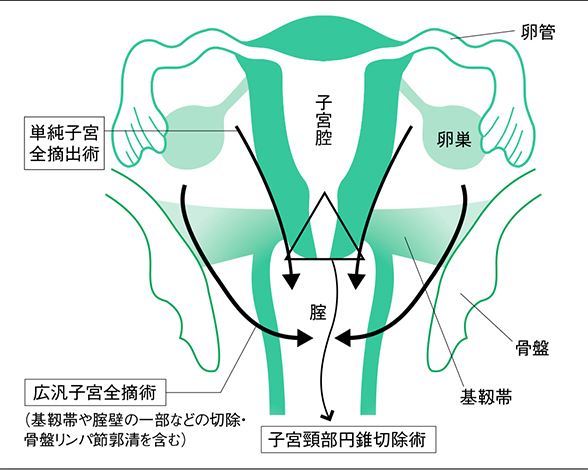
単純子宮全摘出術……子宮だけを摘出する手術。腟から手術する方法と、腹部を切開する方法がある
準広汎子宮全摘出術……単純子宮全摘出術と広汎子宮全摘出術の中間的な手術。骨盤リンパ節郭清は含まない
広汎子宮全摘出術……子宮に加え、骨盤内のリンパ節を郭清し、骨盤と子宮をつなぐ基靭帯も切除
「広汎子宮全摘出術は、古くから確立されている手術ですが、膀胱の機能が悪くなり、尿が出づらくなる他、骨盤内臓器への後遺症が残ることがありますので、昨今では少しずつ手術を縮小して機能を温存する方向性が考えられています。
単純性子宮全摘出術、準広汎子宮全摘出術を行うこともあります。また、妊孕性(妊娠する能力/にんようせい)を温存するために子宮体部を残す広汎子宮頸部摘出術という手術を行うこともあります。ただし、この手術は、妊娠しても早産が起こりやすいといったリスクもあり、周産期医療との協力態勢がしっかりしている施設で受けるべき手術です。
広汎子宮頸部摘出術の適応はステージⅠa2~Ⅰb1で、2cm以下の腫瘍であることです。このように、どの手術が適応できるかは、個々の病状によって変わります。がんの根治性を踏まえて、慎重に適応を決めるべきですし、患者さんも医師から詳細な説明を受けて、納得して治療を受けるべきです」
がんの転移に関わるリンパ節への転移を、見張り番のリンパ節を調べることによって判断するセンチネルリンパ節生検や、開腹しない腹腔鏡下手術などが、子宮頸がんの領域でも行われるようになりつつあるが、まだ臨床研究的治療の位置づけであることを充分に認識しておくべきだ。
「例えば、腹腔鏡下手術ですが、米国では、従来の開腹手術に比べて、少し予後が悪くなるという報告が最近ありました。現在、わが国でも腹腔鏡下手術やロボット手術(ダヴィンチ)が先進医療として始まっていますが、これも不確定要素の多い治療であることをよく知っておく必要があるでしょう」
アバスチンを加えた3薬剤による治療で効果
子宮頸がんでは、根治を見込むためには、手術後の補助療法も重要だ。
「術後の組織を病理で検討して、リンパ節転移の有無、子宮からがんがはみ出していないかなどの評価でリスクの高い人は術後に補助療法をするべきです。基本的には放射線療法なのですが、放射線照射による腸への有害事象が出ることを考慮して、化学療法を行う施設もあります。ただし、放射線療法と同等の効果があるかはわかっていません。放射線療法に化学療法を上乗せして効果を計る、化学放射線療法を行うことが、現在では標準治療となっています。ただ、腎機能が悪い人の場合は、化学療法は行えません」
術前に化学療法を行い、腫瘍を小さくして手術をしやすくする術前化学療法も模索されているが、今のところ、生存率が高まっている(生存期間が伸びている)というデータがないため、標準治療としては確立されていない。
「子宮頸がんの治療に対する、新しい知見としては、手術不能の根治が見込めない転移もしくは再発がんに対する薬物療法が進歩しているという点があります。従来の*タキソールと*カルボプラチン(または*シスプラチン)という2薬剤に加えて、分子標的薬*アバスチンを加えた3薬剤による治療で効果が上がっています。今後は、話題の免疫チェックポイント阻害薬の子宮頸がんに対する効果が検証されれば、より有効な治療の選択肢が増えるでしょう。それが、将来的に補助療法や術前化学療法に応用できるようになることも期待したいです」
<子宮体がん>ダヴィンチ手術が保険適用に
次に子宮体がんについて聞いた。子宮体がんは、年間罹患数が13,004人(国立がん研究センターがん統計2016年データ)で、年間死亡数が2,388人(同がん統計2013年データ)だ。近年では罹患数は、子宮頸がんをしのぐ勢いだが、子宮体がんは子宮頸がんに比べると比較的再発頻度の低い、予後の良いがんだ。
「治療の基本は手術です。子宮頸がん同様、病理の結果によって化学療法が追加されます。ステージⅠでは子宮のみ取る、単純子宮全摘出術でほぼ5年生存率は90%見込めます。ステージⅡになると少し広く取る準広汎子宮全摘出術、大きく取る広汎子宮全摘出術が適応されます。術後の補助化学療法では、わが国でTC療法(タキソール+カルボプラチン)とAP療法(*アドリアシン+シスプラチン)とDP療法(*タキソテール+シスプラチン)の2剤併用化学療法の比較試験が行われました。現在TC療法が最も一般的な治療になりました」(図3)
子宮体がんにおける最近のトピックスは、2018年4月に手術支援ロボット(ダヴィンチ)が保険承認されたことだ。手術支援ロボットは、子宮体がんで従来から行われてきた腹腔鏡下手術の進化系だ。術者は、患者から離れたサージャンコンソールという機器のモニターをのぞき、そこに映し出された術野の3D拡大映像を見ながら、レバーによる遠隔操作で、患者の腹中に差し込まれたロボットアームに取り付けられた鉗子を動かして手術を行う。人間では不可能な関節の動きにより、骨盤内の狭い空間で精密な操作がスムーズにできる。その一方で、触覚がない、ロボットアーム同士が干渉するなどのデメリットもある。
「安全に行うためにはどういう症例まで適応するかを厳密に考慮することも大切です。技術先行による無理な適応をするべきではありません」
現時点では、限られた施設の限られた術者による手術であるが、機器の進化、技術の向上により、将来は期待のできる手術であることは確かだ。
(*本号「子宮体がん、子宮頸がんにおけるダヴィンチ手術の現状と今後」参照)
子宮体がんの進行がんに対する薬物療法については、現時点では、新しい知見はないという。
「子宮頸がんと違い、アバスチンの効果が証明されませんでした。今後は子宮頸がん共ども、免疫チェックポイント阻害薬の有効性が証明されることを期待したいところです」
*タキソール=一般名パクリタキセル *カルボプラチン=商品名パラプラチン *シスプラチン=商品名ブリプラチン/ランダ *アバスチン=一般名ベバシズマブ *アドリアシン=一般名ドキソルビシン *タキソテール=一般名ドセタキセル
同じカテゴリーの最新記事
- ヒト由来の人工皮膚使用で1次1期乳房再建が可能に! ダビンチSPで日本初の乳頭乳輪温存皮下乳腺全切除術
- 日本発〝触覚〟のある手術支援ロボットが登場 前立腺がんで初の手術、広がる可能性
- 薬物療法が奏効して根治切除できれば長期生存が望める ステージⅣ胃がんに対するコンバージョン手術
- 肛門温存の期待高まる最新手術 下部直腸がんTaTME(経肛門的直腸間膜切除術)とは
- 術後合併症を半減させたロボット支援下手術の実力 胃がん保険適用から3年 国産ロボット「hinotori」も登場
- 患者さんによりやさしいロボット手術も登場 新しくなった大腸がんの手術と薬物療法
- ガイドライン作成で内科的治療がようやく整理される コンセンサスがなかった食道胃接合部の食道腺がん
- 若手術者の養成が重要課題に 保険適用になった食道がんに対するダヴィンチ手術の現状
- 子宮体がんの最新治療と今後の可能性 免疫チェックポイント阻害薬を用いた治療が本格的にスタート!
- 増えているロボットによる腎がん部分切除 難しい腎がん部分切除を3DとVR技術を使ってより安全に



